Патогенез бронхиальной астмы – это механизм, согласно которому развивается недуг. Он состоит из двух стадий. Бронхиальная астма — хроническое воспаление органов системы дыхания. Больной сталкивается с дискомфортом в грудной клетке, приступами, которые сопровождаются характерным хрипом, одышкой, сильным кашлем утром и ночью. Симптоматику можно облегчить благодаря проведению специальной терапии.
Этиология и патогенез любой по виду бронхиальной астмы позволяют понять причину возникновения патологии и разработать грамотный план лечения. Для астматиков это гарантирует улучшение самочувствия в самые короткие сроки. Этиология бронхиальной астмы — это совокупность причин, из-за которых наблюдается увеличенная гиперактивность бронхов. Патогенез данной болезни выступает главным фактором её развития. Причём вид недуга и причины его появления здесь не имеют никакого значения.
Патогенез любого вида бронхиальной астмы базируется на двух реакциях: патофизиологическая и иммунологическая. Во втором случае в дыхательные пути проникает аллерген, который приводит к соответствующей реакции. При патофизиологической реакции наблюдается гиперреактивность бронхов в качестве ответа на воспаление в данном органе. У пациента сужается бронхиальный просвет, в результате чего ему становится сложно дышать. Могут произойти такие реакции:
- ранняя: спустя одну-две минуты происходит удушье. Кульминация наступает на пятнадцатой-двадцатой минуте. Обострение продолжается два часа;
- поздняя: через четыре-шесть часов возникает воспаление. Кульминация приходится на четвёртый-шестой час. Процесс длится двенадцать часов.
Обратите внимание! Многие больные сталкиваются с нарушениями ЦНС. Из-за патологического рефлекса появляется бронхоспазм, проходящий сквозь блуждающий нерв.
При любой симптоматике на лечение уходит немало времени и сил. Крайне важно, чтобы оно протекало комплексно. Происходит воздействие сразу на несколько систем органов.
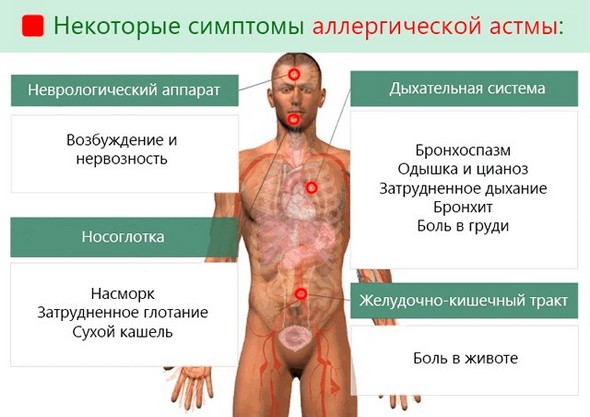
Этиопатогенез у маленьких больных включает затруднение носового дыхания, зуд кожи, чиханье, нарушение аппетита, беспокойство. Первые симптомы появляются настолько быстро, что нередко их не удаётся зафиксировать.
Обратите внимание! При бронхиальной астме у детей всегда возникает глюкокортикоидная недостаточность. Это довольно опасное состояние.
У маленьких пациентов приступ обычно возникает по ночам. Он сопровождается сильной головной болью, высоким артериальным давлением, тахикардией. Патогенез также включает сухие свистящие хрипы. Ребёнок становится бледным.
Патогенез бронхиальной астмы у всех детей определяется и выраженностью симптомов, и ответом на проводимое лечение. Изменения в организме могут происходить и в течение одного месяца, и на протяжении нескольких лет. Важно, чтобы процесс контролировал компетентный специалист.
Схема патогенеза напрямую зависит от вида заболевания. В случае аллергического происхождения аллергены вступают в связь с иммуноглобулинами группы E. Тучные клетки становятся активными. Происходит интенсивное воздействие медиаторов на слизистую. Это приводит к воспалению хронического характера. Пациент сталкивается с отёком и удушьем.
Если астма неаллергическая, то происходит развитие инфекции, активируются лизосомальные ферменты, влияющие на слизистую, выделяются клетки воспаления. Это приводит к образованию хронического воспаления. Сосуды становятся более уязвимыми, появляются отёк и асфиксия.
При бронхиальной астме хроническое воспаление могут спровоцировать такие факторы, как дым от сигарет, холодный воздух, чрезмерное физическое напряжение. Вследствие подобных воздействий возрастает сосудистая проницаемость, появляются гиперсекреция слизи, отёк. Всё это приводит к удушью.
Этиология любого вида бронхиальной астмы связана с такими факторами.
- Нервно-психические: плохое настроение, регулярные депрессии, стрессы сказываются на состоянии здоровья не лучшим образом.
- Инфекционные: грибки, бактериальные и вирусные агенты.
- Метеорологические: повышенная чувствительность организма к резким изменениям температуры, чрезмерно высокой или низкой влажности, скачкам давления.
- Атопические: насекомые, пищевые раздражители, животные, пылевые и растительные аллергены, медикаменты.
- Механические и химические: систематическое воздействие на систему дыхания химических веществ.
- Указанные выше факторы провоцируют развитие недуга. Они во многом определяют тяжесть течения болезни, регулярность приступов. Вместе с тем здесь нужно принимать во внимание состояние организма, предрасположенность. В группу риска входят люди с патологиями иммунной либо эндокринной системы. Немалое значение имеет и наследственность.
Этиология данной болезни у маленьких пациентов схожа с аналогичными у взрослых. Наиболее распространенными причинами возникновения недуга являются следующие:
- неподходящие пищевые компоненты;
- постоянный крик;
- стрессы;
- сильный плач;
- пыль в помещении, где находится ребёнок;
- попадание в дыхательные пути шерсти и перхоти животных;
- вдыхание пыльцы растений-аллергенов;
- реакция лекарства;
- сильный смех.
Пыль — главный источник проблем. В неубранной комнате формируются безупречные условия для образования плесени и клещей. Это повышает риск развития патологии у ребёнка. В мягкой мебели, матрасах и коврах обитают пылевые клещи. Повышенный уровень влажности в помещении способствует их размножению.
Заражение от пыли наиболее актуально в отношении новорожденных. Это связано с тем, что основную часть времени малыш проводит дома. Поэтому нужно как можно чаще бывать на свежем воздухе и регулярно проветривать помещение.
Обратите внимание! Лечению поддается бронхиальная астма у детей любого возраста. Главное – своевременно обратиться к компетентному доктору и не допускать воздействия аллергена.
Непременно поделитесь этой статьёй в социальных сетях, и тогда ещё больше людей узнает достоверную и полезную информацию об этиологии и патогенезе бронхиальной астмы.
источник
Патогенез бронхиальной астмы определяется клинико-патогенетическим вариантом.
Патогенез атопической бронхиальной астмы. В иммунологической фазе под влиянием неинфекционного аллергена (пыльца растений, растительные и животные белки, лекарственные средства) в условиях врожденного или приобретенного дефицита Т-супрессорной функции В-лимфоцитами продуцируются реагиновые IgE-антитела, которые фиксируются на тучных клетках. В патохимической стадии при повторном контакте с аллергеном происходит его связывание с иммуноглобулином Е на поверхности тучных клеток слизистой оболочки бронхов, агрегация мембранных IgE-рецепторов, дегрануляция тучных клеток — активный секреторный процесс (экзоцитоз) с выделением медиаторов, не сопровождающийся повреждением и гибелью клетки. Выделяются следующие медиаторы: обладающие бронхоспастическим и вазоактивным эффектом (гистамин; лейкотриены LTA4, LTB4, LTC4, LTD4; медленно действующая субстанция, основными компонентами которой являются LTC4 и LTD4; калликреин-подобное вещество, простагландины F2a, G2, D2, тромбоксан А2); обладающие хемотаксическим действием (эозинофильный и нейтрофильные хемотаксические факторы); протеолитические ферменты; лизосомальные ферменты; фактор активации тромбоцитов. В патофизиологической стадии под влиянием медиаторов развивается гиперреактивность бронхов, что проявляется бронхоспазмом, отеком слизистой оболочки бронхов, гиперкринией и дискринией — гиперсекрецией слизи и повышением ее вязкости. Развитию гиперреактивности бронхов способствует врожденный или приобретенный недостаток в бронхах фермента аденилциклазы. В дальнейшем формируется условно-рефлекторный механизм бронхиальной астмы.
Патогенез инфекционно-зависимой бронхиальной астмы. В патогенезе инфекционно-зависимого варианта БА участвуют следующие механизмы:
гиперчувствительность замедленного типа, основная роль в развитии которой принадлежит Т-лимфоцитам. При повторных контактах с инфекционным аллергеном они гиперсенсибилизируются и приводят к выделению медиаторов замедленного действия: факторов хемотаксиса нейтрофи-лов, эозинофилов, лимфотоксина, фактора агрегации тромбоцитов. Медиаторы замедленного действия вызывают в клетках-мишенях (тучные клетки, базофилы, макрофаги) освобождение простагландинов (PgD2, F2a), лейкотриенов (LNC4, LND4, LNE4) и др., вследствие чего развивается бронхоспазм. Кроме того, вокруг бронха формируется воспалительный инфильтрат, содержащий нейтрофилы, лимфоциты, эозинофилы. Этот инфильтрат является источником медиаторов немедленного типа (лейкотриены, гистамин), вызывающих спазм бронха и его воспаление. Из гранул эозинофилов выделяются также белки, повреждающие непосредственно мерцательный эпителий бронхов, что затрудняет эвакуацию мокроты;
аллергическая реакция немедленного типа с образованием реагина IgE (аналогично атопической астме). Развивается редко, на ранних стадиях инфекционно-зависимой БА, главным образом при грибковой и нейссериальной астме;
неиммунологические реакции — повреждение токсинами надпочечников и снижение глюкокортикоиднои функции, нарушение функции мерцательного эпителия и понижение активности р2-адренорецепторов.
Патогенез дисгормонального варианта бронхиальной астмы. В патогенезе четко участвуют гормональные факторы. Наиболее изучены нарушения глюкокортикоиднои функции и функции половых желез. Глюкокортикоидная недостаточность развивается преимущественно вследствие длительного лечения глюкокортикоидами, инфекционно-токсических влияний на надпочечники и способствует формированию гиперактивности тучных клеток, повышению уровня гистамина и PgF2a в крови и развитию бронхоспазма. Дизовариальные расстройства проявляются гиперэстрогенизмом и гипопрогестеронемией. Гиперэстрогенизм повышает активность транскортина, который связывает гидрокортизон крови и усугубляет надпочечниковую недостаточность, снижает активность р2-адренорецепторов. Гипопрогестеронемия понижает активность р2-адренорецепторов и способствует бронхоспазму.
Патогенез аутоиммунного варианта бронхиальной астмы.Этот вариант является этапом дальнейшего прогрессирования и усугубления течения атопической и инфекционно-зависимой БА. К патогенетическим механизмам этих форм присоединяются аутоиммунные реакции. При атопической БА выявляются аутоантитела (антиядерные, противолегочные, к гладким мышцам бронхов, к р-адренорецепторам мышц бронхов). Формирование иммунных комплексов (аутоантиген + аутоантитело) ведет к иммунокомплексному повреждению бронхов и р-адренергической блокаде.
Патогенез нервно-психического варианта бронхиальной астмы. Этот вариант, как и другие, может быть ведущим на определенных этапах болезни. Основные патогенетические механизмы следующие. Психоэмоциональные стрессы непосредственно влияют на тонус бронхов, так как при этом развивается повышенная чувствительность бронхов к гистамину и ацетилхолину. Кроме того, эмоциональное напряжение вызывает гипервентиляцию, стимуляцию ирритативных рецепторов бронхов внезапным глубоким вдохом, кашлем, смехом, плачем, что ведет к рефлекторному спазму бронхов.
Патогенез холинергичес кого варианта бронхиальной астмы. Основной патогенетический механизм — выраженная ваготония, что приводит к возбуждению ацетилхолиновых рецепторов и спазму преимущественно крупных и средних бронхов, а также к гиперсекреции слизистых и серозных желез трахеи и бронхов.
Патогенез формы «Первично-измененная реактивность бронхов» (в том числе «аспириновой астмы» и «астмы от физического усилия»). Это неиммунологическая бронхиальная астма, она связана не с первичными иммунологическими, эндокринными, нервно-психическими нарушениями, а с врожденной гиперреактивностью бронхов. В развитии гиперреактивности бронхов имеет значение увеличение межэпителиальных промежутков (это способствует прохождению через них различных химических раздражителей из воздуха, вызывающих дегрануляцию тучных клеток) и чрезвычайно выраженная реактивность бронхиальных ирритационных рецепторов, реагирующих сокращением бронха на воздействие холодного воздуха, табачного дыма и т. д.
«Астма от физического усилия» возникает вследствие повышенной чувствительности тучных клеток, альвеолярных макрофагов, слизеобразующих желез и гладких мышц бронхов к различным воздействиям. При интенсивном физическом усилии развивается гипервентиляция, в результате чего происходит испарение влаги бронхов, их охлаждение и дегрануляция тучных клеток, выделение медиаторов аллергии и воспаления, что ведет к спазму и отеку бронхов.
В основе «аспириновой астмы» лежит нарушение метаболизма арахидоновой кислоты под влиянием аспирина и других нестероидных противовоспалительных средств. После их приема из арахидоновой кислоты мембраны клеток вследствие активации 5-липооксигеназного пути образуются лейкотриены, вызывающие бронхоспазм. Одновременно угнетается циклооксигеназный путь метаболизма арахидоновой кислоты, что ведет к уменьшению образования PgE (расширяет бронхи) и увеличению — PgF2a (суживает бронхи). «Аспириновую астму» вызывают аспирин, нестероидные противовоспалительные средства (индометацин, бруфен, вольтарен и др.), баралгин, антастман, теофедрин, а также продукты, содержащие салициловую кислоту (огурцы, цитрусовые, томаты, различные ягоды) или желтые красители (тартразин).
Основным клиническим проявлением БА типичным для данного заболевания является приступ удушья, в котором различают 3 периода: период предвестников, период разгара и период обратного развития.Клинически он проявляется –экспираторной одышкой и приступами кашля с отхождением вязкой трудноотделяемой мокротой.
Типичная поза с приподнятым верхним плечевым поясом,грудная клетка цилиндрической формы.Больной делаетт короткий вдох и без паузы продолжительный мучительный выдох,сопровождающийся сухими дистанционными хрипами.В дыхании активно учавствует вспомогательная мускулатура грудной клеттки,плечевого пояса, брюшного пресса.Межреберныепромежутки расширены и расположены горизонтально.
При перкуссии-характерный коробочный звук.Нижние границы легких смещены вниз,снижена экскурсия легочных полей. Нередко экспираторная одышка провоцируется физической нагрузкой, резкими запахами, но затруднение дыхания при этом не достигает интенсивности приступа удушья, проходит самостоятельно.
Бронхообструктивный синдром у больных проявляется сильным, приступообразным кашлем, усиливающимся от разных запахов, при снижении температуры вдыхаемого воздуха, ночью и утром при вставании с постели, при заболевании гриппом, острым катаром верхних дыхательных путей, от физической нагрузки, нервного напряжения и других причин. Кашель утихает или становится менее интенсивным после приёма внутрь или ингаляции бронхолитиков.
При аускультации-ослабленное дыхание,сухие хрипы по всей легочной поверхности.После кашля количество хрипов увеличивается.При продуктивном кашле их количество уменьшается и дыхание из ослаблленного становится жестковатым.
. Внелёгочные проявления: вазомоторный ринит, крапивница, нейродермит, вазомоторный отёк Квинке, мигрень.
При длительно протекающих приступах удушья могут появляться признаки недостаточности правого желудочка. При рентгенологическом исследовании определяется повышенная прозрачность лёгочных полей, низкое стояние диафрагмы.
источник
Этиология и патогенез бронхиальной астмы обусловлены, прежде всего, наличием бронхоспазма, который наблюдается при повышенном отделении слизи и отека слизистых оболочек. Это сопровождается нарушением проходимости бронхов, свистящим дыханием, одышкой, заложенностью в грудной клетке и мучительным кашлем, который чаще всего возникает во время сна или утром.
Причины возникновения бронхиальной астмы бывают врожденными или приобретенными.
Многочисленные иммунологические и клинические исследования подтверждают аллергическую природу бронхиальной астмы, согласно которой этиология заболевания напрямую зависит от эндогенных (внутри организма) и экзогенных (поступающих в организм снаружи) факторов.
К эндоаллергенным факторам бронхиальной астмы относятся продукты изменения в тканях, которые образуются в результате инфекционного воспалительных заболеваний в дыхательных органах (легком, бронхах). Иногда инфекционная природа заболевания наблюдается в других системах и органах. Как правило, у больных астмой определяется повышенная чувствительность сразу на несколько аллергенов (полиаллергии).
Причины такой реакции зависят от присутствия бытовых аллергенов (пыль и т.д.) и промышленных аллергенов. Кроме того, спровоцировать бронхиальную астму могут лекарственные препараты и продукты питания.
Механизм развития бронхиальной астмы разделяется на 2 формы:
Эта форма бронхиальной астмы появляется в результате перенесенной пневмонии, острых бронхитов, гриппа, а также при хронических процессах бронхолегочной системы. Этот вид астмы относится к замедленным реакциям с постепенным нарастанием симптоматики.
Этот вид заболевания характеризуется немедленной реакцией и чаще всего наблюдается у пациентов с наследственной предрасположенностью к неинфекционным видам аллергенов.
Как правило, основой патогенеза в развитии бронхиальной астмы, является аутоиммунный или аутоаллергический механизм воздействия. Немаловажное значение имеет неиммунологический фактор развития болезни.
Подтвержденные исследования подтверждают, что наиболее часто бронхиальная астма вызывается следующими причинами:
- сбои в гормональной системе, например, недостаточная работа глюкокортикостероидов, развивающаяся вследствие бесконтрольного приема аналогичных лекарственных средств;
- низкая активность b2-адренорецептора бронхов, что обусловлено в первую очередь длительным употреблением симпатомиметиков (эфедрин, адреналин и т.д.);
- возникновению и активному прогрессированию бронхиальной астмы может способствовать нейрогенный фактор, включающий в себя нарушение психики и т. д;
- до конца не изучен патогенез бронхиальной астмы, вызванной физическим напряжением и воздействием низких температур. Кроме того, огромное внимание уделяется выявлению причин возникновения аспириновой астмы, которая сопровождается типичными бронхиальными проявлениями после употребления аспирина и других НПВС (Анальгин, Амидопирин, Индометацин и др.). Обычно такие пациенты страдают рецидивирующими полипозными синуситами.
Тщательное исследование патогенеза астмы на аспирин не обнаружило специфических механизмов аллергической этиологии. Существует предположение, что астматические приступы возникают при нарушении выработки простагландинов, которые выполняют регулирующую функцию тонуса в бронхах. Кроме того, провоцирующими факторами бронхиальной астмы может являться усиленное образование лейкотриенов (медиаторы аллергической реакции) и нарушения метаболических процессов при выработке арахидоновой кислоты.
Как правило, развитие бронхиальной астмы сопровождают следующие проявления:
Эта симптоматика характеризуется бронхоспазмами с приступообразным кашлем, минимальным выделением мокроты и свистящими хрипами. Нередко эта симптоматика сопровождается аллергическим ринитом, крапивницей и т.д.
Клинические проявления истинной бронхиальной астмы характеризуется удушьями различной тяжести: от легкого до практически непрерывного приступа. Наиболее часто такая симптоматика отмечается у малышей и во время полового созревания, а также при климактерической паузе.
Астматический приступ, как правило, появляется неожиданно, чаще всего ночью и сопровождается одышкой с шумным дыханием. Нередко до начала приступа возникают предвестники астмы (кашель, чихания, боль за грудиной). Пациент может занимать вынужденную позу (в положении сидя с упором на руку, что облегчает дыхательную деятельность).
Перкуссия (постукивание) выявляет коробочные звуки. Аускультация (прослушивание) выявляет удлиненные свистящие хрипы на выдохе.
Бронхиальный приступ астмы сопровождается цианозами, венозным выбуханием в области шеи, резкой тахикардией, сбоями в работе сердца и гиперемированной печенью. Приступ способен длиться несколько минут и до 1,5-2 недель с периодическими затуханиями и обострениями.
Бронхиальная астма состояние определяется затяжными приступами удушья, которые невозможно купировать бронхорасширяющими препаратами.
Это состояние сопровождается мучительным кашлем, нарастающими сбоями в работе сердца и дыхательной сферы в результате перекрытия мокротой бронхиальных путей. Аускультация выявляет минимальное присутствие хрипов и ослабленное дыхание. В редких случаях дыхание полностью отсутствует. Это состояние называется « синдром немого легкого». В дальнейшем отмечается нарушение в работе ЦНС (гипервозбуждение, судорожный синдром, обмороки и летальные исходы).
Астматический статус разделяется на две стадии:
Отличием этой стадии является прогрессирующее течение вследствие отсутствия или неадекватного лечения в самом начале заболевания.
Для этого вида астматического статуса характерно быстрое, а в некоторых случаях мгновенное нарастание удушья, которое характеризуется затрудненным выдохом. Эта форма бронхиальной астмы наиболее часто наблюдается в результате лекарственного воздействия (использование антибиотиков, сульфаниламидов, ферментов, аспирина и т.д.).
Как правило, уточнение диагноза не представляет особенных трудностей. Диагностика проводится с учетом анамнеза и типичного развития заболевания. В некоторых ситуациях требуются дополнительные лабораторные обследования (проведение анализа мокроты, мочи, крови и т.д).
Обследование мокроты при бронхиальной астме выявляет присутствие эозинофилов, кристаллов Шарко-Лейдена (блестящих прозрачных октаэдров, возникающих во время распада эозинофилов), а также спирали Куршманна (извитая слизистая нить, появляющаяся в бронхах). Присутствие в анализе крови эозинофилов указывает на аллергическую природу заболевания.
Немаловажное значение занимает проведение аллергологического обследования бронхиальной астмы с исследованием гормонального фона пациента, а также состояние иммунной системы и развернутый общеклинический анализ.
При наличии астматического синдрома пациента необходимо обследовать для выявления причины и патогенетического механизма бронхиальной астмы. Все процедуры проводятся в период затухания приступа, что позволит более точно установить картину болезни и назначить соответствующее лечение.
Подробный анамнез и проведенные анализы позволяют отличить истинную астму от аналогичных заболеваний, проявляющихся бронхоспастическими явлениями, хроническим течением бронхита и пневмонией.
Часто астматический приступ напоминает сердечную симптоматику (кардиосклерозы, гипертония, стенокардия и др.). При этом отмечается сильная одышка и длительный вдох. В редких случаях возможно затруднение выдоха. При выслушивании появляются влажные хрипы, как правило, в нижних отделах легкого.
Бронхиальная астма довольно распространенное заболевание и для ее лечения разработана специальная схема. Неотложная помощь оказывается специально обученным медицинским персоналом.
При легком развитии бронхиальной астмы пациент может принять самостоятельные мероприятия для купирования приступа. Для расширения сосудов и улучшения дыхательной деятельности рекомендуется выпить чашку горячего чая, согреть руки и ноги в горячей воде. При необходимости нужно сделать несколько вдохов аэрозольных бронхолитиков (Сальбутамол, Беротек, Астмопент и т.д.), которые должны всегда присутствовать у каждого пациента с бронхиальной астмой.
Медикаментозное лечение предполагает:
- пероральный прием эфедрина гидрохлорида (0,0125-0,025 г);
- эуфиллин (таблетка — 0, 15 г), иногда этот препарат используется в форме ректальных свечей с дозировкой 0,25-0,5 г;
- можно принять внутрь таблетку теофиллина, однако следует учитывать, что лекарственное средство противопоказано при развитии аспириновой астмы;
- если оказанная помощь неэффективна, рекомендуется подкожное введение 0,1% раствора адреналина гидрохлорида (0,2-0,3 мл);
- 0,18% раствор Адреналина гидротартрата, который максимально быстро действует (в течение 1-2 минут), но обладает коротким действием (не более 1 часа), что создает определенные неудобства и требует повторных инъекций;
- одновременно рекомендуется подкожно вводить 5% раствор эфедрина гидрохлорида в дозировке 0,5-1 мл. Максимальный эффект наблюдается спустя 30-60 минут и длиться на протяжении 5-6 часов;
- необходимо учитывать, что такие препараты, как эфедрин и адреналин не рекомендуются к применению, если в анамнезе пациента подтверждены такие заболевания, как гипертония и ишемическая сердечная недостаточность. В этом случае существует вероятность гипертонических кризов, развитие тахикардии и аритмии;
- при недостаточной эффективности проводимых мероприятий могут назначаться внутривенные инфузии с медленным введением 2, 4 % раствора Эуфиллина (5-10 мл), разведенном в 40% растворе глюкозы (10-20 мл). При явной недостаточности работы сердечной деятельности рекомендуется одновременное введение 0,6% Коргликона (не более 1 мл);
- купировать астматический приступ можно с помощью внутримышечного введения 2% р-ра Папаверина гидрохлорида (до 2 мл), а также подкожных инъекций 0,2% р-ра Платифиллина гидротартрата (не более 1 мл).
При тяжелых симптомах бронхиальной астмы врач может назначить глюкокортикостероиды средства (Гидрокортизон, Преднизолон и т.д). Однако необходимо учитывать, что длительный прием таких средств может способствовать сбоям гормональной системы и появлению стероидной зависимости у пациента, которая сопровождается устойчивой резистентностью к проводимым терапевтическим мероприятиям.
Важно! Транквилизаторы, снотворные препараты, наркотические аналгезаторы и b-адреноблокаторы противопоказаны при оказании экстренной помощи при появлении астматических приступов!
Тяжелое состояние больного предусматривает срочную госпитализацию в отделение реанимации с дальнейшим лечением, которое предусматривает схема. Для этого задействуют все необходимые методы, включая медикаментозные средства, применение лечебного наркоза, проведения бронхоскопии (вымывание мокроты из бронхов), а искусственного вентилирования легких.
При повторяющихся бронхиальных приступах возможны вторичные эмфиземы, ателектазы и внезапные пневмотораксы.
Этиология заболевания в этом возрасте часто выражается атоническими формами астмы с развитием поллинозов на цветущие растения, пыль и продукты жизнедеятельности домашних животных, лекарственные препараты, пищевые продукты.
Очень часто к наследственной атопии среди детей младшего возраста способна присоединиться инфекционная форма аллергии, что приводит к смешанному типу развития бронхиальной астмы.
Повышенная группа риска по распространенности астматических проявлений у детей относятся:
- избыточный вес у детей;
- увеличенная вилочковая железа;
- сбои в иммунной системе новорожденных детей;
- возникновение у грудных детей экссудативно-катарального диатеза;
- появление аллергических ринитов;
- рецидивирующие болезни дыхательной системы (ларингит, трахеиты, бронхит и т.д.), протекающие с бронхоспазмами.
Среди детей первичная симптоматика заболевания наблюдаются в промежутке от 2 до 6 лет. Причиной бронхиальных астм является тесная взаимосвязь с выраженными аллергическими проявлениями. Кроме того, провоцирующим фактором становятся болезни дыхательной системы, осложнения после ангин, последствия психической или физической травмы. Часто спровоцировать появление бронхиальной астмы способно проведение профилактической вакцинации или введение гамма-глобулина.
У малышей немаловажную роль в патогенезе бронхиальной астмы играет возникновение отеков слизистых бронхиальных оболочек, а также повышенное выделение мокроты, что обусловлено особенностями течения бронхиальных астм.
Чаще всего в детском возрасте приступы удушья сопровождаются предвестниками.
- повышенная возбудимость ребенка или, наоборот, вялость и безразличие к окружающим процессам;
- повышенная раздражительность, капризность;
- потеря аппетита, бледность кожных покровов;
- расширенные зрачки, блестящие глаза;
- частые чиханья и покашливания;
- повышенное отделение слизи из носа;
- при выслушивании легких определяются единичные сухие хрипы, однако дыхание не затруднено.
Такая бронхиальная симптоматика способна появиться от 10 минут до начала приступа до 2 суток. Наблюдаются случаи, когда подобные проявления исчезают самостоятельно, не проявляясь сильным удушьем. Впоследствии состояние малышей нормализуется, однако вялость, слабость, головная боль и кашель с выделением мокроты наблюдается еще несколько дней.
Бронхиальная астма способна появиться в любой возрастной период. У детей она способна осложняться легочными ателектазами, а также развитием инфекционных процессов в легких и бронхах.
Лечебные мероприятия у детей проводятся с учетом возраста и тяжести симптоматики.
При явных предвестниках астматического приступа малышу необходимо предложить максимально удобную позу (полусидя). Под голову и позвоночники голову следует подложить подушки или свернутое одеяло. К стопам необходимо положить согревающую грелку и попытаться успокоить малыша, предложив ему спокойные игры.
Помещение, в котором находится ребенок, необходимо заранее проветрить и выполнить влажную уборку. Рекомендуется закапывать в нос 2-3 капли раствора эфедрина (2%) каждых 2, 5-4 часа. Перорально назначается прием специальных порошков, которые содержат возрастную дозировку смеси эуфиллина с эфедрином.
Важно помнить, что при бронхиальной астме ни в коем случае нельзя накладывать горчичники и принимать тепловые процедуры с горчицей, так как специфический запах способен ухудшить общее состояние ребенка. Кроме того, для маленьких детей противопоказан прием аэрозольных препаратов.
Тяжелое развитие астмы требует обязательной госпитализации ребенка, особенно грудного возраста, именно в этот период времени этиология заболевания идентична клинической картине различных заболеваний с явными бронхоспазмами (пневмонии, коклюш и т.д.). Комплексная диагностика, включая рентгенологическое исследование, способствует выявлению точных причин появления бронхиальной астмы и предупреждению развития удушья.
Немаловажное значение при выполнении мероприятий по предупреждению и лечению астматического статуса принадлежит физиотерапевтическим мероприятиям.
К ним относятся аэроионотерапия, лечение ультразвуком, рефлексо и иглотерапия, вдыхание соляного воздуха и т.д.
В качестве вспомогательного лечения используется ЛФК (лечебная физкультура), способствующая развитию сопротивляемости организма, нормализации бронхиального тонуса, выведению мокроты. Кроме того, занятия положительно отражаются на нервной проходимости импульсов и восстанавливают физиологическое дыхание.
К лечебной физкультуре относится курс гимнастики, которая включает в себя общеукрепляющие процедуры (спортивная ходьба, легкий бег, утренняя гимнастика, массаж и самомассаж в области груди). При продолжительной ремиссии рекомендуется плаванье, лыжная ходьба, гребля и т.д. Кроме того, при бронхиальной астме в стадии ремиссии показано санаторно-курортное лечение.
Лечебно — физкультурные занятия должны проводиться под наблюдением врача, особенно при бронхиальной астме у детей.
В предупреждении появления бронхиальных астм огромную роль играет своевременная профилактика, заключающаяся следующими условиями:
- Рекомендуется обязательное выдерживание режимов труда и отдыха.
- Максимально продолжительные прогулки на улице.
- Сбалансированный режим питания, включающий большое количество овощей и свежих фруктов.
- Закаливающие процедуры в комплексе с дозированной физической нагрузкой.
- Необходимо своевременно санировать хронические инфекционные очаги (кариес, синуситы, тонзиллиты и т.д.).
- Для предупреждения развития заболевания важно своевременное лечение пациентов, у которых наблюдается предастма.
Общая эффективность в лечении астматических заболеваний определяется осложненностью симптоматики и правильным лечением.
Современные лечебные мероприятия, в комплексе с профилактикой, которые выполняются, учитывая этиологию развития бронхиальной астмы, позволяют предупредить приступ бронхиальной астмы на начальной стадии. Это способствует быстрейшему выздоровлению.
источник
Бронхиальная астма (БА) широко распространена в современном мире. Ею болеет каждый восьмой житель Европы. Для успешного лечения и профилактики заболевания необходимо знать его причины и особенности развития.
Именно поэтому изучению патогенеза бронхиальной астмы уделяется большое внимание. Подробнее об этом – далее в статье.
Бронхиальная астма – это хроническая болезнь, которая характеризуется поражением дыхательных путей. Основное ее проявление – рецидивирующие приступы обструкции, то есть закупорки, бронхов. Во время приступа больному тяжело сделать выдох из-за того, что бронхи спазмируются на высоте вдоха.
У астматиков с продолжительным и тяжелым течением бронхиальной астмы развиваются необратимые изменения в дыхательной системе. Разрастается соединительная ткань в легких, развивается пневмосклероз, истончаются альвеолы (эта патология получила название «эмфизема»). Это еще больше усугубляет течение заболевания и усиливает дыхательную недостаточность.
В основе патофизиологии бронхиальной астмы лежит повышенная чувствительность бронхов к различным провоцирующим факторам, причем эти факторы индивидуальны для каждого.
Важнейшую роль в этиологии бронхиальной астмы отводят аллергическому фактору. Провокаторы заболевания делятся на две большие группы: эндоаллергены (вырабатываются внутри организма) и экзоаллергены (поступают извне). Чаще причиной заболевания становится вторая группа провоцирующих факторов. К ним относятся:
- Инфекционные возбудители – вирусы, бактерии, грибки, простейшие.
- Раздражители растительного происхождения – пыльца растений, пух тополя.
- Аллергены животного происхождения – шерсть, перья, слюна, пух.
- Бытовые аллергены – пыль, бытовая химия.
- Пищевые продукты – чаще всего аллергическую реакцию вызывают орехи, мед, шоколад, помидоры.
- Медикаменты – ацетилсалициловая кислота, антибиотики.
У некоторых больных проявления астмы возникают при определенных погодных условиях. Особенно плохо переносят астматики дождь, высокую влажность, холод. В этом случае для БА характерно отсутствие приступов, если нет воздействия внешних раздражителей.
В ходе многочисленных исследований американские ученые установили, что стресс также может быть пусковым механизмом в развитии приступов. Он способен стать первопричиной болезни, а также усугубить уже имеющуюся бронхиальную астму.
В зависимости от природы и особенностей течения заболевания выделяют следующие формы БА:
- Атопическая – развивается вследствие воздействия аллергенов неинфекционной природы.
- Инфекционно-зависимая – приступ астмы возникает после перенесенных инфекций.
- Глюкокортикоидная – в ее основе лежит нарушение баланса кортикостероидных гормонов.
- Нервно-психическая – обструкция бронхов происходит вследствие длительного стресса.
- Аспириновая – прием лекарств, содержащих ацетилсалициловую кислоту, приводит к развитию приступа удушья.
- Астма физического напряжения – заболевание проявляется после физических нагрузок.
В основе патогенеза бронхиальной астмы лежит воспаление в стенке бронхов. Любое воспаление сопровождается повышенной проницаемостью стенок сосудов.
В результате этого плазма (жидкая часть крови) просачивается через них. Жидкость накапливается в слизистой бронха, развивается отек. Просвет органа сужается, затрудняется прохождение воздуха.
Но почему у одних людей при попадании аллергена развивается воспалительный процесс в дыхательной системе, а другие никак не реагируют на него? Ученые долго думали над этим вопросом и пришли к выводу, что все дело в наследственной предрасположенности.
У некоторых людей с рождения повышена активность особых клеток крови – Т-лимфоцитов-хелперов 2 типа. Из-за этого у них выделяется большое количество иммуноглобулина Е (IgE) – белка, провоцирующего аллергическую реакцию.
Активный синтез IgE приводит к дегрануляции (повреждению) тучных клеток, которые находятся на стенке бронхов. Они начинают высвобождать медиаторы воспаления. Именно из-за этих веществ повышается проницаемость стенок сосудов, и развивается воспалительный процесс.
Но воспаление – лишь один из механизмов развития бронхиальной астмы. Помимо него, в развитии приступа принимает участие спазм бронхов. Гладкая мускулатура этого трубчатого органа резко сокращается, что приводит к перекрытию его просвета.
Не менее важную роль в развитии приступа БА играет повышенная секреция слизи клетками эпителия бронхов, выстилающего внутреннюю поверхность его стенки. Таким образом, в патогенезе бронхиальной астмы и развитии удушья можно выделить три основных фактора:
- воспаление в стенке бронхов;
- повышенная реактивность бронхиального дерева, из-за чего спазмируются мышцы этого органа;
- увеличенная выработка слизи эпителиальными клетками.
В общем патогенез бронхиальной астмы можно разделить на три этапа:
- Иммунологический – возникает при первом контакте организма с аллергическим агентом. Характеризуется активацией клеток крови и выработкой IgE.
- Иммунохимический – развивается при последующих контактах с раздражителем. Уже выработанные иммуноглобулины запускают развитие реакции в бронхиальном дереве, которая сопровождается синтезом медиаторов воспаления.
- Патофизиологический – проявляется активными изменениями в стенке бронха, описанными ранее. У больного затрудняется дыхание, появляются свистящие хрипы.
У астматиков, как и у аллергиков, в крови повышается количество эозинофилов. Эти клетки относятся к группе лейкоцитов.
Они повреждают реснички на эпителии бронхов, ухудшая тем самым эвакуацию слизи, и провоцируют изменения в тканях. Их количество в общем анализе крови более 6% говорит в пользу диагноза бронхиальной астмы.
Этиология и патогенез бронхиальной астмы тесно взаимосвязаны. Фактор, который привел к приступу, определяет механизм его развития. Далее мы подробно разберем механизмы развития разных форм БА.
Это наиболее распространенная разновидность заболевания. Она развивается при повышенной чувствительности бронхов к аллергенам неинфекционной природы: бытовым, животным, растительным.
Особенность механизма развития бронхиальной астмы по атопическому типу заключается в его многоэтапности. Иммунологическая и иммунохимическая фазы проходят аналогично описанным в предыдущем разделе. А патофизиологический этап подразделяют еще на две стадии: раннюю и позднюю.
Ранняя реакция начинается в период от несколько минут до 2 часов после воздействия аллергенов. При этом слизистая стенки бронхов отекает, повышается выделение секрета, мускулатура спазмируется. Происходит закупорка просвета органа, прохождение воздуха затрудняется.
Поздняя стадия развивается примерно через 6 часов после действия раздражителя. Она характеризуется наличием стойкого воспаления в бронхах даже после спадания отека и прекращения спазма. Если не начать своевременное лечение, мышечная ткань органа заменяется соединительной. Данный процесс необратим.
Инфекционно-зависимая форма БА характерна для людей зрелого возраста. Она является осложнением перенесенных ранее острых респираторных вирусных инфекций, пневмонии, бронхита и других патологий органов дыхания.
Данная форма астмы характеризуется медленным развитием. Отек бронхов нарастает постепенно, состояние больного ухудшается на протяжении длительного времени. Пик заболевания наступает через две – три недели после перенесенной инфекции.
Течение инфекционно-зависимой формы более тяжелое. Отек, хоть и увеличивается медленно, не спадает на протяжении длительного времени. Эта форма БА тяжело поддается лечению при помощи традиционных медикаментов (бета-адреномиметиков, глюкокортикоидов).
Существует несколько механизмов развития бронхиальной астмы после воздействия инфекционных агентов:
- Аллергическая реакция медленного типа.
- Немедленная аллергическая реакция (аналогичная патогенезу атопической формы).
- Механизмы неиммунологического характера.
Реакция замедленного типа, соответственно названию, характеризуется длительным нарастанием отека. При этом для ее запуска требуется неоднократное воздействие аллергического агента. Клетки организма выделяют особые белки – медиаторы воспаления замедленного действия.
Эозинофилы также принимают участие в процессе. Они синтезируют белок, который повреждает реснитчатый эпителий бронхов. В результате его клетки не способны эвакуировать мокроту из просвета органа.
Неиммунологическая реакция развивается при непосредственном повреждении клеток бронхов инфекционными агентами.
Глюкокортикоиды – это гормоны, вырабатываемые корой надпочечников. Они обладают мощным противовоспалительным действием, угнетают аллергическую реакцию. Поэтому нехватка этих гормонов в организме может как спровоцировать первый приступ, так и стать причиной постоянных рецидивов.
Патогенез влияния недостатка глюкокортикоидов при бронхиальной астме таков:
- Снижается концентрация бета-адренорецепторов на эпителии бронхов, что приводит к снижению восприимчивости к адреналину, расслабляющему мускулатуру бронхов.
- Активность медиаторов воспаления не уменьшается не регулируется гормонами.
- Увеличивается секреция провоспалительных белков и одновременно снижается активность противовоспалительных.
Эта форма бронхиальной астмы чаще всего развивается при длительном лечении глюкокортикоидами. Бесконтрольный прием гормонов влияет на надпочечники, угнетая их функцию.
У девушек гормональная БА может возникать при нарушении баланса половых гормонов. Приступ провоцируется снижением количества прогестерона в крови и повышением уровня эстрогена, что характерно для второй половины менструального цикла.
Нервно-психическая форма бронхиальной астмы относится к группе психосоматических заболеваний. Это патологии, при которых длительные стрессы, депрессия, тревога проявляются в виде нарушения функции какого-либо органа и системы.
Для нервно-психической разновидности астмы характерно отсутствие органических изменений стенки бронхов на начальных этапах. Приступ развивается из-за спазма гладкой мускулатуры. Лишь при длительном течении заболевания возникают стойкие изменения в тканях органа.
В основе развития данной формы БА лежит гиперчувствительность эпителия бронхов к гистамину и ацетилхолину. Эти вещества являются нейромедиаторами, которые передают импульсы с периферии в центральную нервную систему.
Кроме того, приступ БА может провоцироваться любой нагрузкой, сопровождающейся глубоким вдохом.
В основе патогенеза бронхиальной астмы аспиринового типа лежит повышенная чувствительность к препаратам, содержащим ацетилсалициловую кислоту. Вещество приводит к нарушению обмена арахидоновой кислоты.
Это, в свою очередь, стимулирует синтез лейкотриенов, которые вызывают спазм бронхиального дерева. Подобный эффект оказывает не только Аспирин, но и другие нестероидные противовоспалительные препараты.
Еще одно негативное свойство салицилатов – снижение активности тромбоцитов. Эти клетки играют важную роль в свертывании крови при травме сосуда и в питании стенок сосудов. Поэтому угнетение функции тромбоцитов повышает ее проницаемость, что провоцирует развитие отека.
Эту форму астмы чаще всего наблюдают у женщин в возрасте 30 – 40 лет. Часто больные аспириновой астмой принимают противовоспалительные препараты из-за болей в спине, суставах и прочее.
Приступ БА физического напряжения развивается при повышенной физической нагрузке, спустя 5 – 20 минут после ее начала. Некоторые больные отмечают удушье спустя 5 – 10 минут после окончания нагрузок.
В большинстве случаев приступ астмы физического усилия не очень интенсивный. Однако порой приходится прибегать к помощи ингалятора.
Большую часть времени человек дышит носом. Увлажненный, очищенный и теплый воздух благоприятно влияет на дыхательные пути и не раздражает их. При активных физических нагрузках дыхание сбивается, воздух поступает через рот. Он сушит и раздражает слизистую бронхов.
Эпителиальные клетки начинают активно выделять медиаторы воспаления, развивается отек слизистой. Спазм гладких мышц стенки бронхов также принимает участие в развитии приступа.
Патогенез бронхиальной астмы у детей преимущество основан на аллергической реакции. Инфекционно-зависимая форма встречается гораздо реже. Ею обычно страдают дети старшего школьного возраста.
У детей просвет бронхов уже, чем у взрослого, и мускулатура развита хуже. Потому основную роль в развитии приступа у них играет отек и гиперсекреция слизи. В то же время у взрослых на первом месте стоит бронхоспазм. Узким просветом дыхательных путей можно объяснить более тяжелое течение БА в детском возрасте.
Значительное место в этиопатогенезе бронхиальной астмы у детей играет генетическая предрасположенность. Наличие в анамнезе аллергического диатеза, поллинозов, БА у родителей повышают риск развития болезни у ребенка.
У многих детей в качестве аллергенов выступают пищевые продукты. Первый приступ удушья часто развивается в 5 – 6 месяцев, когда малышу начинают давать прикорм. Иногда искусственное питание становится провоцирующим фактором.
При бронхиальной астме этиология и патогенез неразрывно связаны. Но вне зависимости от пускового фактора механизм развития приступа БА включат три процесса: отек слизистой, спазм гладких мышц, повышенная секреция слизи.
Заболевание часто предопределяется генетической предрасположенностью. Но нужно понимать, что человек не унаследует от родителей бронхиальную астму.
Ему передастся лишь повышенная чувствительность иммунной системы к определенным аллергенам. То есть наличие астмы у родителей еще не гарантирует ее развитие у ребенка.
Таким образом, патогенез БА сложен и многогранен. Надеемся, эта статья разъяснила особенности механизма развития этого заболевания.
источник
Этиология и патогенез атопической бронхиальной астмы. Клинические проявления, основные симптомы заболевания, осложнения, методы лечения. Типы аллергических реакций. Развитие астматического состояния (астматического статуса). Диагностика пищевой аллергии.
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Атопическая бронхиальная астма (синоним: бронхиальная астма неинфекционноаллергическая) — одна из форм астмы бронхиальной, в основе которой лежит аллергия к аллергенам неинфекционной природы.
Атопическая бронхиальная астма составляет до 15 % разновидностей астмы.
Этиология атопической бронхиальной астмы обусловлена различными экзоаллергенами.
Патогенез атопической бронхиальной астмы сложен, включает иммуно и неиммунологические механизмы.
В основе развития аллергической бронхиальной астмы лежит патогенетический механизм гиперчувствительности немедленного типа (IgE-зависимый иммунный ответ). Один из самых частых механизмов развития аллергических заболеваний. Для него характерно то, что от момента поступления аллергена до развития симптомов заболевания проходят считанные минуты. Безусловно, это относиться только к тем, у кого уже есть сенсибилизация (аллергическая настроенность) к данному веществу.
Например, пациент с бронхиальной астмой и наличием аллергии на шерсть кошки заходит в квартиру, где живет кошка, и у него начинается приступ удушья.
Важную роль в развитии аллергической бронхиальной астмы играет отягощенная наследственность. Так среди ближайших родственников больных, пациентов с бронхиальной астмой можно найти в 40% случаев и чаще. При этом следует учесть, что передается не сама бронхиальная астма, как таковая, а способность к развитию аллергических реакций в целом.
К факторам, способствующим возникновению аллергической бронхиальной астмы, можно отнести наличие очагов хронической инфекции (или частые инфекционные заболевания) в дыхательных путях, неблагоприятная экология, профессиональные вредности, курение, в том числе пассивное, длительный прием ряда лекарственных препаратов. Некоторые авторы к пусковым факторам относят длительный контакт с агрессивными аллергенами, например, проживание в квартире, стены которой поражены плесневым грибком.
Атопическая бронхиальная астма — аллергическое заболевание, в обострении которой ведущую роль играет контакт с аллергенами. Чаще всего, заболевание вызывают аллергены, поступающие ингаляционным путем: бытовые (различные разновидности клещей домашней пыли, домашняя пыль, библиотечная пыль, перо подушек), пыльцевые, эпидермальные (шерсть и перхоть животных, перья птиц, корм для рыб и т.д.), грибковые.
Пищевая аллергия, как причина бронхиальной астмы встречается крайне редко, но тоже возможна. Для пищевой аллергии в данном случае более характерны перекрестные аллергические реакции. Что это значит? Так получилось, что некоторые аллергены различного происхождения имеют схожее строение. Например, аллергены пыльцы березы и яблоки. И если пациент с астмой и наличием аллергии на пыльцу березы съест пару яблок, то у него может развиться приступ удушья.
Атопическая бронхиальная астма часто начинается в возрасте до 10 лет, основная масса больных (до 70 %) заболевает в первые двадцать лет жизни. Отмечаются высокая частота аллергической предрасположенности по линии отца и матери, большой процент наследования по нисходящей линии. Существенного влияния пола не отмечено, хотя в детском возрасте чаще всего болеют мальчики. Характерно наличие в анамнезе экссудативного диатеза у 80 % больных, экземы и дерматита атонического, сочетающегося с атопической бронхиальной астмой или предшествующего ей, аллергии пищевой, аллергии лекарственной. Часто атопическая бронхиальная астма сопутствует риносинусопатия аллергическая, симптомы которой (ринорея, чиханье, резкое затруднение носового дыхания) наблюдаются в предприступном периоде. Гнойные процессы в синусах и полипоз носа и синусов встречаются редко.
В половине случаев атопическая бронхиальная астма начинается в связи с респираторными инфекциями, при этом приступы удушья впервые возникают на высоте инфекционного процесса. Больные чувствительны к суперинфекции Aspergillus fumigatus и развитию аспергиллеза аллергического бронхолегочного. Для атопической бронхиальной астмы характерны четко очерченные, типичные приступы удушья, чаще всего в ночное время, нередко с продромальными явлениями (зуд в носу, чиханье, крапивница). При аускультации выявляются сухие хрипы высокого тона. Приступы прекращаются спонтанно или быстро купируются адренергическими препаратами; заканчиваются кашлем с отделением небольшого количества светлой вязкой мокроты.
У некоторых больных после контакта с антигеном развиваются бронхоспастические аллергические реакции позднего типа (через 4-12 ч), продолжающиеся 24-48 ч, несмотря на применение бронхолитиков. Может наблюдаться двойной ответ на антиген, сочетающий аллергические реакции немедленного типа и позднего типа. При отсутствии приступа и осложнений изменения в легких не выявляются. В первые годы заболевания отмечаются более или менее четкие длительные ремиссии; наблюдается позднее развитие осложнений. При прекращении контакта с аллергеном ремиссии могут быть продолжительными. Более тяжелое течение с короткими ремиссиями характерно для поливалентной аллергии. На определенном этапе может присоединиться бактериальная аллергия.
Основные симптомы бронхиальной астмы: приступы затрудненного дыхания, удушья, ощущение хрипов или свистов в груди. Свисты могут усиливаться при глубоком дыхании. Частым признаком является приступообразный кашель, чаще сухой или с отхождением небольшого сгустка светлой мокроты в конце приступа. Приступообразный сухой кашель может быть единственным признаком аллергической бронхиальной астмы. В этом случае говорят о кашлевом варианте бронхиальной астмы.
При средней и тяжелой степени тяжести бронхиальной астмы возможно возникновение одышки при физической нагрузке. Одышка значительно усиливается при обострении заболевания.
Часто, симптомы проявляются только в момент обострения астмы, вне обострения клиническая картина может отсутствовать.
Обострения (удушье) может возникать в любое время дня, но «классическими» являются ночные эпизоды. Пациент может замечать, что существуют факторы, вызывающие обострение заболевания, например, нахождение в пыльном помещении, контакт с животными, проведение уборки и т.д.
У части больных, особенно это характерно для детского возраста, приступы возникают после интенсивной физической нагрузки. В этом случае говорят об астме физического напряжения (старое название) или о бронхоконстрикции, вызванной физической нагрузкой (новый термин).
В период обострения больной начинает реагировать на так называемые неспецифические раздражители: резкие запахи, перепады температуры, запах дыма и т.д. Это говорит об активном воспалительном процессе в бронхах и необходимости активировать медикаментозную терапию.
Частота обострений определяется видом аллергена, на который есть реакция и тем, насколько часто больной с ним контактирует. Например, при аллергии на пыльцу растений обострения имеют четкую сезонность (весна-лето).
При аускультации (выслушивания больного с помощью фонендоскопа) отмечается ослабление везикулярного дыхания и появление высоких (свистящих) хрипов. Вне обострения, аускультативная картина может быть без особенностей.
Характерным симптом бронхиальной астмы является хороший эффект от приёма антигистаминных препаратов (цетрин, зиртек, эриус и т.д.) и особенно после ингаляции бронхорасширяющих препаратов (сальбутамол, беродуал и т.д.).
астматический пищевой аллергия бронхиальный
КЛАССИФИКАЦИЯ В ЗАВИСИМОСТИ ОТ ВЕДУЩЕГО ЭТИОЛОГИЧЕСКОГО ФАКТОРА
Бытовая бронхиальная стма (пылевая) — наиболее распространенная форма заболевания. Этиологический фактор ее — домашняя пыль. Начинается заболевание, как правило, в отопительный сезон, типичны обострения зимой, когда запыленность помещений наиболее высока. Ввиду комплексного состава антигена домашней пыли могут наблюдаться круглогодичные симптомы. Для атопической бронхиальной астмы бытовой характерен эффект элиминации — ремиссия при выезде из дома, что особенно выражено в первые годы болезни. При возвращении домой приступы удушья возобновляются. Течение с периодическими ремиссиями и обострениями по сравнению с пыльцевой атопической бронхиальной астмой более тяжелое, рецидивы продолжительнее, что связано с различным характером иммунологических реакций на пылевые антигены. Часто одновременно с приступным периодом или предшествуя ему наблюдаются клинические признаки бронхита, который нередко имеет аллергическую природу. Это приводят к значительным диагностическим затруднениям, так как бактериальное и иммунологическое воспаления имеют ряд одинаковых признаков: субфебрильная температура, кашель со слизистой или слизисто-гнойной мокротой, симптомы интоксикации.
В пубертатном возрасте у значительной части больных, страдающих атопической бронхиальной астмой с детства, наблюдаются спонтанные ремиссии заболевания — исчезновение симптомов на год-два или более. Однако в этот период сохраняется гиперреактивность дыхательных путей, что проявляется повышенной чувствительностью к ваготоническим агентам (метахолин), различным неспецифическим раздражителям, профессиональным аллергенам. Больные бытовой А б. а. плохо чувствуют себя в условиях субтропического влажного климата (Черноморское побережье Кавказа — Сочи, Сухуми).
Грибковая атопическая бронхиальная астма может иметь сезонный или круглогодичный характер в зависимости от особенностей спорообразования грибов. Наибольшая активность размножения Cladosporium, Alternaria, Hormodendrum — июль — сентябрь (обострение атопической бронхиальной астмы соответственно в летне-осенний период); Aspergillus и Candida — с сентября по март; Penicillium — в течение всего года. Концентрация спор этих грибов (кроме Candida и Penicillium) увеличивается во второй половине дня, поэтому приступы грибковой атопической бронхиальной астмы, как правило, возникают ночью или под утро. Наблюдается ухудшение в сырую погоду. Сезонное спорообразование прекращается с выпадением снега, у больных наступает значительное облегчение состояния. Характерен «постморозный эффект» — обострение заболевания в период оттепели после первых морозов, что связано с активацией размножения грибов. Больные часто не переносят продуктов, содержащих дрожжи. У лиц с аллергией к Penicillium могут формироваться тяжелые аллергические реакции на введение пенициллина.
Пыльцевая атопическая бронхиальная астма.
Пыльцевая атопическая бронхиальная астма чаще всего начинается на высоте сезона поллинации вслед за симптомами пыльцевого ринита и конъюнктивита при значительной концентрации пыльцы в воздухе. Протекает легко, тяжелое течение отмечается редко (около 7 % случаев). Чаще сочетается с др. проявлениями поллиноза. Начало поллиноза с изолированной пыльцевой атопической бронхиальной астме встречается редко. Помимо выраженных сезонных приступов пыльцевой атопической бронхиальной астмы у части больных могут наблюдаться легкие круглогодичные симптомы вследствие общих антигенных свойств пыльцы и семян, плодов растений при употреблении последних в пищу. В частности, круглогодичные симптомы атопической бронхиальной астмы у лиц с аллергией к пыльце орешника может вызвать употребление орехов, к пыльце подсолнечника и амброзии — семян подсолнечника и изделий из них, к пыльце злаковых трав — изделий из муки.
Эпидермальная атопическая бронхиальная астма.
Эпидермальная атопическая бронхиальная астма, этиологическим фактором которой служат частицы шерсти и эпидермиса животных, встречается редко, в основном как профессиональное заболевание животноводов, работников экспериментальных лабораторий, охотничьих хозяйств. Из домашних животных наиболее частой причиной сенсибилизации являются кошки, шерсть, пух и слюна которых по аллергизирующей активности занимают второе место после амброзии. Этот вид атопической бронхиальной астмы может сочетаться с бытовой атопической бронхиальной астмой. Существует четкая связь между заболеванием и контактом с соответствующими животными. Характерно начало с аллергического риноконъюнктивального синдрома, вслед за которым быстро развиваются приступы удушья.
Высокая частота сенсибилизации (до 80 % случаев) отмечается при контакте с дафниями. Для такой болезни характерна высокая степень кожной и бронхиальной чувствительности, часто наблюдается сопутствующий аллергический конъюнктивит, нередко — пищевая аллергия к ракообразным (раки, крабы, креветки).
Диагностика по степени тяжести:
1) легкая интермиттирующая бронхиальная астма. Проявления заболевания отмечаются реже чем 1 раз в неделю, ночные приступы 2 раза в месяц или реже. Пиковая скорость выдоха (ПСВ) более >80% от возрастной нормы, колебания ПСВ за сутки менее 20% (подробнее о данном методе исследования в разделе IV) .
2) легкая персистирующая бронхиальная астма. Симптомы заболевания беспокоят чаще 1 раза в неделю, но реже 1 раза в день. Частые обострения нарушают повседневную активность и сон. Ночные приступы отмечаются чаще 2 раз в месяц. ПСВ>80% от должного, ежедневные колебания 20-30 %.
3) средняя степень тяжести бронхиальной астмы. Симптомы становятся ежедневными. Обострения ощутимо нарушают ежедневную физическую активность и сон. Ночные симптомы возникают более 1 раза в неделю. Требуется ежедневный прием ?2 агонистов (сальбутамол) короткого действия. ПСВ 60-80% от возрастной нормы. Колебания ПСВ более 30% за сутки.
4) тяжелая степень тяжести бронхиальной астмы. Постоянные симптомы бронхиальной астмы. Приступы удушья 3-4 раза в день и чаще, частые обострения заболевания, частые ночные симптомы (один раз в два дня и чаще). Ежедневная двигательная активность ощутимо затруднена.
Наиболее опасное для жизни проявление бронхиальной астмы — развитие астматического состояния (астматического статуса). При этом развивается затяжное, устойчивое к традиционной медикаментозному лечению, удушье. Удушье экспираторного характера, то есть больной не может выдохнуть. Развитие астматического статуса сопровождается нарушением, а в последующем и потерей сознания, а также общим тяжелым состоянием больного. При отсутствии лечения высока вероятность летального исхода.
Диагностика атопической бронхиальной астмы включает следующие методы: аллергологический анамнез; аллергологические диагностические пробы кожные скарификационные;
аллергологические диагностические пробы провокационные ингаляционные по показаниям с антигенами, выявленными при кожном тестировании;
определение уровня общего иммуноглобулина Е и антител, относящихся к иммуноглобулинам Е, в сыворотке крови (характерен высокий уровень иммуноглобулина Е, выявляются антитела против аллергенов в высоком титре, что коррелирует с результатами кожных проб и провокационных тестов);
исследование периферической крови, назального и бронхиального секретов (обнаруживается эозинофилия), промывных вод бронхов, или бронхоальвеолярный лаваж (выявляется увеличение более чем на 15 % количества эозинофилов и лимфоцитов, снижение количества макрофагов альвеолярных).
Для подтверждения сенсибилизации к определенным антигенам применяются методы аллергологической диагностики in vitro; ППН, РБТЛ, РТМЛ, высвобождение гистамина из лейкоцитов под влиянием специфических аллергенов, что коррелирует с активностью клинических проявлений. Следует иметь в виду, что с различиями в механизмах бронхоспазма, вызываемого определенными антигенами, могут быть связаны особенности клинической картины атопической бронхиальной астмы разной этиологии. При проведении провокационных ингаляционных тестов необходимо учитывать возможность формирования различных типов аллергических реакций. Развитие аллергических реакций позднего типа свидетельствует о тяжелом течении атопической бронхиальной астмы. Существует корреляция между их выраженностью и степенью повышенной чувствительности бронхов к гистамину.
В связи с комплексным характером пылевых антигенов (аллергены пуха, пера, шерсти, эпидермиса человека и домашних животных, клещей, грибов, плесени, микробов) имеются определенные сложности при выявлении пылевой аллергии. Особенно трудна диагностика пищевой аллергии при атопической бронхиальной астме.
Данные анамнеза о непереносимости пищевых продуктов не являются надежным критерием.
Схема обследования включает: ведение пищевого дневника и назначение элиминационных диет; проведение разгрузочно-диетической терапии (лечебное голодание) в течение 3, 5, 7 дней с дифференциально-диагностической целью; провокационные тесты с подозреваемыми продуктами под контролем лейкопенических тестов и изменений функции легких; кожные тесты с пищевыми аллергенами; определение специфических антител в сыворотке крови; рентгенологическую регистрацию реакций желудка и кишечника на принятый пищевой аллерген. Необходимо учитывать возможность непереносимости обычных продуктов (хлеба, говядины, молока, яиц, картофеля).
Критерии значимости пищевой аллергии в патогенезе приступов удушья такие: связь обострений атопической бронхиальной астмы с определенными пищевыми продуктами; улучшение состояния и функции дыхания в период голодания; обнаружение специфических антител; положительные лейкопенические тесты; нарушение проходимости бронхов при проведении провокационных тестов.
Имеют значение сопутствующие хронические заболевания желудочно-кишечного тракта, аллергические реакции на пищевые продукты в анамнезе. Необходимо обследовать больных для выявления пищевой аллергии в связи с ее влиянием на возникновение приступов удушья, сходством пищевой атопической бронхиальной астмы с астмой бронхиальной инфекционно-аллергической.
Лечение атопической бронхиальной астмы носит комплексный характер: элиминационная терапия, при невозможности устранения контакта с аллергеном — специфическая гипосенсибилизация, лекарственная терапия.
Элиминационная терапия включает ряд мероприятий: трудоустройство больных, особенно при хим. и лекарственной аллергии; удаление из квартиры животных (так как иммунотерапия белками животных не рекомендуется), аквариумов и дафний при аллергии к дафниям; обработка жилого помещения, подвалов, чердаков фунгицидами (в отсутствие больного) при аллергии к грибам; дегидратация сырых помещений; устранение перовых подушек и перин; диета с исключением куриного мяса и яиц при аллергии к перу; ежедневная влажная уборка, ограничение количества мягкой мебели, удаление ковров, частое вытряхивание постельных принадлежностей, хранение книг в закрытых книжных шкафах при аллергии к домашней пыли; элиминационная диета с исключением аллергенных продуктов при пищевой аллергии;
выезд в свободную от растений (вызывающих пыльцевую аллергию) зону в летнее время при поллинозе; устранение различных неспецифических раздражителей; в некоторых случаях перемена места жительства.
Лекарственная терапия зависит от стадии течения процесса.
В фазе обострения проводится десенсибилизирующая неспецифическая терапия, назначаются противовоспалительные препараты по показаниям, бронхолитические средства (адренергические препараты, метилксантины), отхаркивающие вещества, а в фазе затихающего обострения и ремиссии — специфическая гипосенсибилизация, применяется гистаглобулин, интал, поддерживающие дозы бронхолитических средств (эфедрин), иммунокорригнрующие препараты по показаниям.
При пищевой аллергии назначается гипоаллергенная диета. С целью повышения неспецифической резистентности организма используются физиотерапия, ЛФК, рефлексои аэроионотерапия, закаливание, санаторно-курортное лечение.
При лекарственной терапии атопической бронхиальной астмы необходим особенно тщательный подход к назначению активных антибактериальных средств, особенно антибиотиков, которые не должны применяться без убедительных доказательств инфекционной этиологии воспалительного процесса в легких (последний может иметь аллергическую природу и подвергаться обратному развитию под влиянием активной десенсибилизирующей и бронхолитической терапии).
Понятие астматического статуса как затянувшегося приступа бронхиальной астмы, резистентного к обычной для данного больного терапии. Формы астматического статуса, провоцирующие его развитие факторы. Патогенез развития осложнения бронхиальной астмы.
презентация [1,5 M], добавлен 25.01.2015
Причины возникновения и классификация бронхиальной астмы, ее клиническая картина и степени тяжести. Принципы и методы лечения астматического статуса. Характеристика препаратов, контролирующих течение заболевания и купирующих эпизоды бронхоспазма.
презентация [151,4 K], добавлен 21.10.2013
История исследования заболевания бронхиальной астмой. Этиология бронхиальной астмы и ее аллергическая природа. Патоморфологические изменения у больных. Роль инфекции в патогенезе бронхиальной астмы. Клинические наблюдения психогенной бронхиальной астмы.
реферат [17,8 K], добавлен 15.04.2010
Этиология возникновения и прогрессирования заболевания, его патогенез, роль аллергических реакций в развитии осложнений. Классификация форм бронхиальной астмы, ее клиническая картина и периоды протекания. Течение и осложнения болезни, ее лечение.
реферат [19,8 K], добавлен 18.11.2014
Астма как хроническое аллергическое воспалительное заболевание дыхательных путей с вовлечением многих клеток и медиаторов. Основы патогенеза бронхиальной астмы. Две клинические формы астматического статуса: анафилактическая и аллергически-метаболическая.
презентация [2,3 M], добавлен 21.04.2016
Этиология и патогенез заболевания «бронхиальная астма», воздействие производственных аллергенов. Классификация профессиональной бронхиальной астмы, её клиническая картина, осложнения и исходы. Диагностика, лечение и профилактика данного заболевания.
презентация [833,9 K], добавлен 08.11.2016
Бронхиальная астма и причины ее возникновения. Аллергены неинфекционной природы, растительного, животного и искусственного происхождения. Стадии течения астматического статуса. Симптомы и лечение болезни. Алгоритм неотложной помощи при приступе астмы.
презентация [7,4 M], добавлен 31.10.2011
Этиология и симптомы бронхиальной астмы как заболевания дыхательной системы человека. Совокупность факторов, вызывающих развитие болезни. Стратегия проведения лечения астмы, применение лекарственных препаратов, преимущества использования ингаляторов.
презентация [200,7 K], добавлен 10.12.2012
Бронхиальная астма — это условно профессиональное заболевание, развивающееся вследствие контакта с производственным аллергеном. Потенциально опасные производство и профессии. Этиология заболевания, диагностика, течение и осложнения бронхиальной астмы.
реферат [29,6 K], добавлен 27.01.2010
Понятие, причины, признаки бронхиальной астмы. Этиология, патогенез, клиническая картина данного заболевания. Обзор и характеристика методов немедикаментозного лечения бронхиальной астмы. Исследование влияния здорового образа жизни на состояние больного.
курсовая работа [44,9 K], добавлен 19.12.2015
Работы в архивах красиво оформлены согласно требованиям ВУЗов и содержат рисунки, диаграммы, формулы и т.д.
PPT, PPTX и PDF-файлы представлены только в архивах.
Рекомендуем скачать работу.
источник