Если перевести с греческого « лапароскопия » на русский язык, то получим буквально следующее: смотрю живот.
Для введения лапароскопа обычно делают 2 – 3 небольших разреза и, в щадящем для организма режиме, производят исследование внутренних органов, удаляют различные новообразования или беру т т кань на биопсию.
Это позволяет пациентам значительно сократить восстановление после операции (до 5 — 7 суток в стационаре), избежать рубцов, послеоперационных болей, уменьшить вероятность спаечного процесса. Кроме того, при данном методе проведения операции, хирург имеет возможность рассматривать различные полости тела под разными углами и под увеличением, что повышает шансы обнаружения опухолей на ранней стадии их развития.
К недостаткам такого типа операций можно отнести:
- повышенная сложность проведения операции по сравнению с открытыми хирургическими вмешательствами;
- большой риск повреждения внутренних органов троакаром;
- риск получения электротравмы, с последующим прободением внутренних органов .
Метод лапароскопии позволяет с большой вероятностью определить наличие бесплодия, а также его причину. Врач фактически имеет возможность заглянуть внутрь пациента, сфотографировать интересующие его органы, взять кусочек ткани на анализ. С помощью лапароскопии можно выявить большинство заболеваний, приводящих к бесплодию, например:
- Эндометриоз. Заболевание представляет собой разрастание маточного эпителия, что приводит к образованию спаек, бесплодию ;
- Миома матки. Миома развивается в связи с нарушением гормонального фона женщины. По сути это доброкачественная опухоль, часто развивающаяся бессимптомно ;
После установления диагноза врач может сразу же приступить к лечению (рассечению спаек, удалению кисты и т. д.), то есть диагностика и лечение заболевания могут совмещаться.
Овуляция – оптимальное время для оперирования. В случае невозможности проведения хирургического вмешательства в этот период, операцию назначают или за 3 дня до менструации или сразу же после неё. За месяц до операции женщина должна исключить сексуальные контакты или в обязательном порядке пользоваться презервативами. Приём противозачаточных таблеток категорически запрещен , так как они изменяют общий гормональный фон.
Конечно же, необходимо будет сдать анализы крови, мочи, влагалищной флоры. Пройти проверку на сифилис, ВИЧ, гепатиты. Также обычно назначают рентген грудной клетки и УЗИ органов таза. Необходимо проконсультироваться с анестезиологом, предоставить ему информацию о возможных аллергиях или лекарственных противопоказаниях.
Следует учесть, что все анализы имеют свой срок давности, по истечении которого их необходимо пересдать. Например, общий анализ крови действителен 7 дней, а группа крови 1 месяц.
Кроме того, необходимо подготовить к операции организм, а именно:
После диагностирования лечащий врач определяет методы лечения. В зависимости от необходимости, операция может быть проведена с помощью хирургического ножа, электрода, ультразвука или лазера. В большинстве случаев операция проходит под общим наркозом. Перед операцией необходимо будет побрить волосы на лобке, опорожнить мочевой пузырь.
Во время операции хиру рг сд елает несколько небольших разрезов в нижней части живота, через которые будут введены необходимые инструменты . Чтобы брюшная стенка не мешала проведению операции, внутрь живота обычно закачивают газ (чаще всего окись азота). В случае использования общего наркоза – никаких болевых ощущений вы не почувствуете. Если применялась местная анестезия – возможно онемение, а также слабые боли в области живота. В результате воздействия газа на диафрагму, возможны ноющие боли, отдающие в плечо или затылок.
После лапароскопических операций пациентам назначают антибактериальную терапию. Если операция проводилась с целью устранения непроходимости маточных труб, методом контроля ее успешности будет пертубация , метросальпингография или гистеросальпингография . Суть метода заключается в подаче газа или жидкого контрастного вещества по маточным трубам. Если подаваемое вещество свободно проходит в брюшную полость — операция выполнена успешно. Проверку труб не назначают в случае наличия инфекционного процесса .
При лечении заболеваний, связанных с образованием спаек, хиру рг пр оизводит их рассечение с последующим удалением. Рассечение может производиться несколькими способами:
Выбор метода удаления спаек зависит от стадии спаечного процесса и его локализации. Всего выделяют три стадии образования спаек:
- Спайки располагаются за пределами яичников, матки, маточных труб и не препятствуют оплодотворению яйцеклетки ;
- Спайки расположены по ходу движения яйцеклетки и мешают её нормальному функционированию ;
- Спайки полностью перекрывают путь яйцеклетки в матку.
Противопоказания обычно разделяют на две группы: абсолютные и относительные. В случае лапароскопии, к относительным противопоказаниям относят:
К абсолютным противопоказаниям относят:
- Рак шейки матки ;
- Злокачественные новообразования в яичниках ;
- Внутреннее кровотечение ;
- Сильное ожирение ;
- Агональное состояние пациента.
Восстановление организма зависит от вида проведённой операции. Обычно уже через несколько часов больной разрешается вставать и понемногу ходить, чтобы избежать застоя крови и образования спаек.
В течение нескольких недель запрещается поднимать тяжести, вести активный образ жизни.
В первые сутки после операции пациенты должны отказаться от приёма пищи, пить только воду без газа. Далее следует соблюдать строгую диету вплоть до выписки из лечебного учреждения.
Для скорейшего дальнейшего восстановления организма рекомендуется частое, богатое витаминами питание. Для ускорения процесса вывода газа из организма, возможен приём препаратов, улучшающих пищеварение. Швы обычно снимают на 9–10 сутки после операции.
Сексуальные контакты после лапароскопии допустимы приблизительно через месяц. Однако беременеть часто не рекомендуют в течение 3 – 5 месяцев. Это необходимо для полного заживления и рассасывания рубцов, так как в случае скорой беременности матка начнет расти и возникнет риск разрыва швов. Период предохранения обсуждается с хирургом и зависит от причины операции.
Способность к зачатию после лапароскопии зависит от изначального заболевания.
Отзывы пациентов, перенёсших лапароскопию чаще всего положительные. Как показывает практика, сама операция проходит абсолютно безболезненно, благодаря общему наркозу. После пробуждения некоторые пациенты жалуются на дискомфорт от вставленного катетера, на постоянную повышенную температуру тела, боли по всему телу. Также отмечаются неприятные ощущения от проколов брюшной полости и действия газа, который может создавать болезненные ощущения в плечах и затылке.
В первые дни пациентке назначается обезболивание, так что обычно этот период переносится довольно легко, особенно если сравнивать с полостными операциями.
У многих больных через несколько дней после операции обнаруживаются выделения из влагалища, но не менструального типа. В большинстве случаев они скудны и непродолжительны по времени. В случае отсутствия послеоперационных осложнений, возможна выписка из стационара на 5 день лечения. Необходимое медикаментозное лечение назначают амбулаторно.
источник
Бесплодие — серьезное испытание для женщины. С угрозой материнству ведут борьбу ведущие специалисты мира. Для выявления причин бесплодия и их устранения разработаны специальные методики. Когда проводится гистероскопия и лапароскопия одновременно. Почему совмещают оба метода, чем они отличаются и к каким результатам приводят?
Гистероскопия отличается от лапароскопии техникой выполнения. Гистероскоп вводят внутрь матки через влагалище. Лапароскопия — инвазивный метод исследования полости матки и соседних органов посредством прокола стенки брюшной полости. Лапароскопию всегда проводят под общей анестезией, а гистероскопию — под местным обезболиванием.
Гистероскопия — это внутреннее исследование органа, лапароскопия позволяет обследовать внешнюю поверхность матки и прилегающих к ней органов.
Обратите внимание! Гистероскопию проводят без надрезов и проколов органов.
В каких случаях проводят внутреннее и внешнее обследование матки?
Гистероскопию (внутренняя диагностика) назначают для:
- обнаружения папиллом и наростов на слизистой;
- выявления причин сбоя в менструальном цикле;
- удаления старой спирали и остатков слизистой после чистки;
- выявление причины выкидышей;
- исследования эндометрия;
- осложнения течения беременности;
- исследование причин иных патологий.
Также диагностику назначают после неудачного протокола ЭКО, периодических маточных кровотечениях, врожденных аномалиях детородных органов.
Лапароскопию назначают для:
- диагностики внематочной беременности;
- исследования причин патологии яичников;
- исследования новообразования на внешней оболочке органа;
- проведения перфорации органа;
- иных гинекологических проблем.
После завершения операции область проколов зашивают, швы необходимо снять через 12-14 дней в больнице. Обе процедуры проводят после обследования анализов в лаборатории. Так как лапароскопия предполагает введение анестезии, необходима предварительная подготовка — отказ от пищи накануне диагностики.
Противопоказания к проведению лапароскопии и гистероскопии:
- злокачественные новообразования;
- сильно выраженное ожирение;
- спайки после ранее проведенных полостных операций;
- грыжа.
Есть ли риск развития осложнений после хирургии? Осложнения могут появиться после любых оперативных манипуляций с внутренними органами, это зависит от тяжести имеющейся патологии и особенностей организма женщины. Однако статистика осложнений невелика.
Чтобы не спровоцировать неприятность после проведения обеих процедур, нельзя пользоваться тампонами во время месячных, принимать горячие ванны и париться в сауне. Запрещены спринцевания и любые манипуляции с половыми органами без одобрения гинеколога. Этих ограничений необходимо придерживаться до полного восстановления здоровья.
Многие пациентки интересуются, можно ли заменить одну диагностику другой? Так как техника проведения и область исследования обеих процедур не схожи, взаимозаменяемость исключена. В гинекологической практике применяют поочередное либо одновременное проведение обеих процедур.
Например, гистероскопия позволяет взять кусочек ткани для лабораторного анализа, быстро удалить новообразования на внутренних стенках матки. Лапароскопия может заменить классическую полостную операцию, только без рассечения брюшной стенки и соседних с маткой органов.
С помощью гистероскопии можно уточнить диагноз патологии, лапароскопия устраняет любую патологию репродуктивных органов. Поэтому невозможно дать ответ, что лучше — гистероскопия или лапароскопия.
Отличия гистероскопии и лапароскопии:
- при лапароскопии делают проколы в брюшной полости, гистероскопия проводится без разреза тканей;
- гистероскопия менее травматична для организма женщины, так как не повреждает соседние с маткой органы;
- лапароскопия применяется для лечения всех гинекологических заболеваний, гистероскопия исследует только полость матки и патологии внутри нее;
- лапароскопия имеет множество противопоказаний, препятствием к проведению гистероскопии является лишь плохая свертываемость крови.
После гистероскопии осложнений может не быть, если пациентка придерживается рекомендаций гинеколога. Максимум поболит низ живота, и то не долгое время. Кровянистые выделения бывают не у всех пациенток, и связаны они не с проведенным исследованием, а с особенностями реакции организма на вмешательство.
После лапароскопии требуется длительный восстановительный период, не исключено развитие воспалительных процессов в брюшной полости. Пациентка должна соблюдать диету и иные послеоперационные ограничения, а также следить за послеоперационными швами.
В каких случаях обе манипуляции проводят одновременно? Это делают при необходимости диагностических исследований совместно с проведением хирургических манипуляций.
Проводится ли лапароскопия и гистероскопия при бесплодии, есть ли шанс восстановить репродуктивную функцию с помощью данных методик? Причины бесплодия могут быть самыми разнообразными. Например, спаечные процессы в трубах препятствуют продвижению сперматозоидов в яичники. С помощью проведения гистероскопии можно убрать спайки, что освободит путь для сперматозоидов.
Гистероскопия позволяет установить точный диагноз, на основе которого гинеколог назначает соответствующий клинической картине курс лечебных манипуляций. Также гистероскопия помогает избавиться от многих патологий, препятствующих успешному оплодотворению:
- кисты яичников;
- спаечная непроходимость;
- опухоли, кисты, полипы;
- эндометриоз.
Пациенток интересует вопрос о сроках наступления возможной беременности после оперативных манипуляций. Шанс забеременеть зависит от индивидуальных особенностей организма пациентки, тяжести имеющейся патологии и сложности проведенной хирургии. Свою лепту вносят: возраст, существующие хронические воспалительные процессы репродуктивных органов и осложнения после операции.
Обратите внимание! Преждевременная беременность после лапароскопии всегда заканчивается нежелательными последствиями. Время зачатия необходимо согласовать с участковым гинекологом.
Когда желательно планирование беременности? Чтобы организм полностью восстановился после хирургических манипуляций, должно пройти три месяца или полгода. После тщательного обследования пациентки гинеколог выносит заключение о возможности/невозможности зачать ребенка. Операция кисты яичника отодвигает время планируемого оплодотворения на полгода вместо трех месяцев.
Удаление поликистоза яичников не требует длительного восстановительного периода, поэтому уже через 28-30 дней можно думать о зачатии ребенка. Восстановление женского здоровья после внематочной беременности требует длительного периода реабилитации — не менее полугода. Врачи с осторожностью относятся к планированию зачатия после внематочной, рекомендуют дать отдых организму около года.
Как проходят роды после лапароскопии? Данная операция не оставляет после себя рубцов на теле матки, поэтому женщина может рожать естественным путем. Если врачи посчитают необходимым, пациентке сделают кесарево сечение. Не следует думать, что слабая родовая деятельность спровоцирована предшествующей родам операции — она зависит от особенностей женского организма.
Гистероскопия делится на два типа — диагностическая и хирургическая. После диагностических процедур препятствий к зачатию нет. Хирургические манипуляции устанавливают свои правила: организму необходим восстановительный период. Реабилитация полностью зависит от тяжести патологического процесса и проводимой хирургии.
Как правило, шести месяцев достаточно, чтобы организм восстановился после вмешательства. После хирургии возможно развитие внутриматочной инфекции, поэтому преждевременная беременность может закончиться выкидышем или преждевременными родами.
Вялотекущий инфекционный процесс в матке также может спровоцировать гипоксию плода, многоводие, неправильное положение плода и фетоплацентарную недостаточность. Поэтому спешить с оплодотворением не рекомендуется. Перед зачатием гинеколог проведет тщательное обследование с помощью инструментальной и лабораторной диагностики — УЗИ , бак посев флоры влагалища, анализ крови и мочи.
Для сохранения наступившей беременности применяют синтетические гормональные препараты, (например, Дюфастон), которые способствуют надежной фиксации эмбриона к стенке матки. Также этот препарат стимулирует эндометрий, подготавливает полость матки к вынашиванию плода и устраняет сокращение мышечных волокон. Дюфастон назначают в первом триместре беременности.
Лапароскопия и гистероскопия — современные методики борьбы с бесплодием. Оба метода имеют отличия в техническом плане и предмете исследования. Заменить одну процедуру другой невозможно — их применяют по отдельности, друг за другом или совместно. Одновременное проведение лапароскопии и гистероскопии дает развернутую клиническую картину, экономит время врачей и силы пациентки.
Может ли помочь гистероскопия или лапароскопия при бесплодии? Большинство пациенток обрели шанс на успешное зачатие после проведения оперативного вмешательства. Однако оплодотворение зависит не только от лечебных процедур, но и от возраста пациентки и тяжести заболевания. В любом случае, шанс исцелиться нужно использовать и верить в успех.
источник
Сегодня на повестке дня стоит серьезный вопрос — лапароскопия при бесплодии.
Столкнувшись с необходимостью проведения операции, у женщин возникает множество вопросов — больно ли ее делать, какие последствия ожидают и поможет ли хирургическое вмешательство приблизиться к заветной цели — стать мамой.
Лапароскопия при бесплодии — одна из современных хирургических методик, позволяющая введением через микроскопические разрезы оптических приборов, осматривать состояние внутренних органов (в случае бесплодия, это относится к репродуктивной системе).
В каких же ситуациях показано это малоинвазивное оперативное вмешательство и что на самом деле может эта процедура.
Данную манипуляцию можно смело назвать многофункциональной, так как она позволяет не только обнаружить проблему, но и исправить ее на месте. Какие же типы вмешательства могут быть использованы при нарушениях детородных функций.
Диагностическая лапароскопия при бесплодии. Многие пары не способны приобрести статус родителей. Чтобы выяснить, что же в женском организме не дает случиться зачатию, назначают лапароскопию в качестве диагностики (исследование помогает врачам оспорить или подтвердить ту или иную патологию).
Оперативная лапароскопия. Этот тип вмешательства показан, когда специалист уже выяснил, почему женщина не может забеременеть. При помощи лапароскопии патологические состояния могут быть успешно устранены.
Контрольная лапароскопия. Проводят, чтобы удостовериться в результативности проведенных ранее операций. Кому-то это может показаться излишним, но не парам, которые дни считают до заветных двух полосок на тесте.
Лапароскопия при бесплодии, хотя мера и вынужденная, но дающая шанс на последующее естественное зачатие. А значит, мало какая из женщин добровольно откажется от такой возможности.
Для успешного выполнения операцию проводят в определенный в период — во время овуляции, за 2-3 суток до менструации или же сразу после окончания менструального кровотечения. Обычно врач определяет дату вмешательства. А чтобы повысить результативность, пациентке следует подготовиться должным образом.
В цикл проведения лапароскопии используется барьерная контрацепция (презерватив), отказ от противозачаточных таблеток (позволит избежать проникновения болезнетворной микрофлоры и исключит гормональные изменения).
Сдача анализов: общие анализы мочи и крови, на сахар, сифилис, ВИЧ, гепатит В и С (обязательно ультразвуковое исследование, рентгеновское исследование грудной клетки, сдача мазка на выявление влагалищной флоры).
Врачи предупреждают, что действительны всего полторы недели. Получив результаты, специалист выясняет, нет ли противопоказаний и дает «добро».
Еще один участник подготовки — анестезиолог. Он должен побеседовать с пациенткой, рассказать о процедуре и возможных последствиях (его задача — приободрить и морально подготовить).
Кроме того, для проведения наркоза необходимо согласие пациентки в письменной форме. Если после всего вышеперечисленного, женщина не отказывается от процедуры и уже имеет направление, начинается этап непосредственной подготовки.
За неделю до процедуры рекомендована специальная диета: из меню убирается пища, негативно отражающаяся на работе органов желудочно-кишечного тракта. Список выдает врач, придется отказаться придется от черного хлеба, овощей, фруктов, бобовых.
Если женщина принимает определенные медикаментозные средства, то на некоторое время терапию придется прервать — когда это лучше сделать опять же определяет специалист.
Лапароскопию проводят после очистки организма, значит, пациентке необходимо накануне кушать только до обеда, а после только пить жидкости, но и то до 22-00.
В некоторых случаях назначают слабительные препараты или очистительные клизмы, после 22-00 часов питье и употребление пищи отменяется до послеоперационного периода. Если женщина прошла все подготовительные моменты, то можно приступать к процедуре.
Рассмотрим аспект, важный для сомневающихся — стоит ли делать лапароскопию при бесплодии, уделять время на предварительные процедуры, на какой результат надеяться.
Список заболеваний и патологических состояний, приводящих к бесплодию, с которыми можно распрощаться в результате лапароскопического оперативного вмешательства, внушителен. Среди распространенных проблем репродуктивной системы отмечаем следующие.
Спаечные уплотнения. По простому — спайки. Это разрастание соединительной ткани, возникающее из -за воспалений или операций. Чаще всего образуется в области маточных труб, нарушая деятельность органов и не давая сперматозоидам проникнуть к яйцеклетке. Процент вероятности зачатия после такой процедуры возрастает максимум на 4-5%.
Эндометриоз. При патологии слизистая матки разрастается, выходя за ее пределы (это одна из самых частых причин женского бесплодия). При дальнейшем развитии образуются спайки. Лапароскопию считают наиболее эффективным методом диагностирования и лечения эндометриоза.
Миома матки. Под таким названием прячется доброкачественная опухоль, которая чаще всего является результатом гормональных нарушений. На начальной стадии болезнь себя не проявляет, поэтому женщина не догадывается о ее существовании. Впоследствии миома вызывает нарушения менструального цикла и овуляции, риски бесплодия возрастают.
Врачи считают лапароскопию предпочтительным способом выявления и удаления образований, особенно для женщин, еще не познавших радость материнства (хотя у лапароскопического вмешательства при миомах есть ряд противопоказаний).
Непроходимость фаллопиевых труб. Трудно недооценивать важность этой части женского организма в процессе оплодотворения.
Ведь именно по маточным трубам двигается та заветная яйцеклеточка, готовая к оплодотворению. Встречая преграду, она не попадает в матку и беременность не наступает. При данной патологии лапароскопию для лечения обычно назначают пациенткам до 35 лет, но только в том случае, если диагностирована частичная непроходимость.
Также лапароскопия позволяет избавиться от плодного яйца, образовавшегося в маточных трубах (внематочная беременность) и сделать это «ювелирно», не повредив сами трубы.
Бесплодие неясного генеза. Встречаются ситуации, когда причины, по которым женщина не может забеременеть, так и не выясняются. Тогда в карточке стоит диагноз — идиопатическое бесплодие или бесплодие неясного генеза.
После лапароскопии, практически в 50% случаев, удается выяснить, что вызвало невозможность зачатия.
Эффективность процедуры зависит от различных факторов, но, даже если есть все показания к ее проведению, существует ряд случаев, когда врач ее назначать не будет.
Иногда женщине и не приходится ломать голову над тем, стоит ли делать лапароскопию при бесплодии, так как имеются какие-либо противопоказания.
Абсолютных запретов не так много, но все же они есть:
- тяжелая форма спаечного заболевания;
- болезни сердечно-сосудистой системы в стадии прогрессирования (это же относится и к дыхательной системе);
- состояние шока, коматоза;
- крайнее истощение организма;
- нарушения свертываемости крови;
- грыжевые образования в брюшине или диафрагме.
Кроме того, врач может отказать в проведении процедуры, учитывая относительные противопоказания:
- ожирение 3-4 степени;
- рак шейки матки;
- наличие крови в брюшной полости;
- злокачественных образований в яичниках;
- доброкачественные образования внушительных размеров в половых органах.
Если операция была назначена планово, то ее могут отложить, если женщина в этот момент: заболевает инфекционным недугом, выявляются отклонения в анализах, возникает обострение бронхиальной астмы, происходят частые скачки артериального давления.
Стоимость лапароскопии обычно достаточно высока, но точно ответить на этот вопрос могут в выбранном лечебном учреждении.
Она зависит от многих факторов:
- цели проведения операции (лечения или диагностики);
- необходимости использования дополнительных медикаментозных средств;
- категории специалиста, выполняющего операцию (естественно, чем она выше, тем дороже обойдется оперативное вмешательство);
- престижность клиники и другое.
Диагностика при непроходимости фаллопиевых труб стоит 20000 — 30000 рублей. А осмотр половых органов с последующим устранением нарушений обойдется минимум в 50000 рублей.
Если встает вопрос — делать лапароскопию при бесплодии или нет, свой выбор она делает самостоятельно, посоветовавшись с родными и прислушавшись к мнению специалиста. Но, беря во внимание тот факт, что иногда она является единственным способом избавления от бесплодия, несложно предугадать ответ.
Предлагаю видео основных этапов проведения лапароскопии (особо впечатлительным смотреть не рекомендую).
Сегодня вы узнали о том, что лапароскопия при бесплодии — современная и эффективная хирургическая операция, позволяющая установить причину патологии.
Вы узнали о видах лапароскопии, показаниях к назначению и проведению. Теперь вы знаете приблизительную стоимость проведения операции, а также все нюансы подготовки к ней.
Предлагаю обсудить и дополнить эту, несомненно, полезную статью. Меня интересует мнение каждого, стоит ли продолжать печатать подобные материалы и сделать это традицией. Жду реакции. Разной!
источник
Лапароскопия – это исследование брюшной полости при помощи оптических инструментов, в данном случае лапароскопа, при создании пневмоперитонеума. Изображение брюшной полости передается на монитор и позволяет визуализировать всем участникам оперативного вмешательства при минимальном инвазивном воздействии.
Очень широкое применение приобрела лапароскопия при диагностике различных проблем женской репродуктивной системы:
- Бесплодие неясной этиологии, при условии, что все остальные диагностические методы не дали желаемого эффекта, диагностическая лапароскопия при бесплодии неясного генеза. Отзывы в 95% случаев только положительные;
- Лапароскопия яичников при бесплодии;
- При применении гормональной схемы в лечении бесплодия и отсутствии эффекта от проводимой терапии;
- Оперативные вмешательства на придатках матки;
- При выставлении диагноза эндометриоза для подтверждения диагноза;
- При синдроме хронической тазовой боли для выяснения этиологического фактора;
- При лейомиоме тела матки, диагностики типа миоматозных узлов. Их размеров, сдавлении соседних органов новообразованиями;
- При лапароскопической стерилизации, оперативных вмешательствах при эктопической беременности как альтернатива травматичной полостной операции лапаротомии для проведения пластических операций на маточных трубах;
- При остром животе, перекруте опухоли яичника, нарушении питания миоматозного узла;
Лапароскопия: лечение бесплодия – это довольно точный и информативный метод в диагностике этиологического фактора в диагнозе бесплодия. Темой «лапароскопия при бесплодии» форум любого сайта о репродуктивном здоровье просто переполнен. Большой процент эффективности отмечают и практикующие врачи.
Желательно проведение диагностической лапароскопии в среднем на 14 день после начала менструации. Существуют специфические мероприятия для подготовки к данной процедуре:
- С целью контрацепции следует применять презервативы;
- Следует отказаться от приема комбинированных оральных контрацептивов, так как они изменяют гормональный фон, свойственный женщине;
Перед проведение оперативного вмешательства необходимо наличие следующих обследований:
- Клинически анализ крови не более двухнедельной давности;
- Коагулограмма – анализ на свертывающую способность крови;
- Биохимический анализ крови;
- Анализ крои на RW, анализ крови на ВИЧ-инфекцию, маркеры гепатитов В, С;
- Анализ крови на групповую и резус принадлежность;
- мазок влагалищных выделений на флору;
- бактериологическое исследование влагалищных выделений;
- ультразвуковое исследование органов малого таза;
- электрокардиография;
- Флюорографическое исследование органов грудной клетки;
- Обязательное консультирование с этими анализами у врача-терапевта.
«Свежесть» анализов так же очень важна для проведения манипуляции. Как максимум 14 дней перед операцией. Терапевт на основании этих данных делает заключении о разрешении или отказе от операции.
Получите полный список анализов с указанием срока действия каждого. Полезная информация должна хранится у Вас на почте.
Лапароскопия нуждается в подготовительных мероприятиях, которых должны придерживаться женщины:
- Диетотерапия, которая исключает употребление бобовых, мучных изделий, фруктов в том числе;
- Исключение применения лекарственных препаратов за исключением препаратов жизненно необходимой линии. Если женщина продолжает прием некоторых лекарственных средств, об этом обязательно необходимо сообщить лечащему врачу;
- Ограничении в питании за 24 часа до оперативного вмешательства. Последний прием пищи в 15:00 вдень на кануне операции, употреблении жидкости возможно о 22:00. В некоторых ситуациях обосновано назначение очистительной клизмы.
Лапароскопия позволяет выяснить причину бесплодия невыясненной этиологии, когда, казалось бы, надежды нет. Только положительные отзывы имеет диагностическая лапароскопия при бесплодии. Отзывы 2017 года практически в 90% случаев отмечают отсутствие осложнений после этой операции. Это объясняется малой агрессивностью, минимальной инвазивностью.
Ход оперативного вмешательства.
- Прокол передней брюшной стенки и обеспечение пневмоперитонеума;
- введение оптического инструментария;
- введение манипуляторов;
- визуализация органов репродуктивной системы и выяснение этиологического фактора бесплодия если таковой имеется и видим глазу;
Операция проходит под анестезией. Лапароскопия при бесплодии: видео доступно для просмотра.
Однократная оперативная манипуляция может решить целую цепь гинекологических вопросов с минимальными осложнениями и кратким временем реабилитации после операции.
Противопоказания к оперативному вмешательству
- Ожирение 3-4 степени при превышении индекса массы тела 25. Это влечет за собой трудности в доступе к брюшной полости и проведением самой операции. Существуют дополнительные риски при таком сопутствующем заболевании.
- Возраст женщины более 40 лет.
- Сердечно-сосудистая патология такая, как сердечная недостаточность, тяжелые врожденные или приобретенные пороки сердца.
При предварительном диагнозе бесплодие неясной этиологии, для лапароскопии выставлены некоторые цели, вопросы, ответы на которые должна дать эта операция:
- Наличие спаечного процесса в брюшной полости. Такие тяжи мешают физиологическому функционированию репродуктивной системы женщины. При смещении органов относительно друг друга может быть невозможен механизм оплодотворения яйцеклетки сперматозоидом;
- Присутствие эндометриоидных очагов. Данная нозология способствует образованию того самого спаечного процесса;
- Кисты яичника различного генеза;
- Лейомиомы тела матки.
источник
Столкнувшись с бесплодием, многие люди не могут выяснить причины, почему длительное время не наступает беременность. Они остаются неясными даже после осмотра обоих партнеров. Лапароскопия – это современный метод выявления и устранения патологий внутренних половых органов. Ее проводят с лечебной и диагностической целю. Но поскольку это малоинвазивная операция, у женщин все еще остаются сомнения в целесообразности и безопасности ее выполнения.
Невозможность иметь детей может носить как первичный характер, когда ранее женщина не была беременной, и вторичный, если после родов пациентка не может зачать снова в результате травмы, аборта, воспалительных заболеваний. Нередко бывает, что точно поставить диагноз затруднительно. В этом случае врачи констатируют бесплодие неясного генеза.
Международный алгоритм диагностики включает обязательное эндоскопическое обследование при лечении бесплодия – лапароскопию. Данная малоинвазивная операция позволяет решить многие проблемы женского здоровья, такие как:
- спайки,
- кисты и новообразования,
- непроходимость маточных труб,
- эндометриоз,
- полипы.
Все это может стать причиной первичного и вторичного бесплодия.
Но когда зачать не получается уже несколько лет, а видимых причин этому нет, то именно лапароскопия помогает выяснить природу бесплодия, понять степень поражения и выяснить перспективы. У более чем 80% пациенток с ее помощью выясняется причина бесплодия неясного генеза. Лапароскопия является обязательным этапом при ЭКО.
А здесь подробнее о проведении лапароскопии на раннем сроке беременности.
Данное малоинвазивное исследование может проводиться в качестве самостоятельной диагностической или лечебной операции, или идти совместно с влагалищными вмешательствами и гистероскопией.
После операции женщине не нужно длительное время на восстановление и реабилитацию, также нет риска травмы органов, способной ухудшить состояние. Но назначается лапароскопия только тогда, когда все консервативные методы испробованы.
Для этой цели используются специальные оптические приборы. Главным плюсом метода является то, что если во время диагностического обследования были выявлены патологии, их сразу устраняют. Повторная операция не нужна. А также она дает понять, нужно ли вторичное и дальнейшее лечение, принесет ли оно успех.
Лапароскопия выявляет даже незначительные изменения анатомии половых органов. Во время процедуры врачи видят увеличенную картину в мельчайших деталях на мониторе, что позволяет исправить патологию с ювелирной точностью. При обычной полостной операции такие уверенность и безопасность невозможны.
Данный вид лапароскопии является вторым этапом при лечении бесплодия. После того как причины определены, их нужно устранить. Обычные консервативные методы, медикаментозные или полостная операция в ряде случаев не дадут результата, а даже могут привести к большим осложнениям. Проводят ее под общим наркозом. Оперативная лапароскопия помогает решить следующие причины бесплодия:
- Спайки в органах малого таза. Это тонкие нитеподобные образования, которые мешают нормальному функционированию органов. Спайки чаще всего встречаются в трубах и препятствуют передвижению яйцеклетки в полость матки. Также эти образования могут смещать органы и не позволять им свободно скользить. В результате их работа нарушается.
- Эндометриоз. Клетки эндометрия вне полости матки приводят к образованию спаек. Помимо этого пораженный эндометрий не в состоянии участвовать в имплантации яйцеклетки. Также часто эндометриоз сопровождается кистами яичников, полипами в полости матки. Устраняется эта патология на начальном этапе с помощью лапароскопии.
- Кисты. Образование в яичниках возникает по разным причинам. Оно может носить функциональный характер или органический. Последний необходимо удалять как можно быстрее, так как не исключен злокачественный процесс в кисте, а это вполне может угрожать жизни пациентки.
- Доброкачественная опухоль – миома матки. Зачастую вначале своего развития она никак не дает о себе знать, поэтому ее обнаружить представляется возможным только лапароскопией. Возникает преимущественно из-за нарушений гормонального фона. Очевидными симптомы становятся только тогда, когда миома разрослась и теперь нарушает цикл, препятствует овуляции и вынашиванию, а значит, уменьшает шансы на зачатие.
- Непроходимость маточных труб. Наступление беременности напрямую зависит от их здорового функционирования. При нарушениях в работе сперматозоиды не могут попасть к женской половой клетке, а оплодотворенная яйцеклетка не сможет проникнуть в полость матки. Поэтому очень важно не травмировать трубы.
Таким образом, лапароскопия повышает шансы на самостоятельное зачатие, а также улучшает здоровье женщины, уменьшает риски беременности после ЭКО.
Данный вид малоинвазивной операции проводится довольно редко. Контрольная лапароскопия необходима только для определения последствий после лечения. Назначают в крайне тяжелых случаях, когда другие виды диагностики не могут дать достоверного ответа.
Несмотря на то, что лапароскопия – это малоинвазивная операция, она требует определенного подготовительного этапа. В течение месяца перед операцией недопустим прием гормональных контрацептивов. Как правило, лапароскопия назначается через день-два после начала менструации.
Перед проведением пациентка должна сдать следующие анализы:
- крови (общий и биохимический);
- коагулограмму;
- анализы на сифилис, ВИЧ, гепатиты В и С;
- выяснить группу крови и резус фактор;
- мазок из влагалища на микрофлору;
- бактериологический посев из цервикального канала;
- ультразвуковое исследование органов тазового дна;
- электрокардиограмму;
- флюорографию.
Тщательной подготовки требует очищение организма и желудочно-кишечного тракта, которое включает следующие мероприятия:
- Пациентка должна сообщить обо всех лекарствах, которые принимает, и прекратить их пить за семь дней до операции.
- Из питания в течение недели до лапароскопии нужно исключить хлебобулочные изделия, фрукты, бобовые, сладости, молоко, крахмалистые овощи.
Ограничения в питании перед операцией
- В течение пяти дней начать прием активированного угля по две таблетки утром, днем и вечером. Его можно заменить на Мезим, Панкреатин, Фестал.
- Вечером за день по операции проводится клизма и еще одна утром перед вмешательством.
- За сутки на обед нельзя есть тяжелую и твердую пищу, только жидкую. А на ужин можно только пить. В день самой операции нельзя ни есть, ни пить.
- Непосредственно перед лапароскопией пациентка должна принять душ, сбрить волосы ниже пупка и в паховой области.
- Для тех, кто очень сильно переживает из-за операции, врачи могут назначить прием растительных успокаивающих препаратов вроде пустырника, валерианы.
Пить и курить перед операцией запрещено
В редких случаях требуется консультация психотерапевта перед лапароскопией. Кроме того, накануне лапароскопии пациентка беседует с анестезиологом. Женщина заполняет специальную анкету о состоянии здоровья, в которой указывает, есть ли у нее аллергия на определенные лекарственные препараты, состояние ее сердечно-сосудистой системы, занимается ли спортом, если ли вредные привычки. Анестезиолог обязательно должен знать о перенесенных ранее операциях.
Если есть какие-либо вопросы, то это самое подходящее время спросить. В конце пациентка подписывает согласие на операцию и анестезию. По результатам беседы врач рассчитывает дозу и время наркоза.
Операция проходит под общей анестезией. Поверхность кожи живота обрабатывается антисептическим препаратом. Всего пациентке делают три прокола.
- Первый – в области пупка, таким образом в брюшную полость запускается углекислый газ. Живот приподнимается, что дает доступ для осмотра внутренних органов.
- Второй прокол, через который вводится лапароскоп. Он представляет собой металлическую трубку с камерой на конце. Врач видит все, что происходит внутри, на специальном мониторе.
- Третий прокол нужен для специального прибора-манипулятора. С его помощью врач отодвигает органы или удаляет образования. Так что вскрытие брюшной полости не требуется. Иногда выполняется четвертый прокол для выполнения более сложных манипуляций.
Смотрите на видео о лапароскопии в лечении бесплодия:
После операции не остается шрамов и рубцов, потому что все надрезы очень маленькие. Они зашиваются и заклеиваются специальным пластырем, который снимается через 5 — 7 дней. Кроме того, при лапароскопии отсутствует риск заражения или инфицирования, так как все инструменты стерильны. Нет риска что-то забыть в брюшной полости, вероятность воспалительного процесса минимальная.
Одно из преимуществ лапароскопии заключается в том, что, в отличие от полостной операции, не требуется долгий и болезненный период реабилитации. Пациентка должна соблюдать пастельный режим в течение двух-трех дней. Также после операции не назначается специальная диета, а обезболивающие препараты прописывают реже.
Медперсонал следит за температурой пациентки, характером выделений. В зависимости от показаний и результатов операции прописываются антибактериальные, противовоспалительные лекарства. После выписки пациентке даются подробные рекомендации о дальнейшем процессе восстановления и лечения.
Принимать душ, как правило, уже можно через день-два. Но половые контакты разрешаются только через неделю или позже – зависит от объема вмешательства. Для ускоренного восстановления часто рекомендуется посещение бассейна через 3 — 4 недели. Таким образом, вернуться к обычной жизни пациентка уже может через пару месяцев, при этом первое время не будет обременительным, сложным и болезненным, как при обычных полостных операциях.
Смотрите на видео о том, как правильно восстанавливаться после лапароскопии:
Многих женщин волнует вопрос, возможно ли после лапароскопии зачать ребенка, и как скоро это случится. Все зависит от того, какие были показания к операции и результаты после. С одной стороны, требуется время на восстановление, а с другой – в некоторых случая беременность возможна только в конкретный момент после лапароскопии. Основные ориентиры следующие:
- Если у женщины проводилось разделение спаек в фаллопиевых трубах, то врачи рекомендуют начать попытки самостоятельного зачатия уже сразу в следующем менструальном цикле. Самыми благоприятными для этого являются первые 3 месяца. Дело в том, что спайки могут образоваться вновь.
- Если была удалена одна из маточных труб, то начинать попытки забеременеть стоит не раньше, чем через месяц-два. Но более конкретные рекомендации может дать только врач, проводивший операцию.
- Лапароскопия яичников – довольно сложная операция. Чаще всего она проводится для удаления различных новообразований вроде кист, миом и эндометриоза. Сами яичники восстанавливаются в течение нескольких дней. Но делать попытки забеременеть нужно крайне осторожно. При этом требуется постоянное наблюдение гинеколога. Зачатие вполне возможно в течение первых нескольких месяцев.
- После удаления эндометриоза и миомы матки тоже важно не сразу начинать попытки забеременеть. Организму требуется пара месяцев для восстановления. Часто назначается дополнительное гормональное лечение.
Кроме того не стоит забывать, что лапароскопия – это самый безопасный метод лечения внематочной беременности. Он помогает сохранить трубы, если вовремя удалось ее определить. Но в данном случае перед попытками зачатия нужно пройти полное медицинское обследование и дождаться рекомендаций лечащего врача, чтобы избежать повторного эпизода.
А здесь подробнее о поликистозе и планировании беременности.
Лапароскопия – это наиболее современный и эффективный способ борьбы с бесплодием. У более 80% женщин есть шанс стать мамой уже в течение первого года после вмешательства. Приступать к попыткам забеременеть можно через месяц-полтора. Наибольшее количество шансов именно в первые несколько месяцев и далее в течение года после операции. Примерно 20% пациенток удается зачать ребенка сразу после лапароскопии. Более 30% женщин могут забеременеть уже через полгода.
Гистероскопия и лапароскопия относятся к эндоскопическим методам исследования и лечения. . Часто гистероскопия проводится при бесплодии.
Лапароскопия предполагает выполнение надрезов размером до 2 см . Иногда обследование на бесплодие показывает, что причины проблем только в мужчине.
Народные методы для зачатия. Все о бесплодии. . Методика проведения лапароскопии при беременности.
Трубно-перитонеальное бесплодие: способы диагностики и лечения. . Лапароскопия – получение снимков органов брюшной полости с помощью.
источник
Лапароскопия — это хирургическая процедура, которая позволяет врачам осматривать внутренние части человеческого тела. Когда лапароскопия проводится для выяснения причин бесплодия, врачи оценивают состояние структур репродуктивной системы женщины, то есть яичников, фаллопиевых труб и матки.
Лапароскопия помогает диагностировать ряд медицинских состояний, способных затрагивать фертильность, то есть способность женщины рожать детей. К числу таких состояний относится следующее:
Лапароскопия также может прийти в помощь при необъяснимом бесплодии, то есть в таких ситуациях, когда другие диагностические процедуры не выявляют никаких патологий, но при этом женщина не может зачать ребёнка.
Путём тщательного осмотра органов репродуктивной системы врачам удаётся обнаружить проблемы, которые не позволяют добиться беременности. При этом такие проблемы часто остаются невыявленными после проведения иных диагностических процедур.
Лапароскопия — несложная процедура, которая проводится, когда пациент находится без сознания. Она может выполняться в больнице, хирургическом центре, а в некоторых случаях даже в кабинете врача.
Перед началом лапароскопии пациенты подвергаются общей анестезии, поэтому в течение всей операции они не просыпаются и не чувствуют боли.
Во время лапароскопии, проводимой для диагностики бесплодия, хирург совершает следующие действия:
- вводит в брюшную полость иглу;
- закачивает в брюшную полость газ, позволяющий лучше рассмотреть необходимые структуры;
- удаляет иглу и через маленький разрез вводит камеру вместе с инструментом, который называется лапароскоп;
- выполняет второй разрез и вводит небольшой инструмент, называемый зондом.
При помощи камеры врач осматривает анатомические структуры, размещённые в брюшной полости. Зонд применяется для того, чтобы отодвигать или приподнимать органы.
В зависимости от выявленных дефектов, врач может совершить следующие шаги:
- ввести краску через фаллопиевы трубы, чтобы оценить их проходимость (через заблокированные фаллопиевы трубы не смогут проходить сперматозоиды);
- попытаться открыть заблокированные фаллопиевы трубы;
- удалить рубцовые ткани или спайки;
- подкорректировать анатомические отклонения.
Хирург может сделать в брюшной полости третий разрез и ввести туда инструмент для выполнения дополнительных процедур.
После совершения всех необходимых манипуляций врач извлекает медицинские инструменты и зашивает место разреза.
В течение нескольких часов после лапароскопии персонал больницы ведёт наблюдение за пациенткой. Это позволяет лечащему врачу убедиться в отсутствии осложнений и увидеть, насколько хорошо протекает восстановительный процесс.
Перед операцией женщине следует найти человека, который отвезёт её из больницы домой и обеспечит уход на протяжении ближайших 24 часов.
После лапароскопии многие женщины сталкиваются с некоторой болью и дискомфортом, однако эти симптомы обычно проявляются в минимальной степени.

Также могут наблюдаться болевые ощущения в животе, поскольку введённый газ начинает рассеиваться. Для полного исчезновения симптомов обычно требуется несколько дней. Ходьба по комнате и мятный чай позволяют ускорить процесс восстановления.
Как правило, при выписке из больницы врачи предоставляют пациенткам все необходимые сведения о реабилитации. В частности, они рассказывают о методах ослабления побочных эффектов операции, возможных симптомах и ситуациях, при которых необходимо срочно обращаться в больницу.
В редких случаях после лапароскопии возникают серьёзные осложнения. Женщинам, которые перенесли такую процедуру, следует срочно искать медицинскую помощь при возникновении следующих проблем:
- лихорадки;
- сильных влагалищных кровотечений;
- сильной боли;
- боли, которая обостряется со временем;
- предобморочном состоянии;
- признаков инфекции в месте выполнения разреза (к таким признакам относятся покраснение, отёчность или выделения);
- серьёзных трудностях при посещении туалета.
Лапароскопия считается минимально инвазивной операцией. Поэтому по сравнению с другими хирургическими процедурами она обладает следующими преимуществами:
- меньшая степень повреждения тканей ;
- более эстетичный вид в месте разреза после заживления (остаются менее заметные рубцы);
- меньший риск развития инфекции;
- более быстрое заживление;
- у хирурга имеется возможность корректировать обнаруженные в ходе операции проблемы.
Кроме того, следует отметить, что если во время операции устраняются отклонения, шансы женщины на успешное зачатие сразу же возрастают.
Лапароскопия требует от хирурга особых навыков, поэтому нередко при данной операции врачи сталкиваются с трудностями. Например, удаление одной неглубокой миомы среднего размера — процедура, которая выполняется достаточно просто как при лапароскопии, так и при традиционной операции. Однако если у женщины имеется несколько крупных и мелких миом, причём некоторые из них погружены в более глубокие слои матки, то удалять их лучше при помощи традиционной операции. Хороший врач сумеет определить, какая хирургическая процедура лучше подойдёт пациентке.
Две наиболее частые проблемы из числа тех, которые обнаруживаются при лапароскопии — это спайки и эндометриоз. Влияние обеих патологий на фертильность врачам часто удаётся преодолевать при помощи экстракорпорального оплодотворения (ЭКО). Поскольку ЭКО представляет собой менее инвазивную процедуру по сравнению с лапароскопией и при этом обеспечивает высокий показатель успеха в лечении бесплодия, некоторые женщины предпочитают отказываться от лапароскопии и сразу дают своё согласие на ЭКО.
Даже если пациентка имеет тяжёлые рубцевания, которые не поддаются лечению, это не повлияет на её способность забеременеть при помощи экстракорпорального оплодотворения.
Как и при любых других хирургических процедурах, пациенткам, которые планируют подвергнуться лапароскопии, следует учитывать риски. К числу рисков, связанных с лапароскопией, относится следующее:
- внутренние кровотечения;
- инфекции;
- непреднамеренные повреждения внутренних органов или кровеносных сосудов (в таких случаях пациенткам требуются дальнейшие операции);
- медленное заживление тканей в месте выполнения разрезов;
- формирование спаек;
- аллергические реакции;
- тромбообразование;
- повреждение нервов;
- смерть (фиксируется примерно в трёх случаях на 100 тыс. операций).
Некоторое время назад лапароскопия была стандартным инструментом диагностики необъяснимого бесплодия. Однако стремительное развитие вспомогательных репродуктивных технологий, таких как экстракорпоральное оплодотворение, привело к тому, что современные врачи часто рекомендуют эти технологии, даже не прибегая к помощи лапароскопии.
Тем не менее врач может порекомендовать лапароскопию, если он считает, что данная процедура способна оказать помощь.
В любом случае женщинам следует предварительно обсуждать с врачом как саму процедуру, так и её возможные риски.
Во многих случаях при помощи лапароскопии врачам удаётся выявлять причины бесплодия, а иногда во время операции они даже устраняют обнаруженные проблемы. К таким проблемам относятся рубцевания тканей, эндометриальные импланты, кисты и миомы.
Кроме того, хирургам зачастую удаётся устранить непроходимость фаллопиевых труб. Если они обнаруживают внематочную беременность, то помогают женщинам от неё избавиться и восстанавливают повреждённые ткани. Иногда в таких случаях возникает необходимость в полном удалении фаллопиевой трубы.
После процедуры врачи обсуждают с пациентками результаты и дают рекомендации относительно следующих шагов.
Если женщина решила попробовать экстракорпоральное оплодотворение или другие методы лечения бесплодия, то врач, скорее всего, порекомендует ей подождать несколько недель, чтобы дать организму время на восстановление после лапароскопии.
источник
Примечание: Бесплодием называют то состояние, которое обуславливается неспособностью зачать ребенка в течение одного года при имеющейся регулярной половой жизни.
Существуют следующие типы бесплодия:
- первичное бесплодие – данное бесплодие может быть только у тех женщин, которые никогда ранее не беременели;
- вторичное бесплодие – этот тип бесплодия может наблюдаться лишь у тех женщин, которые ранее имели беременность.
Причинами возникновения бесплодия могут быть различные патологии женских половых органов, среди которых нередко встречаются болезни матки.
Патологии матки могут быть:
- врожденные (например, двурогая матка, внутриматочная перегородка, удвоение матки);
- приобретенные (например, послеоперационные рубцы, гиперплазия эндометрия, миома матки).
История лапароскопии насчитывает сто с лишним лет. Первые официальные опыты проведения данного хирургического вмешательства зафиксированы в начале двадцатого века. В то время лапароскопию использовали лишь в диагностических целях. Однако уже в середине двадцатого столетия усовершенствованную лапароскопию начали использовать в лечебных целях. На сегодняшний день данный вид оперативного вмешательства является ведущим методом диагностики и лечения матки.
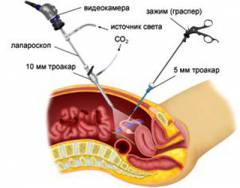
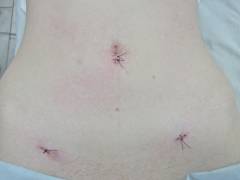
Лапароскопия — это лечебно-диагностическая операция, при которой в передней брюшной стенке живота врач-хирург производит три прокола (размером около пяти миллиметров) для введения внутрь специальных инструментов и видеокамеры.
Лапароскопия обладает следующими преимуществами:
- Операция является безболезненной, так как во время хирургического вмешательства пациентка прибывает под общим наркозом.
- Имеет короткий послеоперационный период. Нередко пациенток выписывают на следующий день после операции.
- Физиологические функции организма восстанавливаются за короткий промежуток времени (как правило, до двух дней).
- Обладает хорошим косметическим эффектом. По сравнению с другими видами хирургических вмешательств лапароскопия оставляет после себя всего лишь три едва заметных следа от отверстий.
- Значительно снижает риск возникновения послеоперационной грыжи.
- Во время проведения операции наблюдаются минимальные кровопотери.
- Позволяет сохранить органы при различных патологических состояниях (например, матку при наличии миоматозных узлов).
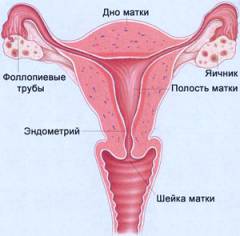
В матке различают следующие части:
- тело матки;
- перешеек матки;
- шейка матки.
Тело матки является большей и основной частью органа в целом.
В теле матки выделяют следующие составляющие:
- Дно матки. Находится выше отхождения маточных труб и представляет собой выпуклую часть тела матки.
- Полость матки. Имеет треугольную форму, более широкую часть вверху и постепенно суживающуюся внизу. Именно в полости матки происходит имплантация и дозревание оплодотворенной яйцеклетки. В двух верхних углах полость матки сообщается с маточными трубами, которые уходят в стороны. В нижнем углу она переходит в перешеек (сужение, которое ведет в полость канала шейки матки).
Стенки матки обладают высокой эластичностью. Данный критерий способствует значительному увеличению размеров и массы матки во время беременности.
Стенки матки состоят из следующих слоев:
- эндометрий (слизистая оболочка);
- миометрий (мышечная оболочка);
- периметрий (серозная оболочка).
Оболочки матки имеют в своем составе характерные клетки, которые из-за своего чрезмерного разрастания могут вызвать различные патологии. Так, например, вследствие разрастания эндометрия возникает такое заболевание как эндометриоз, а активное деление клеток мышечной оболочки приводит к тому, что образуется доброкачественная опухоль (миома матки). Нередко подобные патологии оказывают трудности при зачатии, а запущенность процесса данных заболеваний может вызвать бесплодие.
Слизистая оболочка матки имеет свойство физиологически отслаиваться. Данный процесс происходит ежемесячно и носит название менструация. Из-за того что матка имеет хорошее кровоснабжение, менструация характерна выделением крови. Значительная задержка менструации говорит о возможном наступлении беременности или о каких-либо патологических нарушениях.
Выделяют следующие виды лапароскопии:
- диагностическая лапароскопия;
- оперативная лапароскопия;
- контрольная лапароскопия.
| Диагностическая лапароскопия | Оперативная лапароскопия | Контрольная лапароскопия |
| Производится с целью утверждения или опровержения поставленного диагноза. Данный вид оперативного вмешательства выполняется в тех случаях, когда другие методы диагностики не смогли принести должной информативности. Нередко диагностическая лапароскопия переходит в оперативную. | Проводится после точного установления диагноза с целью удаления или коррекции имеющихся патологических изменений. Оперативная лапароскопия эффективна при лечении заболеваний, которые привели к развитию у женщины бесплодия (например, при аденомиозе или миоме матки). | Используется лишь в тех случаях, когда необходимо произвести проверку результативности ранее выполненной операции. |
Примечание: Лапароскопия может проводиться в плановом и экстренном порядке.
Лапароскопия является новейшим и высокотехнологичным методом оперативного вмешательства. Для проведения подобного рода операций врачи-хирурги должны дополнительно обучаться.
При лапароскопии используются:
- лапароскопические инструменты;
- эндоскопическая аппаратура.
Набор лапароскопических инструментов включает:
- стилеты для рассечения тканей;
- троакары — специальные трубки, способные сохранять герметичность во время операции;
- игла Вереша — поддает углекислый газ в брюшную полость;
- ножницы — для рассечения тканей;
- электроды — для коагуляции (прижигания) тканей;
- зажимы — для пережатия кровеносных сосудов;
- ретракторы — для разведения тканей;
- инструмент, накладывающий клипсы;
- клипсы — для остановки кровотечения;
- иглодержатель — проводит иглу через ткани при наложении швов;
- иглы — для соединения тканей.
Набор эндоскопической аппаратуры включает:
- эндовидеокамеру;
- источник света;
- монитор;
- аспиратор-ирригатор — подает в брюшную полость физиологический раствор с целью промывания;
- инсуфлятор — автоматически подает углекислый газ.
Суть данного оперативного вмешательства заключается в том, что через небольшие проколы на брюшной стенке происходит установление троакаров. Через троакары впоследствии вставляются эндовидеокамера и необходимые лапароскопические инструменты.
При лапароскопии на период операции брюшная полость раздувается углекислым газом.
Газ в брюшную полость поддается со следующими целями:
- увеличить брюшное пространство;
- улучшить визуализацию органов;
- обеспечить возможность более свободно манипулировать инструментами.
Лапароскопическая операция выполняется через три – четыре небольших разреза, которые производятся на передней брюшной стенке:
- Первый разрез производится в области пупка, куда впоследствии вводится игла Вереша, через которую в брюшную полость поддается газ.
- Второй разрез производится диаметром десять миллиметров для введения троакара с видеокамерой.
- Третий и при необходимости четвертый разрезы диаметром пять миллиметров производятся в надлобковой области и необходимы для введения таких инструментов как лазер (для электрокоагуляции), ножницы, зажимы, щипцы и других. Диаметр вводимых инструментов не превышает пяти миллиметров.
На протяжении всей операции врач-хирург следит за всеми манипуляциями на экране монитора, на котором изображение органов малого таза представлены в десятикратном увеличении. Длительность операции, как правило, зависит от вида производимого вмешательства. В среднем лапароскопия занимает от сорока минут до полутора часов.
Диагностическая и оперативная лапароскопия может быть произведена в любой период менструального цикла, за исключением самого периода менструации.
С недавних пор в медицине произошло введение в использование самого прогрессивного на сегодняшний день робота в мире «Да Винчи». Данная система содержит блок управления, блок, состоящий из трех роботизированных рук, и еще одной руки с камерой, которыми управляет хирург. Механические руки вставляются в тело пациента с помощью стандартной лапароскопической техники. Хирург в течение операции располагается у блока управления, управляя роботом и наблюдая за происходящим в брюшной полости в трехмерном изображении качества HD (высокое качество изображения).
Роботизированная система «Да Винчи» обладает рядом преимуществ:
- хирургу предоставляется удобная рабочая среда;
- трехмерное изображение позволяет видеть высококачественную картинку операционного участка;
- камеры робота показывают изображение в десятикратном увеличении;
- руки робота обладают роботизированными движениями запястья с семью степенями свободы, которые точно имитируют движения человеческого запястья, а также подавляют тремор рук;
- во время операции наблюдаются лишь незначительные кровопотери.
В настоящее время в мире действуют около двух тысяч систем «Да Винчи».
- догоспитальная подготовка;
- предоперационное обследование;
- предоперационная подготовка;
- подготовка к операции.
Догоспитальная подготовка
На данном этапе пациентке вместе с родственниками (по желанию) предоставляется полная информация о предстоящей операции, а также обосновывается целесообразность ее осуществления. В ходе беседы женщина должна получить от врача подробную информацию об ожидаемом эффекте от операции, а также об осложнениях, которые могут возникнуть после лапароскопии.
После того как пациентка получила все ответы на волнующие ее вопросы, ей необходимо (в случае согласия) подписать добровольное согласие на данное хирургическое вмешательство. В предложенной письменной форме также содержится информация о том, что пациентке разъяснили весь смысл операционного вмешательства, а также параллельно предоставили сведенья о других методах лечения.
Во время догоспитальной подготовки врач психологически настраивает пациентку таким образом, чтобы у нее выработалось спокойное взвешенное отношение к предстоящей операции.
Предоперационное обследование
На данном этапе осуществляется забор определенных анализов, а также проводятся дополнительные исследования. Предоперационные обследования позволяют выявить возможные нарушения со стороны других органов и систем, которые по тем или иным причинам могут являться противопоказанием к проведению лапароскопии.
Полученные результаты проведенных исследований позволяют разработать тактику ведения пациентки в последующей ее подготовке к операции.
Перед проведением лапароскопии женщине необходимо будет пройти следующие лабораторные и инструментальные исследования:
- кровь на определение группы крови и резус-фактора;
- общий анализ крови;
- биохимический анализ крови;
- анализ крови на ВИЧ (вирус иммунодефицита человека), сифилис, вирусный гепатит B, C;
- коагулограмма (для исследования свертываемости крови);
- урогенитальный мазок (для определения микрофлоры уретры, влагалища и шейки матки);
- общий анализ мочи;
- ЭКГ (электрокардиограмма).
Примечание: Результаты вышеперечисленных анализов будут действительны сроком до двух недель.
Предоперационная подготовка
На данном этапе необходимо максимально подготовить свой организм к предстоящей лапароскопии.
Перед поступлением в стационар рекомендуется выполнять следующие действия:
- До проведения лапароскопии рекомендуется выполнять несложные гимнастические упражнения.
- За пять дней до лапароскопии рекомендуется принимать активированный уголь с целью уменьшения вздутия живота (внутрь по две таблетки три раза в день).
- Накануне операции женщине необходимо принять ванну, а также удалить волосы на лобке и животе (область пупка и нижняя часть живота).
- Рекомендуется психоэмоциональная подготовка, при которой за несколько дней до операции принимаются растительные седативные (успокоительные) препараты (например, пустырник, валерьянка).
- Пациентке необходимо соблюдать определенную диету. За три – четыре дня до операции следует исключить из рациона газообразующие продукты, а также газированные напитки. За день до лапароскопии последний прием пищи должен состояться не позднее семи часов вечера.
Выделяют следующие продукты питания, которые не рекомендуется употреблять в период предоперационной подготовки:
- бобовые (например, горох, фасоль);
- капуста;
- яйца;
- сливы;
- яблоки;
- жирные сорта мяса;
- пресное молоко;
- черный хлеб;
- картофель.
Выделяют следующие продукты питания, которые можно употреблять в период предоперационной подготовки:
- нежирные сорта мяса (например, курятина);
- рыба;
- творог;
- кефир;
- каши;
- бульоны.
Подготовка к операции
- Перед проведением лапароскопии производится очищение кишечника. Для этого перед сном накануне операции женщине ставится клизма. Дополнительная очистительная клизма ставится утром в день операции.
- Для удобства введения во время операции медикаментозных препаратов пациентке устанавливают венозный катетер.
- Непосредственно перед транспортировкой в операционную пациентке следует сходить в туалет и опорожнить мочевой пузырь.
- Для подготовки организма к операции и общей анестезии, как правило, необходимо проведение премедикации. Ее осуществление будет зависеть от общего состояния женщины, наличия сопутствующих заболеваний, а также от выбора вида анестезии.
Существуют следующие показания к диагностической лапароскопии матки при бесплодии:
- аденомиоз матки;
- миома матки;
- аномалии развития матки.
| Заболевание | Описание | Симптомы |
| Аденомиоз матки | Поражает преимущественно женщин репродуктивного возраста. Характеризуется аномальным разрастанием слизистого слоя матки в ее мышечный слой (миометрий). Прогрессирование процесса со временем приводит к тому, что клетки эндометрия (слизистый слой матки), прободая миометрий, доходят до брюшной области. С целью выявления или подтверждения аденомиоза проводится диагностическая лапароскопия. После установления диагноза необходимо приступить к лечению, так как данные поражения влияют процесс зачатия. Одним из основных методов лечения аденомиоза матки является хирургическое вмешательство (лапароскопия), при котором патологические очаги прижигаются или удаляются. |
|
| Миома матки | Является доброкачественной опухолью мышечной стенки матки. Проявляется тем, что в миометрии начинают расти узелки, которые впоследствии разрастаясь приводят к увеличению размеров матки. По количеству узлов миома бывает одиночной или множественной. Как диагностика так и лечение миомы матки в настоящее время может осуществляется с помощью лапароскопии, так как данный метод является очень информативным и менее травматичным (в сравнении с другими хирургическими операциями). Во время оперативного вмешательства в зависимости от клинической картины миоматозные узлы могут быть удалены с сохранением матки или с полным ее удалением. | На ранних стадиях, как правило, протекает бессимптомно. Позднее у женщины могут наблюдаться такие симптомы как боли внизу живота, обильные длительные кровотечения во время менструации. Деформация матки при данном заболевании может стать причиной невынашивания беременности. В ряде случаев миома матки может привести к развитию у женщины бесплодия. |
| Аномалии развития матки | Во время внутриутробного развития на десятой – четырнадцатой неделе в период формирования матки может произойти неполное или полное слияние мюллеровых протоков. Данные изменения ведут к аномальному развитию органа, в результате чего может наблюдаться однорогая или двурогая матка, удвоение матки, а также другие патологические изменения. При наличии данных патологий с целью установления диагноза или степени раздвоения матки применяется диагностическая лапароскопия. В случае если аномалию матки будет возможно скорректировать, впоследствии может быть проведена реконструктивно-оперативная лапароскопия. | Могут протекать бессимптомно. В большинстве случаев данные патологии выявляются лишь при диагностическом исследовании. Однако при таких состояниях как удвоение матки или двурогая матка у женщины могут наблюдаться обильные менструальные кровотечения. Основным симптомом всех вышеописанных патологий является наличие у женщины бесплодия или неспособность выносить ребенка (выкидыш). |
Существуют абсолютные и относительные противопоказания для проведения диагностической лапароскопии.
Выделяют следующие абсолютные противопоказания:
- тяжелые сердечно-сосудистые заболевания (например, острый инфаркт миокарда);
- плохая свертываемость крови;
- острый период печеночной недостаточности или почечной недостаточности;
- шоковые состояния (геморрагический шок);
- состояние комы;
- кахексия (выраженное истощение организма);
- грыжа белой линии живота, а также при диафрагмальной грыже;
- рак яичников или рак шейки матки.
Выделяют следующие относительные противопоказания:
- бронхиальная астма;
- острые респираторные вирусные инфекции (грипп, парагрипп, аденовирусная инфекция), простуда, герпетические высыпания;
- артериальная гипертензия (повышенное артериальное давление);
- период менструации;
- ожирение (третья или четвертая степень).
При выборе анестезии врач подходит к каждой пациентке индивидуально. Первостепенно производится сбор анамнеза, оценка общего состояния больной, анализ имеющихся показаний и противопоказаний.
Также, перед тем как врач-анестезиолог установит оптимальный метод и вид используемой анестезии, пациентке необходимо будет пройти определенные обследования. Это требуется для своевременного выявления и последующего лечения сопутствующих заболеваний жизненно важных органов и систем.
В большинстве случаев при лапароскопии применяется общая анестезия, которая осуществляется двумя способами:
- внутривенная анестезия;
- ингаляционная анестезия.
Примечание: Общая анестезия характеризуется подавлением общей болевой чувствительности за счет введения пациентки в наркотический сон.
Внутривенная анестезия
Данный вид наркоза осуществляется путем внутривенного введения наркотических препаратов (например, гексенал, тиопентал натрия, фентанил), минуя дыхательные пути.
Преимуществами данного вида наркоза являются следующие показатели:
- простота в использовании;
- быстрота наступления наркотического эффекта после введения препарата.
Ингаляционная анестезия
Ингаляционный наркоз в настоящее время является наиболее распространенным видом анестезии. Он достигается путем введения летучих или газообразных веществ через дыхательные пути (например, изофлюран, севофлуран, галотан).
Ингаляционная анестезия может проводиться следующими способами:
- эндотрахеальный способ;
- масочный способ.
Эндотрахеальный способ
Наиболее часто при лапароскопии предпочтение отдают эндотрахеальному способу. Данный вид анестезии заключается в том, что в трахею вводится эндотрахеальная трубка, через которую непосредственно в бронхи поддаются необходимые наркотические вещества.
Существуют следующие преимущества эндотрахеальной анестезии:
- возможность применения искусственной вентиляции легких;
- значительное снижение риска аспирации (попадание желудочного содержимого в дыхательные пути);
- точный контроль поступающей дозы наркотического вещества;
- обеспечение свободной проходимости верхних дыхательных путей.
В связи с наркозом у женщины могут наблюдаться следующие симптомы:
- тошнота;
- рвота;
- болезненные ощущения в горле (вследствие введения эндотрахеальной трубки);
- слабость, сонливость;
- галлюцинации, бред.
В большинстве случаев после проведения данной процедуры организм быстро восстанавливается. Так, например, если операция была проведена в утреннее время, то к вечеру женщина уже может самостоятельно подниматься с кровати.
Однако следует заметить, что так как во время лапароскопии брюшную полость заполняют газом, после окончания процедуры небольшое его количество остается внутри. Это может стать причиной развития дискомфорта, чувства вздутия живота, а также болезненных ощущений в области грудной клетки (используемый газ эвакуируется из организма через легкие). Для того чтобы процесс всасывания находящегося внутри газа ускорился необходимо создать благоприятные условия для эффективной работы легких и кишечника. Поэтому уже на следующий день после операции женщине рекомендуется начать больше двигаться, а также правильно и дробно питаться (пять – шесть раз в день) с целью ускорения процесса выздоровления.
Общие принципы диеты после проведения диагностической лапароскопии:
- в первые двенадцать часов после проведения процедуры необходимо употреблять достаточное количество воды (без газов);
- пищу рекомендуется принимать в тушеном, запеченном или вареном виде (исключить жареную и жирную пищу);
- принимаемая пища должна быть в кашицеобразной форме;
- в первые дни после проведения лапароскопии количество приемов пищи должно составлять пять – шесть раз в день;
- пища должна включать потребление белков, углеводов (особенно клетчатки).
В послеоперационном периоде рекомендуется ограничить потребление следующих продуктов:
- соленных, маринованных, а также перченых изделий;
- газообразующих овощей (например, капуста, свекла, кукуруза);
- вяжущих сортов фруктов (например, хурма, айва);
- жирных сортов мяса (например, свинина), сала и копченостей;
- кондитерских изделий
- алкоголя, крепкого кофе, какао, газированных напитков.
Для нормальной работы кишечника необходимо ежедневно употреблять достаточное количество клетчатки (30 – 35 грамм) и жидкости (300 мл на 10 кг массы тела).
Клетчатка в большом количестве содержится в следующих продуктах:
- овощи (морковь, брокколи, тыква, картофель);
- фрукты (яблоки, груша, банан);
- каши (овсянка, гречка, рис);
- хлеб с отрубями или цельнозерновой;
- орехи (арахис, миндаль, грецкие).
Рекомендуется употреблять больше жидкости в следующем виде:
- овощные или куриные бульоны;
- минеральная вода без газов;
- слабо заваренный чай;
- фруктовые или овощные соки;
- кисели;
- фруктовые компоты.
Обычно в условиях стационара женщина находится в течение двух – трех дней, однако при благоприятном течении послеоперационного периода пациентку могут выписать на следующий день после операции.
При выписке лечащий врач проведет разъяснительную беседу относительно следующих аспектов:
- как будет протекать процесс выздоровления;
- как необходимо ухаживать за послеоперационными ранами;
- какого режима питания и какой диеты следует придерживаться.
При необходимости врач назначит дополнительное лечение с указанием дозы препарата и способа приема.
На седьмой – десятый день после проведенной лапароскопии женщине необходимо будет явиться в больницу для снятия послеоперационных швов.
В период восстановления следует соблюдать следующие рекомендации:
- сексуальную жизнь рекомендуется возобновлять спустя три – четыре недели после операции;
- следует ограничить физические нагрузки примерно на три недели;
- если работа не связана с физическим трудом, то на нее можно выходить спустя неделю после лапарскопии.
При соблюдении вышеуказанных рекомендаций, как правило, женщина быстро восстанавливается и возвращается в привычный жизненный ритм.
Лапароскопия является достаточно безопасным видом оперативного вмешательства, однако в 0,7 – 7 процентов случаев после ее проведения могут наблюдаться следующие осложнения:
- при неаккуратном введении троакара в брюшную полость могут повредиться внутренние органы (мочевой пузырь, кишечник);
- во время нагнетания газа в брюшную полость может развиться подкожная эмфизема (попадание воздуха в ткани передней брюшной стенки);
- при неполной коагуляции поврежденного сосуда может развиться внутреннее кровотечение;
- вследствие неправильной предоперационной подготовки может увеличиться риск тромбообразования, поэтому с целью профилактики перед операцией женщине бинтуют ноги эластичным бинтом, а также вводят препараты, разжижающие кровь (антикоагулянты).
После проведенной лапароскопии женщине следует обратиться к лечащему врачу в следующих случаях:
- гиперемия (покраснение) и отек раны и окружающих тканей;
- кровотечение из прооперированной раны;
- повышение локальной или общей температуры тела;
- сильная боль в области живота;
- охриплость голоса, которая со временем прогрессирует.
источник
