Во всем мире метод ЭКО (экстракорпорального оплодотворения) рассматривается как основной способ лечения бесплодия. Он эффективен при любых его формах. Кроме того, ЭКО — зачастую единственный выход для семей, в которых болен мужчина.
Экстракорпоральное оплодотворение — сравнительно молодой метод лечения бесплодия. Впервые он был применён в Англии в 1978 году. Однако еще 200 лет назад предпринимались подобные попытки.
Суть ЭКО: сперматозоиды встречаются с яйцеклетками в пробирке, а затем их подсаживают в матку бесплодной женщины или суррогатной матери. При благоприятном исходе процедуры (наступлении беременности), часты случаи, когда зачинается двойня или тройня, т.к. в попытке принимают участие несколько яйцеклеток. По желанию женщины может производиться редукция (изъятие лишних зародышей), но бывает, что это приводит к гибели оставшихся и к последующему выкидышу.
Успех процедуры ЭКО составляет примерно 30-35%.
ЭКО эффективно при тех формах бесплодия, когда устранить причину, препятствующую зачатию не удается. Например, после внематочных беременностей, когда удалены одна или обе маточные трубы; после воспалительных заболеваний, когда проходимость маточных труб нарушена и восстановить её не представляется возможности.
В случаях, когда спермы недостаточно или когда в ней мало сперматозоидов врачами-андрологами разработаны способы получения спермы искусственным путём с помощью пункции или операции. При мужском факторе бесплодия не требуется обязательно выполнять ЭКО, можно просто ввести полученную искусственным путём сперму в полость матки. Однако, учитывая, что такой способ получения сперматозоидов сложен, в данном случае использование ЭКО дает больше шансов на успех.
К сожалению, метод ЭКО применяется нечасто. Причин тому много:
во-первых, этот метод лечения дорог и не входит в программы ОМС, значит доступен далеко не всем пациентам;
во-вторых, центры ЭКО мало субсидируются государством и их можно найти только в крупных городах.
Если бесплодная пара обратилась в один из центров по лечению бесплодия, то первым этапом станет обследование обоих партнёров. Женщине обычно выполняется УЗИ, анализы крови на гормоны, анализы на СПИД, гепатит, сифилис. Мужчине — спермограмма. При необходимости проводятся генетические анализы. Обследование занимает в среднем 2 недели. После обследования принимается решение, какой метод лечения бесплодия показан каждой конкретной паре.
Перед проведением ЭКО женщине назначают специальные гормональные препараты, которые стимулируют рост и созревание не одного-двух (как при обычном цикле), а нескольких фолликулов. Это необходимо, так как для проведения процедуры нужно иметь некоторый запас эмбрионов. Женщина сама ежедневно делает себе инъекции гормональных препаратов. Продолжительность гормонального лечения составляет в среднем 2 недели.
Затем женщине производится пункция фолликулов. Процедура проводится амбулаторно. Иглой через влагалище под контролем УЗИ созревшие фолликулы извлекаются из яичников. Таким образом, получают несколько яйцеклеток. Эта процедура малотравматична и осложнения после нее маловероятны.
Если мужчина здоров — трудностей с получением нужного количества спермы обычно не бывает. В тех случаях, когда сперматогенез нарушен, мужчина нуждается в специальном лечении.
Бывают ситуации, когда сперма вырабатывается, но получить её естественным путём не представляется возможным. Тогда врач выполняет пункцию. Эта манипуляция проводится под наркозом. Существует возможность оплодотворения яйцеклетки одним-единственным сперматозоидом.
Экстракорпоральное оплодотворение
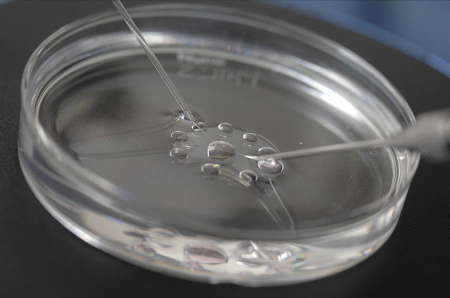
Непосредственно ЭКО проводится врачами-эмбриологами в условиях эмбриологической лаборатории. С применением современной аппаратуры в специальных растворах проводится соединение сперматозоида и яйцеклетки. Через 2-4 дня эмбрионы готовы для следующего этапа.
Предимплантационная диагностика — это метод исследования эмбриона, полученного в результате ЭКО, перед его переносом в матку. С помощью современных генетических технологий можно обследовать эмбрион, состоящий всего из 4-8 клеток. С помощью этого метода диагностики выявляются грубые пороки развития эмбриона и наследственные хромосомные болезни, такие как болезнь Дауна, гемофилия и др. Кроме того, с помощью предимплатационной диагностики можно определить пол будущего ребёнка.
Перенос эмбрионов в матку
Перенос эмбрионов в матку — самая простая процедура из всего метода. С помощью специального эластичного катетера 2-3 оплодотворенные яйцеклетки переносят в полость матки. Для этого не требуется обезболивания.
После переноса яйцеклеток женщина может идти домой, на работу. Никакого специального режима не требуется. Тем не менее, в некоторых центрах ЭКО выдаются больничные листы. Естественно, после процедуры женщинам не рекомендуются большие физические и эмоциональные нагрузки.
Беременность при ЭКО наступает в 30-35% случаев. Из 20 наступивших беременностей родами заканчиваются в среднем 18. После введения эмбрионов один раз в три дня нужно контролировать уровень гормонов в крови. Через 12 дней выполняется тест на беременность. В случае многоплодной беременности по желанию женщины выполняют редукцию — удаление «лишних» эмбрионов.
Роды при беременности после ЭКО ничем не отличаются от обычных. В тех случаях когда причина бесплодия — болезнь женщины, роды проводятся с учётом конкретной болезни. К способу оплодотворения это уже не имеет никакого отношения.
По мнению врачей, зачатые в пробирке ничем не отличаются от остальных. Тем не менее, есть мнение, что такие дети лучше учатся, но чаще болеют. Врачи считают, что это может быть связано с чрезмерной опекой желанного ребёнка.
Как известно, беременность наступает лишь в 30-35% попыток искусственного оплодотворения. Возникает вопрос: как быть тем 70 из 100 женщин, у которых не наступила беременность? Сколько раз можно предпринимать попытки ЭКО?
В каждом отдельном случае этот вопрос решается индивидуально. Сама процедура ЭКО достаточно безопасна и может повторяться много раз. У некоторых пар беременность наступает с 8-10 попытки. Разумный предел количества процедур есть, он определяется врачом в зависимости от конкретной ситуации. При повторных попытках возможно использование эмбрионов, не использованных в предыдущий раз. К сожалению, гарантии наступления беременности при ЭКО никто дать не может.
При пункции фолликулов может быть получено большее, чем необходимо количество яйцеклеток. В этих случаях здоровым женщинам предлагают стать донорами. Их яйцеклетки будут использованы в тех случаях, когда у пациентки нет своих яйцеклеток — после удаления яичников, в менопаузе, при изменённых яичниках и др.
Для того, чтобы поощрять донорство, женщина, согласившаяся отдать свои яйцеклетки, меньше платит за попытку ЭКО. Естественно, донорство яйцеклеток анонимно, у донора нет никаких прав на ребёнка, родившегося из её яйцеклетки.
Донорские яйцеклетки оплодотворяются спермой мужа той женщины, которой они имплантируются. В этом случае гормональная подготовка к ЭКО не требуется. В большинстве центров ЭКО лишние оплодотворённые и неоплодотворённые эмбрионы сохраняются в замороженном состоянии в независимости от того, будут они использованы у других женщин или нет. Срок хранения определён в 55 лет.
ЭКО в менопаузе и у женщин с удалёнными яичниками
Наступление беременности и её успешное вынашивание возможно практически во всех случаях, когда у женщины есть матка.
Пациентки в возрасте 40-50 лет тоже могут иметь детей. Обычно женщины такого возраста обращаются к ЭКО вынужденно — в случае, если погиб ребенок, при поздних браках и так далее. Если беременность не противопоказана женщине по состоянию здоровья, то метод ЭКО может применяться.
Течение первого триместра беременности обычно сопровождается заместительной гормональной терапией, затем она отменяется и беременность протекает самостоятельно.
Основное осложнение, с которым сталкиваются врачи — это многоплодная беременность. Кроме того, иногда после редукции эмбрионов может развиться выкидыш. Осложнением гормональной терапии, проводящейся перед ЭКО, может стать синдром гиперстимуляции яичников. Он проявляется болями в животе, вздутием живота. При его своевременной диагностике поддаётся коррекции. Важно при появлении каких-либо неприятных ощущений во время гормональной терапии сразу обратиться к врачу. Внематочная беременность при ЭКО встречается редко.
источник
Такая проблема как бесплодие встречается не только у женского населения, но и у мужчин. Есть много способов лечения бесплодия, самым популярным является ЭКО, но результативность этой процедуры составляет примерно 35%. С развитием медицины специалисты предлагают мужчинам несколько видов методик, повышающих подвижность сперматозоидов.
Если у мужчины наблюдается патология спермы, то она может понизить возможность зачатия. Стать показаниями для проведения ЭКО могут:
- эндометриоз, его эффективно лечат хирургическими операциями с сопровождением лекарственной терапии. Сложная форма или нерезультативная операция решаются проведением ЭКО;
- возраст, даже при возрастных изменениях можно зачать ребенка методами: ИКСИ, вспомогательный хэтчинг;
- необъяснимое бесплодие, причину которого невозможно определить, что встречается в 15% ситуаций. При столкновении с этой проблемой супругам может быть предложено ЭКО, если нет результативности от лечебных процедур.
Экстракорпоральное оплодотворение (ЭКО) относится к репродуктивной технологии, носящей вспомогательный характер. Оно применяется в большинстве случаев при бесплодии. Для осуществления этого действия проводится следующее:
- из женского организма берется яйцеклетка;
- затем проводят ее оплодотворение;
- эмбрион содержат в инкубаторе до 5 дней;
- потом его переносят в матку для дальнейшего развития.
Шанс получить хороший эффект при лечении бесплодия у мужчины также зависит и от его партнерши. Конечно учитывается число качественных сперматозоидов для проведения процедур TESE и MESA. Чем их больше, тем выше вероятность зачатия. Немаловажно учитывать возраст женщины:
- При возрасте младше 35 лет вероятность зачатия с помощью ЭКО составляет 35%.
- Женщинам 40-42 лет шанс забеременеть – 14%.
При процедуре лечения бесплодия у мужчин по назначению врача:
- корректируют дефицит андрогенов;
- регулируют гормональный профиль;
- нормализуют эректильную дисфункцию и нарушение эякуляции;
- проводит лечение половых инфекций;
- нормализуют избыточный вес;
- стимулируют сперматогенез;
- применяют антидепрессанты.
Наиболее популярными являются методы:
Чтобы оплодотворить яйцеклетку нужно сделать интрацитоплазматическую инъекцию сперматозоидов (ИКСИ). Использование ИКСИ в ЭКО увеличит возможность получить жизнеспособного зародыша. Организм будущей мамы подготавливается при экстракорпоральном оплодотворении с помощью препаратов с содержанием гормонов.
При получении сперматозоидов и яйцеклеток проводится микрохирургическая манипуляция, с помощью которой врачи начинают процедуру ЭКО. Когда используется метод ИКСИ оплодотворение яйцеклетки происходит под наблюдением врачей. Когда планируется данное действие, он:
Не секрет, что почти 50% женщин не испытывают оргазма во время секса, а это очень сильно бьёт как по мужскому достоинству, так и по отношениях с противоположным полом. Есть всего несколько способов как всегда доводить свою партнершу до оргазма. Вот самые эффективные:
- Усилить свою потенцию. Позволяет продлить половой акт от нескольких минут, минимум до часа, повышает чувствительность женщины к ласкам и позволяет ей испытывать невероятно мощные и длительные оргазмы.
- Изучение и применение новых позиций. Непредсказуемость в постели всегда возбуждает женщин.
- Также не стоит забывать о других чувствительных точках на женском теле. И первая из них — точка-G.
Остальные секреты незабываемого секса вы можете узнать на страницах нашего портала.
- Отбирает наиболее качественных спермиев под 400-кратном увеличении медицинской микроманипуляционной системы.
- Выбранный сперматозоид помещают в специально подготовленный раствор, для того чтобы клетка не повредилась.
- После этого эмбриолог предотвращает сперматозоиду возможность передвигаться, разрушая мембрану хвоста.
- Затем спермий помещается в микроиглу, которую вводят в яйцеклетку.
При снижении численности сперматозоидов, низкой активности морфологии партнерам советуется провести процедуры ЭКО и ИКСИ, потому что в представленных ситуациях для применения процедуры ЭКО нужны высококачественные единичные сперматозоиды.
При методике ИКСИ можно зачать ребенка даже:
- при сложных патологиях со спермой;
- при малом количестве качественных сперматозоидов.
НАСУМ является методом оценки ультраструктуры живых сперматозоидов. Оптическая система с высоким качеством и высоким контрастом, позволяет изучать структуру живых сперматозоидов на субклеточном уровне и дает возможность находить невидимые при стандартном светооптическом исследовании аномалии их строения.
- Смотреть морфологическую структуру сперматозоидов даже до клеточных митохондрий и хромосом.
- Выбрать самые хорошие.
- Применить их в программе ЭКО и ИКСИ.
Когда мужчина сталкивается с проблемой бесплодия, отбор сперматозоидов методом НАСУМ поможет повысить шанс беременности при ЭКО.
Рассмотрим способы забора спермы:
- стандартный способ, в случае наблюдения пониженной численности сперматозоидов в семенной жидкости, либо если они малоподвижны, забор спермы проводят этим способом;
- обратная микрохирургическая операция, если пациент столкнулся с вазектомией, то самым эффективным и менее затратным вариантом восстановления подвижности сперматозоидов станет обратная микрохирургическая операция;
- микрохирургическим путём, он похож на аспираторный. Когда пациент не согласен с проведением операции или хирургическое вмешательство не привело положительного эффекта, взятие сперматозоидов проходит микрохирургическим путём.
Данная процедура предоставляет возможность специалистам эффективно производить забор семени требуемого для методики ИКСИ. Смысл ее в том, что забор семени происходит напрямую из яичек специальной иглой.
- Не относится к сложному микрохирургическому пути.
- Проводят ее с легкими седативными лекарствами.
- Доставляет мужчине наименьший дискомфорт.
Семенная жидкость, которая была взята представленным методом ИКСИ, используется тогда, когда не может самостоятельно поникнуть сквозь оболочку яйцеклетки. Процедура экстракорпорального оплодотворения (ЭКО) является главным вариантом лечения бесплодия у женского и мужского населения. ЭКО результативно при различных его формах. Также зачастую эта процедура — единственный способ зачатия для пар, в которых бесплоден мужчина.
источник
Стоимость экстракорпорального оплодотворения порой может достигать двухсот тысяч рублей. На данный момент, все женщины, неспособные забеременеть самостоятельно, могут прибегнуть к ЭКО за счет средств общего медицинского страхования (ОМС). Есть несколько критериев, которым должна соответствовать супружеская пара для получения квоты на эту дорогостоящую процедуру. Одним из них является негативное состояние мужского фактора репродуктивной функции. Мужское бесплодие делится на два типа: первичный, когда к половозрелому возрасту мужчина не смог оплодотворить ни одну женщину, и вторичное, когда после нескольких успешных оплодотворений, мужчина эту способность потерял.
Одной из самых распространенных причин мужского бесплодия является гормональное нарушение. В том случае, если у мужчины наблюдается дефицит мужских гормонов, у него происходит и совсем незначительная выработка сперматозоидов, либо они не обладают достаточной активностью для оплодотворения яйцеклетки.
Негативно влиять на способность к зачатию могут различные физические патологии, такие как неопущение яичек или перекручивание семенников. Немаловажными факторами мужского бесплодия являются и наличие запущенных венерических заболеваний, и проблемы с эрекцией.
Помимо вышеперечисленных причин на неспособность мужчины оплодотворить женщину могут влиять:
- вредное производство;
- сидячий образ жизни;
- эмоциональные нагрузки, стрессы;
- наличие вредных привычек;
- перегрев или переохлаждение.
При выяснении причин бесплодия врачи, в первую очередь, проводят спермограмму (для ЭКО по ОМС – по Крюгеру). По ней они измеряют количество спермы во время семяизвержения. Этот показатель должен быть не менее 2 мл за раз. Также врачи определяют возможно ли получить семя путем мастурбации. В ситуациях, когда естественным путем материал для сдачи анализа получить не удается, врач может провести пункцию.
Эта процедура проводится под наркозом. С полученным материалом проводится анализ на астенозооспермию: заболевание, по которому сперматозоиды отличаются малой активностью и жизнеспособностью. У здорового мужчины должно быть не менее 70% подвижных сперматозоидов в эякуляте.
Если у мужчины патология была врожденной, и она не была устранена до наступления полового созревания, скорее всего, дальнейшие действия, направленные на ее лечение, не будут иметь никакого эффекта.
Статистика показывает, что в подавляющем большинстве случаев лечение мужского бесплодия приводит к положительным результатам. Для пациентов с таким диагнозом специалисты назначают лечение, в которое входит физиотерапевтические процедуры и медикаментозные препараты: при гормональных проблемах назначается гормонотерапия, при непроходимости семенных протоков – операция.
Если же причина бесплодия иммунологического характера, будет применен плазмоферез и курс андрогенных препаратов. В некоторых ситуациях может помочь даже простое изменение питания в сторону здоровой, полной белков еды, регулярные занятия спортом, а также отказ от вредных привычек. В том случае, если все шаги, к которым прибегал мужчина для устранения проблем с репродуктивной функцией, никак не повлияли на возможность оплодотворения, врачи предлагают провести ЭКО.
При подозрении на бесплодие мужчине нужно как можно раньше обратиться к специалисту-андрологу.
В ситуациях, когда женщина полностью здорова, а проблема невозможности завести детей состоит в бесплодии с мужской стороны, с недавних пор также можно воспользоваться средствами ОМС для проведения ЭКО. Для того, чтобы получить квоту, женщине необходимо пройти полное обследование в женской консультации и получить у гинеколога справку о том, что она способна к зачатию.
Мужчина также должен обратиться в медицинское учреждение к урологу-андрологу, который проведет ряд необходимых анализов и назначит лечение. В случае, если по истечении всех процедур и применения медикаментозных препаратов, положительной динамики не будет наблюдаться, врач выдаст заключение о необходимости проведения ЭКО по мужскому фактору бесплодия. С этим документом нужно снова обратиться в женскую консультацию, где будет рассмотрен вопрос о бесплатном проведении процедуры экстракорпорального оплодотворения.
Диагноз мужское бесплодие будет поставлен пациенту в том случае, если специалист по результатам анализов подтвердит у него неизлечимую форму астенозооспермии, врожденную патологию, влияющую на репродуктивную функцию, либо любое другое заболевание, которое не подвергается лечению.
Для того, чтобы провести экстракорпоральное оплодотворение, у мужчины отбираются только здоровые спермии, способные оплодотворить яйцеклетку. При нарушении сперматогенеза мужчине будет предварительно назначено лечение. Также при ЭКО по мужскому фактору бесплодия по причине непригодности спермы потребуется дополнительная процедура ИКСИ, которая в полис ОМС не входит и оплачивается пациентом самостоятельно. В случае, если женщина полностью здорова, она может не проходить весь протокол ЭКО: ей будет назначена только сама внутриматочная инсеминация отобранным материалом.
Инсеминация, как правило, менее результативна, чем зачатие эмбриона в лабораторных условиях. В последнем случае успешное оплодотворение возможно, даже если имеется всего один здоровый эмбрион.
Женщинам, которые хотят иметь ребенка, но не состоят в постоянных отношениях, тоже можно обратиться для получения возможности проведения ЭКО по ОМС. В данном случае для их оплодотворения будет использован донорский материал. К сожалению, на 2018 год оплата донорской спермы не входит в общее медицинское страхование и происходит за счет средств самой пациентки. Можно выбирать генетический материал не только из отечественного банка спермы, но и воспользоваться донорским эякулятом из Европы.

Для выбора донорского материала женщине дают ознакомится с личным делом каждого донора. В нем указаны все параметры, начиная от национальности и заканчивая формой носа и высотой скул. Также могут быть даны фотографии донора в детском возрасте, а в европейских банках спермы даже указываются уровень IQ, способности к творчеству и голос.
источник
В мире принято считать, что всего от 7 до 17% семейных пар – бесплодны. Мужской фактор бесплодия имеет стойкую тенденцию к росту. Если рассматривать бесплодные пары, то в 50% случаев отсутствия беременности ответственность несут мужчины (из них 25% — изолированное мужское бесплодие и 25% — сочетанное: мужское и женское).
Выводы по анализу спермагенной функции мужчин являются реальным доказательством ухудшения параметров спермограммы. Метод лечения – лекарственная терапия, устранение причин снижения фертильности, ЭКО – выбирается, исходя из анамнеза, диагностики тяжести состояния и результатов обследования.
- Факторы, влияющие на снижение мужской фертильности
- Прогнозы при мужском бесплодии
- Основные причины мужского бесплодия
- Диагностика при мужском факторе бесплодия
- Кто лечит мужское бесплодие
- Лечение мужского бесплодия
- Искусственная внутриматочная инсеминация
- ЭКО при мужском факторе бесплодия
- ЭКО ИКСИ
- ЭКО ПИКСИ
- Тяжелый мужской фактор бесплодия
Научно доказано, что для выявления факторов мужского бесплодия играют роль следующие причины:
- Температура: 2 часа сидения вызывает повышение температуры мошонки на 2 °C — «синдром таксиста». Это очень вредное явление, пагубно влияющее на качество сперматогенеза. Температура в мошонке всегда ниже, чем в остальном организме – это необходимое условие для созревания полноценных сперматозоидов. Под действием внешнего или внутреннего температурного фактора (например, гипертермия при ОРВИ) происходит изменение морфологической структуры или подвижности половых клеток.
- Алкоголь: высоким риском является факт употребления алкоголя. Это 4-5 дринков однократно или 15 и более дринков в неделю (1 дринк = 14 грамм этилового спирта). Действие спирта приводит к снижению качества и количества половых клеток у мужчины.
- Курение: крайне неблагоприятный фактор влияния на ДНК мужских половых клеток и, как следствие, на ДНК развивающегося эмбриона, если зачатие произойдет. Никотин способствует склеиванию гамет.
- Химио- и радиотерапия: половые клетки развиваются из стволовых, под действием этих физических факторов предшественники сперматозоидов погибают или теряют способность развиваться в более зрелые формы.
На результат лечения мужского фактора бесплодия оказывают влияние прогностические факторы:
- Продолжительность бесплодия.
- Первичный или вторичный эпизод бесплодия (была ли раньше беременность от этого мужчины).
- Результаты анализа спермограммы.
- Возраст и фертильность партнерши.
- Тестикулярная недостаточность: вызывается на фоне гормональных нарушений, ранее перенесенных инфекционных заболеваний, в том числе передающихся половым путем, травм, врожденных заболеваний.
- Эндокринный фактор мужского бесплодия. Сюда относятся заболевания, сопровождающиеся нарушением выработки не только половых гормонов и гормонов гипофиза, но и сахарный диабет, заболевания щитовидной железы, аденома гипофиза, ожирение. На долю эндокринных нарушений приходится 25-35% всего мужского бесплодия.
- Обструкция мужского полового тракта. На пути семяизвержения существует препятствие, образовавшееся на фоне генетических (например муковисцедоз), инфекционно-воспалительных заболеваний.
- Антитела к сперматозоидам – антиспермальные антитела. Их появление можно охарактеризовать как появление аллергической реакции организма на собственные сперматозоиды. Эти антитела нарушают, прежде всего, подвижность гамет.
- Лекарственная терапия (в особенности антибиотики), стрессы, химические вещества (даже бытовая химия), окружающая среда. Цикл сперматогенеза (появление зрелого сперматозоида со способностью к оплодотворению) длится 72-75 суток. Если в течение этого времени происходит влияние лекарственных или химических средств, то нарушается морфологическая структура клетки – развивается сперматозоид с неправильным строением.
- Стрессы приводят к нарушению выработки мужских половых гормонов, которые влияют на процесс созревания половых клеток у мужчин.
- Варикоцеле – расширение вен в мошонке.
- Сексуальные нарушения – нарушения семяизвержения в следствие неврологических нарушений (грыжи позвоночника) и гормональных нарушений. Ретроградное семяизвержение – попадание эякулята в мочевой пузырь.
- Генетические заболевания с нарушением хромосомного типа.
- Идиопатическое бесплодие – это бесплодие, для которого явные причины не были найдены. К этой категории относится авитаминоз.
Анализ эякулята – спермограмма – не дает однозначного ответа о мужской фертильности, но является своеобразным индикатором репродуктивного потенциала мужчины.
Лабораторное исследование эякулята – обязательная часть обследования семейной пары, хотя заключение о реальной репродуктивной способности можно дать только по факту беременности.
Методы обследования при мужском бесплодии:
- Спермограмма;
- МАР-тест;
- индекс фрагментации ДНК в сперматозоидах;
- анализы крови на гормоны (тестостерон, лютеинезирующий гормон, фолликулостимулирующий гормон, пролактин, тиреотропный гормон, тестостеронсвязывающий глобулин, витамин Д);
- при наличии лейкоцитов в спермограмме мазки и анализ крови;
- анализ кариотипа.
Если беременность не наступает в течение 6 месяцев при соблюдении активной и регулярной половой жизни или обнаружены изменения в анализах спермы, имеет смысл обратиться для первичной консультации к андрологу. Врач назначит дополнительные методы обследования и лечение. Врач андролог – это первый клинический специалист, имеющий возможность лечения некоторых патологий мужской репродуктивной системы. В некоторых случаях, данные рекомендации по коррекции образа жизни, терапевтического лечения решает проблему мужского фактора бесплодия.
Если проблема на клиническом этапе не решена или лечение не представляется возможным, имеет смысл прибегнуть к искусственному оплодотворению методом ЭКО или другим вспомогательным репродуктивным технологиям (ВРТ).
Клиники репродуктивной медицины в зависимости от потенциала половых клеток мужчины могут предложить следующие типы лечения с применением ВРТ:
Результативность во многом зависит от анамнеза пациентов. Для проведения ИИ достаточно иметь подвижные сперматозоиды с правильным строением в эякуляте. Обязательным условием является:
- отрицательный MAR-тест (отсутствие иммунологического бесплодия);
- наличие овуляции у женщины.
Как и каждый метод вспомогательных репродуктивных технологий ВМИ имеет свои недостатки и преимущества.
Плюсы: максимальная физиологичность. Процедура максимально приближена к естественному половому акту.
ЭКО предполагает культивирование эмбрионов in-vitro. Это позволяет изучить гаметы, четко оценить способность к оплодотворению, выбрать метод оплодотворения, оценить развитие эмбрионов на доимплантационном этапе развития, выполнять, при необходимости, биопсию для исследования генетической полноценности (ПГД) и проводить вспомогательный хетчинг.
Сам эякулят состоит из 2 фракций – сперматозоиды и семенная плазма. Для проведения ЭКО отделяется семенная плазма и только живые клетки, имеющие цельную мембрану эмбриологи берут дальше в работу. В зависимости от характеристик и объема полученных гамет, данных анамнеза и дополнительных методов исследования выбирается метод оплодотворения.
Добавление сперматозоидов к яйцеклетке в культивирующей среде – стандартное ЭКО. Выбор сперматозоида происходит самой яйцеклеткой на основании эволюционно сформированных, до конца не известных маркеров.
При резком снижении показателей спермы прибегают к микроманипуляционным техникам – ИКСИ – интрацитоплазматическая инъекция сперматозоида. Выбор сперматозоида производит эмбриолог на основании морфологических критериев и личного опыта.
Методика ИКСИ – гарантия получения оплодотворения. Во время инъекции происходит дополнительная стимуляция ооцита, приводящая к инициации метаболических событий. Эти события, в свою очередь, приводят к началу дробления. Это бывает полезно для яйцеклеток от пациенток более старшего репродуктивного возраста и при использовании неподвижных сперматозоидов. Некоторые исследователи рекомендуют более жесткую технику ЭКО ИКСИ, предполагающую более активное перемешивание цитоплазмы ооцита.
Интрацитоплазматическая инъекция сперматозоида – это хорошая и надежная техника для преодоления мужского фактора бесплодия. Но есть один серьезный недостаток – невозможность отобрать для оплодотворения сперматозоид с неповрежденной ДНК.
Задача метода ЭКО ИКСИ – внести генетический материал мужа в ооцит. Мужские половые клетки, несущие поврежденную ДНК никак не отличаются по морфологическим критериям. Оплодотворение сперматозоидом с поврежденной ДНК при естественном оплодотворении, внутриматочной инсеминации, стандартным методом ЭКО имеет достаточно низкую вероятность, а вот при ИКСИ может быть выбран «не тот» сперматозоид. Поэтому при планировании ЭКО методом ИКСИ или при плохих показателях спермограммы назначают дополнительное исследование – диагностику сперматозоидов на индекс фрагментации ДНК.
Принцип исследования заключается в том, что обрывки ДНК окрашиваются красителями. По интенсивности окраски оценивается степень фрагментации ДНК. На основании этого анализа выбирают проведение ИКСИ или использовать для выбора сперматозоида чашек ПИКСИ.
Чашки ПИКСИ появились сравнительно недавно. Но уже накоплен опыт их применения, и, их использование приносит положительные результаты в лечении мужского бесплодия. В материальном плане это дополнительная, весомая нагрузка для семейных пар, но ее рекомендуют оправданно.
При формировании надежной и правильной упаковки ДНК, на поверхности сперматозоида экспрессируются рецепторы к гиалуроновой кислоте (основному компоненту кумулюсных клеток, которые окружают яйцеклетку). Благодаря наличию рецепторов у мужской гаметы появляется возможность растворить кумулюсные клетки, оболочку ооцита и оплодотворить его. Поэтому генетически неполноценные сперматозоиды не способны к оплодотворению в природных условиях, при ВМИ и ЭКО.
Увидеть эти рецепторы невозможно, а определить их наличие можно на чашке PIKSI. ЭКО PIKSI рекомендуют использовать при повышенном индексе фрагментации ДНК. Можно к ЭКО ПИКСИ прибегнуть в случае эмбриологических неудач в анамнезе: при плохом оплодотворении, низком качестве дробления зиготы, а также при прерывании и замирании беременности на ранних сроках.
Это состояние называется азооспермия. При ее выявлении андролог собирает анамнез и устанавливает причину, назначает лечение, принимает решение о проведении хирургического вмешательства для получения сперматозоидов путем биопсии яичка. Если принято решение о получении сперматозоидов хирургическим путем, биопсийный материал передается в эмбриологическую лабораторию. Эмбриолог находит и извлекает сперматозоиды, выбирает пригодные для оплодотворения, инкубирует со стимуляторами подвижности. В большинстве случаев гаметы, полученные таким путем неподвижны. Дальше, в зависимости от наличия ооцитов проводится ЭКО, ИКСИ или сперматозоиды замораживают путем криоконсервации для оплодотворения в последующих крио циклах ЭКО. В некоторых случаях принимается решение не использовать полученный материал, а использовать донорскую сперму.
источник
К сожалению, бесплодие среди семейных пар далеко не редкость. Считается, что если муж и жена после года регулярной супружеской жизни (конечно, без предохранения) не смогли обзавестись ребенком, то они бесплодны. При этом бесплодие может наблюдаться как с женской, так и с мужской стороны. ЭКО при бесплодии — современный и эффективный способ решения проблемы.
Очень важно правильно установить причину бесплодия пары. Практика показывает, что обычно их несколько. Метод лечения пары зависит от возраста пациентов, диагноза и прочих индивидуальных особенностей.
В случае если причина бесплодия кроется в гормональных нарушениях, его можно вылечить. Это случай относительного бесплодия. Лечат пациентов обычно гормональными препаратами. Часто забеременеть не получается по причине непроходимости маточных труб или из-за наличия спаек. Если к этим факторам добавляется отсутствие репродуктивной функции со стороны мужчины, то говорят об абсолютном бесплодии. Обычные методы лечения здесь точно не помогут. Но спасение есть: это современные репродуктивные технологии. В основе этих технологий лежит экстракорпоральное оплодотворение (ЭКО).
Экстракорпоральное оплодотворение впервые применили на женщине в стране Великобритания. Это было в недалеком прошлом, в 1978 году. Время показало, что эта процедура довольна успешна и уже на сегодня помогла огромному количеству пар стать родителями. Особенность ЭКО: способность обойти даже мужское бесплодие. То есть бездетность мужчины помогает паре обзавестись ребенком.
Методика ЭКО по своей сущности уникальна. Оплодотворение происходит в пробирке, минуя организм женщины. Если кратко, то сначала получают яйцеклетку, затем мужские сперматозоиды, а потом проводят оплодотворение яйцеклетки полученной спермой. После того, как оплодотворение произойдет, эмбрионы осторожно подсаживают в матку.
Успешность методики можно выразить в процентном соотношении. В случае эндокринного бесплодия, смогут забеременеть около 40% женщин. А если использовать донорские клетки, то процент увеличится до 60%. В случае непроходимости труб, шанс забеременеть составляет 35%. Однако, при эндометриозе он резко падает до 10%.
Шанс благоприятного исхода ЭКО сильно зависит от возраста пациентки. Считается, что вероятность успешного зачатия сильно снижается к тридцати пяти годам, а к сорока семи совсем исчезает. С возрастом число ооцитов в яичнике заметно уменьшается.
Еще важный плюс в лечении бесплодия методом ЭКО: длительного лечения конкретного заболевания не потребуется. Например, на лечение эндометриоза может потребоваться около 5 лет. В свою очередь преодолеть болезнь с помощью ЭКО можно за 2 месяца. Так экстракорпоральное оплодотворение помогает обойти множественные препятствия.
ЭКО может дать неожиданный исход. Например, рождение двойни или тройни. Такое явление считается стандартным. При желании пациентки лишние зародыши можно будет извлечь на первых этапах беременности. Однако врачи против этого. Так как вероятность гибели оставшегося зародыша очень высока.
Забеременеть после ЭКО скорее всего получится, если женщина уже когда-то рожала. Вероятность положительного исхода существенно повышается у женщин с нормальной массой тела. Если вес превышает эти показатели, то врачи назначают пациентке диету. Есть в практике случаи, когда после похудения женщина беременела естественным путем.
Хорошо сказывается на успехе зачатия отсутствие вредных привычек у пары. Конечно, это курение, алкоголь и даже кофеин.
Результативность ЭКО составляет 35% (при различных причинах бесплодия). Обычно требуется не одна попытка зачатия. Если были использованы три попытки, то скорее всего ЭКО не принесет этой паре результата.
ЭКО назначают, если беременность не наступает по определенным причинам:
Со стороны женщины:
- Отсутствие проходимости маточных труб.
- Отсутствие самих труб.
- Бесплодие при причине иммунологического фактора.
- Другие физиологические проблемы, которые не позволяют зачать.
Со стороны мужчины:
- Иммунологический фактор.
- Бесплодие из-за плохой подвижности или активности сперматозоидов.
- Бесплодие из-за недостаточного количества спермы (а так же, когда вообще нет сперматозоидов в эякуляте).
ЭКО так же назначают в случаях, когда определить истинную причину бесплодия длительное время не удается. Так же метод используют, когда в течение двух лет предпринимались другие попытки, которые так и не закончились успехом.
Чтобы начать эту ответственную процедуру, пациенты проходят определенный этап подготовки. Сначала желающие обзавестись ребенком соблюдают все условия ЭКО. К ним относятся:
- Согласие на процедуру (дают два участника программы).
- Отсутствие воспалительных процессов в половой сфере у мужчины и женщины.
- Полное отсутствие признаков острых заболеваний.
- Отсутствие патологий в яичниках.
- Отсутствие нездоровых изменений в полости матки.
Далее оба партнера проходят тщательное обследование. С особым вниманием обследуется женская сторона. Ей обязательно делают диагностику УЗИ -аппаратом, проверяют ее гормональный фон, обследуют на гепатит и выявляют отсутствие половых инфекций. Так же женщиной сдаются анализы на атипичные клетки и прочие инфекции. Для врача и пациентки очень важно выявить все нарушения в организме, особенно те, которые могут повлечь за собой уродства плода.
Так же женщина обязательно проходит консультацию и обследование у терапевта. По состоянию здоровья она должна быть способной вынести ребенка все девять месяцев. Так же она должна будет благополучно разродиться.
У мужчины проверяют сперму с помощью спермограммы. Здоровый пациент сдает биоматериал без особых проблем при помощи мастурбации. Случается так, что получить сперму не получается. Тогда ее извлекают у мужчины под наркозом с помощью хирурга.
Что показывает спермограмма? Она дает информацию о числе сперматозоидов и об их качестве. Так же показывает, насколько они активны и готовы участвовать в процессе оплодотворения. Спермограмма показывает все инфекции половой сферы, которые нежелательны для дальнейшего зачатия.
Если сильно страдает качество спермы, то врачи могут использовать методику ИКСИ. Ее суть заключается в извлечение самых жизнеспособных сперматозоидов и в дальнейшем их введении в тело яйцеклетки. Действие проводится с помощью тончайшей иглы.
Вышеперечисленные обследования длятся около двух (с небольшим) недель. В случае особенностей здоровья могут проводиться и дольше. Если проведенная подготовка показала, что все в норме, то пара переходит к непосредственным этапам ЭКО.
ЭКО по стандартной схеме состоит из нескольких этапов.
Проводится с помощью гормонов. Их действие направлено на повышение активности яичников. При обычных условиях, в менструальном цикле женщины образуется и созревает лишь одна (может иногда две) яйцеклетка. Гормоны позволяют в несколько раз увеличить их число. В результате таких действий заранее увеличивается шанс на успешность ЭКО. Весь процесс созревания яйцеклетки контролируется врачом с помощью аппарата УЗИ. Первоначально у женщины появляются пузырьки, так называемые фолликулы, в теле которых начинает созревать яйцеклетка. С помощью аппарата УЗИ оценивается ее размер. Анализ крови показывает уровень эстрогенов, лютеинизирующего гормона и прогестерона. Кроме этого, проводится оценка слизи, которая находится на шейке матки. Созревают фолликулы за 8-10 дней. Когда врач увидит, что их размеры соответствуют норме, пациентки начинают вводить специальный гормон, под названием хорионический гонадотропин. С его помощью достигается окончательное созревание яйцеклетки.
Современная медицина использует для стимуляции овуляции только рекомбинантные средства, которые получают при помощи генной инженерии. Раньше подобные препараты получали в менопаузальный период из мочи женщины. Эти средства, к сожалению, вызывали ряд инфекционных осложнений и частые аллергические реакции. У препаратов генной инженерии такие недостатки отсутствуют.
На первом этапе ЭКО может развиться осложнение в виде гиперстимуляции яичников. Симптомы побочного эффекта следующие: ощущения вздутия в животе и наличие резких болей в нем. Если своевременно диагностировать побочные явления, то их можно легко снизить с помощью соответствующего лечения. На наступление беременности этот момент не оказывает особого влияния.
Этап начинают, когда фолликулы созрели, гормоны находятся на нужном уровне и внутренний слой матки достиг определенного размера. Процедуру проводят в амбулаторных условиях. Делают ее с помощью ультразвукового датчика, к которому приспособлена тонкая пунктуационная игла. Врач вводит иглу во влагалище, прокалывают ее стенку, и пронизывает найденные большие фолликулы. Тем самым он собирает созревшие яйцеклетки. Операцию проводят под действием анестезии, под которой женщина углубляется в медикаментозный сон. Помимо засыпания, препараты хорошо расслабляют и успокаивают нервную систему. Операция проходит недолго. После женщина еще непродолжительное время (2-4 часа) отдыхает в палате, только после этого ее отпускают домой.
Сперматозоиды можно получить несколькими способами:
- Извлекают из эякулята.
- Добывают из яичка (если невозможно получить из эякулята).
- Получают из придатка яичка.
Полученный биоматериал не обязательно использовать сразу. Его можно заморозить по определенной технологии. После оттаивания продукты мужчины не потеряют свою жизнеспособность.
На этом этапе проводится необходимый отбор. В процессе ЭКО должны участвовать только самые шустрые, здоровые и генетически правильные сперматозоиды. Как это делается? Сперматозоиды пускают в водную среду. Самые жизнеспособные сразу пускаются вплавь. Их то и вылавливают. Именно они будут участвовать в дальнейшем зачатии.
Этот этап проводится врачами-эмбриологами в условиях лаборатории. Перед оплодотворением они так же обрабатывают яйцеклетки. Последних выдерживают в инкубаторе на протяжении 4-6 часов. Далее в подготовленных условиях сперматозоид и яйцеклетку соединяют вместе. Сперматозоиды окружают яйцеклетку и стараются проникнуть в нее. В этом им помогает специальные фермент, который сперматозоиды способны вырабатывать. Попасть внутрь яйцеклетки сможет только один представитель. Остальные останутся по ту сторону и не смогут участвовать в размножении. Когда две клетки соединятся в одну (момент оплодотворения), последняя начинает делиться.
Далее пробирки с биоматериалом помещают в специальный инкубатор. Температура в приборе задана определенным значением. В таких условиях яйцеклетка начинает размножаться. За процессом размножения так же следит эмбриолог. Еще в его обязанности входит ежедневная смена раствора, в котором находятся эмбрионы. После начала деления должно пройти от 48 до 72 часов, чтобы можно было перенести полученные клетки в тело женщины. Отбирают для подсадки так же самых лучших.
Процедура достаточно простая и не болезненная. Выполняется она при помощи катетера. Обычно подсаживают не один эмбрион , а 2-3. Вероятность успешности процедуры в этом случае возрастает. После операции доктор назначает женщине-пациентке специальные препараты, которые помогают эмбрионам развиваться. Результат можно оценить через 14 дней. Аппаратом УЗИ плодное яйцо можно будет разглядеть спустя 3 недели.
ЭКО дает шанс родить, если в паре непродуктивен мужчина. С помощью ЭКО можно получить потомство при неизлечимых заболеваниях. Существуют несколько методов решения проблемы со стороны мужчины.
- Хирургия. К нему относится проведение биопсии яичника. Для этих целей берут образец ткани с семенными канальцами. Он показывает точную причину бесплодия у мужчины. Проведенные исследования образца помогают определить нарушения, на основании которых прогнозируется дальнейший ход лечения. Это может быть как хирургическая коррекция, так и лечение медикаментами. Наибольший процент отклонения выявляется в яичках.
- Вазоэпидидимостомия. Метод используется когда пациент страдает от закупорки канатиков, в которых находится семя (располагаются они в придатках яичника). Обычно патология возникает вследствие инфекций, из-за проникновением спермы в другие области ткани, из-за травмы или в случае врожденных пороков. Вазоэпидидимостомия требует от врача значительных навыков и умений.
- Микрохирургия сперматозоидов. Ее делают в случае, если отсутствует проток для семени. Проток может быть поврежден травмой или возникшим воспалением. В этом случае сперматозоиды для ЭКО добывают хирургически.
Если количества спермы недостаточно, то есть в семенных канатиках она отсутствует, то сперматозоиды получают из яичек. В день получения параллельно извлекают яйцеклетки для дальнейшей процедуры ЭКО.
Такое бесплодие ставят при полном и тщательном обследовании пары, которое показало, что показатели их здоровья в полной норме или когда при всех условиях беременность все равно не наступает.
Идиопатическое бесплодие (другое название) должно подтвердить ряд условий.
Для женщины это:
- Отсутствие патологии матки.
- Овуляция наступает в срок.
- Гормоны соответствуют норме.
- Положительный посткоитальный тест.
- Полная проходимость маточных труб.
- Отсутствие эндометриоза.
- Отсутствие антиспермальных тел в крови.
Для мужчины это:
- Плохие показатели спермограммы.
- Проверка на присутствие антиспермальных тел дала отрицательный результат.
Такое бесплодие в современном мире ставится 10% пар. Раньше это значение было намного выше. По мере роста возможностей медицины шансы на выявление причин выросли. Наверное, в недалеком будущем человек научиться вылечивать и эту причину. Ведь современные технологии идут только вперед.
Несмотря на долгожданный положительный исход ЭКО, у этой программы есть свои недостатки:
- Маленький процент успешности.
- Многоплодная беременность, которую проблематично выносить.
- Достаточно высокая стоимость.
- Внематочная беременность.
- Число выкидышей намного больше, чем при естественной беременности.
- Высокий риск выкидыша после редукции лишних эмбрионов.
- Возможность получения гиперстимуляции яичников.
- Религиозный момент (считается, что отсутствие детей послано Богом и нельзя вмешиваться в эту программу).
Негативные последствия от приема гормональных препаратов присутствуют, но они не опасны. После подобных лекарств часто возникает тошнота, приливы, рвота и боли в голове.
Итак, бесплодие окружено множеством догадок и мифов. Оно протекает с большой надеждой, что когда то долгожданное событие наступит. Причин возникшего бесплодия огромное множество. Они затрагивают практически все сферы жизни человека. Очень вероятно, что причина в лишним весе и ненормальном гормональном фоне. Окружающая среда так же влияет на плодовитость. Эмоциональное состояние женщины, мысли и общий психический фон то же играю здесь не последнюю роль. Все причины тщательно исследуются докторами. И часто исследования не дают результата.
ЭКО помогает супругам стать родителями. При этом зачатый в пробирке ребенок такой же, как и дети, полученные естественным путем.
источник
Семейные пары, желающие, но не зачавшие ребенка после года регулярных половых отношений, задумываются о возможном наличии проблемы бесплодия. Причины отсутствия беременности могут быть различные. Для исправления ситуации доступны многие способы, наиболее эффективный из которых в борьбе с бесплодием – метод экстракорпорального оплодотворения (ЭКО), в том числе ЭКО при мужском бесплодии.
Теперь эта дорогостоящая процедура стала доступна широкому кругу пациентов благодаря тому, что была переведена в раздел специализированной помощи и добавлена в перечень бесплатных процедур, доступных обладателям полиса ОМС.
Доля пациентов-мужчин, обращающихся в клиники с проблемами бесплодия, имеет неутешительную тенденцию к росту.
Методы, используемые для лечения репродуктивной функции, включают:
- Консервативное лечение (чаще в виде лекарственной терапии). Получается хороший эффект при причинах проблемы в гормональных сбоях, инфекциях или воспалительных процессах.
- Хирургическое лечение, применяемое при нарушении проходимости семявыводящих протоков.
- Вспомогательные технологии (репродуктивные) при невозможности или неэффективности лечение вышеуказанными способами. Методики ВРТ (ЭКО, ИКСИ, ИСИ) выбираются после тщательного обследования пациентов в зависимости от причины бесплодия, тяжести заболевания, состояния здоровья пациента и его супруги.
Методики получения сперматозоидов и повышения их качественных характеристик:
- метод TESE (забор сперматозоидов из яичка путем экстракции);
- метод MESA (аспирация сперматозоидов с помощью микрохирургического вмешательства).
Федеральная программа, рассчитанная на проведение операций экстракорпорального оплодотворения на бесплатной основе (по полису ОМС), содержит определенный набор требований к пациентам.
Участники программы должны:
- являться гражданами РФ;
- являться обладателями сертификата ОМС (полиса);
- иметь врачебное доказательство факта бесплодия (мужского, женского);
- представить доказательства полученного лечения, оказавшегося малоэффективным и не давшим необходимого результата;
- подтвердить отсутствие противопоказаний для наступления состояния беременности в связи с другими факторами (кроме бесплодия);
- находится в подходящем репродуктивном возрасте, ограничиваемом для женщин 39 годами.
Список бесплатных анализов крови по полису ОМС, за который нет необходимости платить.
Оба супруга не должны иметь заболевания, связанные с наркоманией, алкоголизмом или психическими расстройствами. Не смогут получить доступ к программе лечения по полису пациенты, для которых ЭКО заведомо не будет результативным и которым показаны другие способы (донорская сперма, суррогатное материнство, донорские половые клетки).
Отказ получат пары, имеющие ряд заболеваний костной или мышечной системы, ЖКТ, наследственные недуги полового профиля, нарушение состава спермы (патологическое).
При обращении пары в медицинское учреждение первым этапом станет обследование их обоих, по результатам которого делается вывод о необходимости определенного метода для лечения пары.
При обращении за выполнением ЭКО при мужском факторе бесплодия для мужчины лист обследования представляет расширенный перечень лабораторных процедур, в числе которых:
- некоторые общие исследования (крови, мочи);
- спермограмма, в том числе «строгая» по Крюгеру;
- определение антител к:
- ВИЧ;
- трепонеме (бледной);
- герпесу (простому);
- антигену гепатита вирусного (С, В);
- исследование на кандиды, микроорганизмы (аэробные, анаэробные), паразитологическое (на трихомонады);
- обследование методом ПЦР (на уреаплазму, микроплазму, хламидии);
- MAR-тест на антиспермальные антитела;
- анализ на цитомегаловирус;
- флюорография;
- предписание инфекциониста, венеролога, уролога-андролога.
Если предполагается выполнение пункции (яичек), выполняются дополнительные анализы крови (биохимический, коагулограмма).
При выявлении мужского фактора в бесплодии пары, связанного с непригодностью спермы, требуется дополнительная процедура ИКСИ, оплата которой за счет средств полиса не предусмотрена.
Для проведения операции требуется предварительная гормональная стимуляция фолликулов у женщины и получение спермы у мужчины. При наличии нарушений сперматогенеза мужчине назначается специальное лечение.
После обращения в поликлинику, сдачи требуемых анализов, исследований и получения результатов всех обследований, паре выдается врачебное заключение о необходимости лечения по методу ЭКО.
Заключение изучается на совете медучреждения, подготавливающем направление на рассмотрение в региональную комиссию, в ведении которой находится отбор претендентов для выполнения операции за счет ресурсов фонда ОМС.
В региональную комиссию подается заявление с указанием согласия пациента на обработку его индивидуальных (персональных) данных и документы, включающие:
- подтверждение результатов обследования;
- удостоверение личности (копия);
- индивидуальный страховой полис ОМС (копия).
Комиссия определяет пациента в перечень ожидания — список для желающих пройти процедуру лечения по полису в рамках ОМС.
В дальнейшем при поступлении ресурсов от фонда, в том числе на открытии квоты на ЭКО по мужскому фактору, клиенту предлагается перечень клиник, где он может выполнить операцию. Если в списке не указано учреждение, в котором клиент желает выполнить ЭКО, можно подать заявление в комиссию. К письменному выражению пожелания получить направление именно в эту клинику должно прилагаться письмо-гарантия от выбранного медучреждения, подтверждающее его согласие на проведение операции ЭКО в рамках ОМС конкретному пациенту.
Клиент имеет право выбирать по своему желанию место лечения без учета фактора прописки или региона проживания.
Получив направление, пациент обращается в выбранную клинику и уже на месте согласовывает все моменты лечения (начало, продолжительность).
При наличии страхового полиса за счет фонда оплачиваются не все процедуры, которые могут понадобиться при проведении операции ЭКО по мужскому фактору по ОМС, за исключением:
- стимуляции овуляции с учетом необходимых лекарственных препаратов и врачебных манипуляций;
- пункции (с анестезией);
- культивации эмбрионов;
- подсадка эмбрионов (в полость матки).
В рамках федеральной квоты покрываются расходы на операцию в сумме до 106 000 руб. Непредвиденные расходы, возникающие в процессе лечения, пациентам необходимо возмещать собственными средствами.
Кроме федеральных квот в местных бюджетах предусматриваются региональные квоты на финансирование выполнения операции экстракорпорального оплодотворения в местных клиниках за счет ресурсов полиса ОМС.
На ЭКО принимаются не только граждане, состоящие в зарегистрированном браке, но и совместно проживающие пары, желающие родить младенца, а также женщины без пары. В последнем случае оплата используемого донорского материала производится самим пациентом, так как не входит в список процедур, обеспечиваемых за счет ресурсов фонда ОМС.
Операция экстракорпорального оплодотворения является не только эффективным, но часто и единственным способом зачать ребенка при диагностировании мужского бесплодия. Количество попыток ЭКО для пациентов не ограничено, все зависит только от их физического и психоэмоционального состояния.
источник
Мужской фактор бесплодия – полное или частичное отсутствие фертильности у мужчины. В 40% случаев приводит к отсутствию беременности у здоровой женщины. Патология часто не сопровождается симптомами, поэтому мужчина может долгое время не знать о своей проблеме. При подозрении на бесплодие мужчине нужно как можно раньше обратиться к врачу-андрологу. Современные методики позволяют эффективно бороться с бесплодием, особенно если данное отклонение было диагностировано на ранней стадии. Мужской фактор бесплодия констатируется только после тщательного обследования, сдачи спермограммы и других анализов.
У мужчин различают вторичное (если дети были в предыдущем браке, но на данный момент зачатие не происходит в течение года регулярной половой жизни без применения средств контрацепции) и первичное бесплодие (если детей у мужчины никогда не было). Повысить оплодотворяющую способность спермы можно посредством технологии ЭКО, когда для экстракорпорального осеменения отбираются только здоровые спермии.
На варикоцеле лежит от 25 до 42% «ответственности» за мужское бесплодие. Остальные 58-75 % делят:
- непроходимость семявыводящих канальцев, их врожденное отсутствие (обтурационная форма бесплодия);
- крипторхизм;
- водянка, рак яичка;
- простатит и другие воспаления мочеполовой системы;
- орхит (воспаление яичка) вследствие различных факторов;
- низкое качество спермы (секреторная форма бесплодия);
- выработка антител к спермиям в организме мужчины (иммунологическое бесплодие);
- эректильная дисфункция, преждевременное семяизвержение;
- гормональные нарушения;
- генетические патологии;
- вредные привычки, наркомания;
- половые болезни (сифилис);
- инфекционные заболевания (туберкулез);
- перманентный стресс, физическое перенапряжение;
- авитаминоз, плохое питание (недостаток белков в пище);
- травмы в области яичек, полового члена;
- облучение, химиотерапия;
- плохая экология, работа на вредном производстве;
- постоянное воздействие слишком высоких либо слишком низких температур на яички;
- идиопатическое бесплодие (причины неясны).
Лечение зависит от причины бесплодия. Для этого в первую очередь делается спермограмма. Если причина в непроходимости семявыводящих протоков, показано хирургическое вмешательство, при наличии гормональных нарушений прописывают гормонотерапию. При иммунологической форме бесплодия может помочь комплексное лечение, включающее курс андрогенных, содержащих ферменты препаратов, плазмоферез. При легкой форме патологии для излечивания достаточно может быть изменить образ жизни, отказаться от вредных привычек, перейти на витаминную белковую диету. Наличие запущенных хронических воспалительных процессов, инфекционных болезней усложняет задачу, но современная медицина дает шанс на экстракорпоральное зачатие даже ВИЧ-инфицированным больным при условии предварительной очистки спермы.
ЭКО эффективно при любых формах бесплодия, в том числе мужского. ЭКО показано тогда, когда все остальные методики борьбы с проблемой оказываются бессильными. На успех процедуры с первого раза можно надеяться в 30% случаев.
ЭКО назначается паре, в которой бесплодие обусловлено мужским фактором: когда спермы недостаточно (меньше 2 мл за одно семяизвержение), или когда в ней мало жизнеспособных (живых, подвижных, правильной формы) спермиев, или же если сперму невозможно получить путем мастурбации. Врач-андролог в таком случае получает сперму посредством пункции (процедура выполняется под наркозом). При этом здоровой женщине не обязательно проходить весь протокол ЭКО. Достаточно лишь провести искусственное оплодотворение способом внутриматочной инсеминации. Хотя последнее, как правило, менее успешно, чем зачатие эмбриона в пробирке (в последнем случае оплодотворение возможно даже при наличии одного здорового сперматозоида).
Бесплодные пары с ограниченным бюджетом редко прибегают к ЭКО в силу дороговизны этой технологии, но с 2013 г. в РФ у них появилась такая возможность.
С недавних пор мужское бесплодие наравне с женским фактором бесплодия входит в число показаний для проведения ЭКО по ОМС. Государство помогает бесплодным семьям зачать ребенка бесплатно в порядке очереди, сохранив при этом семью. Но далеко не все супружеские пары знают об этой возможности полиса ОМС и о том, что нужно сделать, чтобы получить безвозмездную материальную помощь от государства на рождение долгожданного малыша.
Федеральная программа по полису ОМС предъявляет претендентам на бесплатное ЭКО такие требования:
- мужчина и женщина (не обязательно состоящие в официальном браке) должны быть гражданами РФ;
- у пары должен быть полис ОМС;
- отсутствие общих родных детей или ребенка у пары;
- мужской или женский фактор бесплодия должен быть доказан специалистами;
- должна быть доказана неэффективность предыдущих методов лечения;
- женщине может быть не более 39 лет;
- у нее должны отсутствовать абсолютные противопоказания к беременности;
- отсутствие нарко- и алкозависимости у супругов.
Если ни одно из этих требований не нарушено, можно смело собирать документы для проведения бесплатного ЭКО по полису ОМС.
При наличии медицинских показаний и соблюдении вышеперечисленных требований для получения денег на лечение мужского бесплодия методом ЭКО по полису ОМС требуются такие документы:
- направление от врача-андролога;
- выписки из медицинской карточки;
- паспорт;
- страховой полис ОМС (выдается бесплатно при рождении).
Чтобы получить возможность сделать бесплатно ЭКО с пакетом документов следует отправиться в любую клинику, больницу, медицинский центр, входящие в систему ОМС (это те или иные клиники всех областных городов) – процедура лечения должна стартовать не позднее, чем через месяц со дня обращения женщины. Кроме бесплатного ЭКО, можно сдать за счет средств ОМС необходимые анализы и пройти подготовку. Такие специализированные медицинские центры ЭКО есть в Москве, Екатеринбурге, Краснодаре, Красноярске, Самаре, Перми.
Обращаться за предварительной помощью нужно к урологу-андрологу либо эндокринологу-андрологу.
У представителей ОМС можно получить подробную информацию о вопросе.
источник