детей родилось у нашей команды
средняя результативность ЭКО по сети
клиник по всей России, включая 2, готовящихся к открытию
Множество пар по тем или иным причинам не могут зачать ребенка естественным путем. Такая ситуация в наши дни не является приговором, современные репродуктивные вспомогательные методики приходят на помощь супругам. Методы оплодотворения бывают разными, одни максимально приближены к естественным, другие осуществляются вне женского тела. Выбор зависит от патологии, которая вызвала бесплодие, состояния здоровья женщины и мужчины, некоторых других обстоятельств. Посоветовать, какие методы оплодотворения подойдут конкретной паре, может только врач репродуктолог.
Искусственная инсеминация спермой – одна из самых простых, доступных по цене, и при этом достаточно эффективных методик. Имеет она свои положительные и отрицательные стороны. К плюсам можно отнести довольно высокий процент беременностей, относительную простоту проведения, безопасность, возможность использования без дополнительной стимуляции яичников. Зачатие при инсеминации проходит практически естественным путем. К минусам можно отнести довольно большой ряд ограничений. Далеко не все формы бесплодия может корректировать этот метод оплодотворения.
Показаниями для искусственной инсеминации со стороны женщины являются наличие антиспермальных антител, повышенная кислотность влагалища, которая ведет к снижению активности сперматозоидов, патологии строения шейки матки, особенности шеечной слизи, вызывающие обездвиживание мужских половых клеток. Со стороны мужчины показаниями могут быть незначительное снижение количества сперматозоидов и самой спермы, повышенная вязкость эякулята, проблемы с эрекцией, ретроградная эякуляция в полость мочевого пузыря. Противопоказаниями к процедуре являются непроходимость маточных труб, несколько неудачных попыток использования этого метода оплодотворения, невозможность получить у мужа достаточное количество активных сперматозоидов и отказ от использования донорской спермы, онкологические заболевания и доброкачественные опухоли, инфекции половых путей, операции на органах малого таза, гормональные нарушения, препятствующие созреванию яйцеклеток.
Методы оплодотворения путем искусственной инсеминации бывают разными. Самый распространенный и эффективный – внутриматочное введение сперматозоидов. Также материал могут вводить во влагалище, цервикальный канал, трубы, непосредственно в фолликулы. Существует методика абдоминальной инсеминации, когда сперму вводят в полость живота. Для искусственной инсеминации используют сперматозоиды мужа или донора. Они подлежат специальной обработке, чтобы увеличить шанс оплодотворения.
Делают искусственную инсеминацию с предварительной стимуляцией созревания яйцеклеток или без нее. Во втором случае шанс забеременеть снижается в 2-3 раза. Процедура проводится в амбулаторных условиях. Женщине, через специальный катетер, вводят в полость матки обработанные сперматозоиды. После этого рекомендуют минимум пол часа полежать. При первой попытке шанс забеременеть составляет 12-15%, в дальнейшем он немного возрастает. Приблизительно 87% женщин беременеют на протяжении трех циклов, в четвертом цикле шансы уменьшаются до 6%. Потому искусственную инсеминацию не рекомендуют использовать больше 4 раз. Если беременность не наступила, применяют другие методы оплодотворения.
Экстракорпоральное оплодотворение – самая распространенная и эффективная методика коррекции бесплодия. Применяется она уже свыше сорока лет и приводит к беременности в трети случаев, некоторые клиники дают даже 50% результаты. Показаны такие методы оплодотворения в следующих ситуациях:
- Непроходимость маточных труб
- Низкое качество спермы у мужчины
- Невыясненные причины бесплодия
- Высокая вероятность наследственных заболеваний
- Неудачное применение других методов оплодотворения
Состоит ЭКО из нескольких этапов. Но перед тем, как применить любые методы оплодотворения, пара должна пройти тщательное обследование. При выявлении тех или иных патологий, инфекционных заболеваний, назначают курс терапии. Только после ее завершения можно переходить непосредственно к ЭКО.
Первый этап – это стимуляция яичников. Проводится она по короткому или длинному протоколу. При коротком применяют только препараты с аналогом фолликулостимулирующего гормона. Начинают стимуляцию на 2-3 день цикла. При длинном протоколе сначала блокируют выработку в гипофизе собственных гормонов. Это позволяет лучше контролировать процесс дальнейшей стимуляции. Начинают прием препаратов на 21 день цикла и продолжают до 2-3 дня следующих месячных. Затем переходят к стимуляции яичников. После воздействия препаратов созревает от одной, до 7-8 яйцеклеток.
Второй этап – изъятие яйцеклеток. Проводят его путем трансвагинальной пункции яичников. Полученные клетки можно подвергнуть генетическому анализу, если есть большой шанс наследственных патологий.
На третьем этапе методы оплодотворения бывают разными. Можно просто добавить в среду с яйцеклетками очищенную сперму, оплодотворение проходит почти так же, как и в естественных условиях. Есть более совершенная методика, при которой сперматозоид искусственным путем вводится в женскую половую клетку. Оплодотворенную яйцеклетку помещают в субстрат для выращивания эмбрионов, затем на протяжении 2-5 дней инкубируют в термостате.
Четвертый этап – перенос эмбрионов в матку. Проводят его на 2-5 день после забора яйцеклеток. Методы оплодотворения не слишком влияют на термины пересадки, большее значение имеет количество полученных яйцеклеток и эмбрионов, число предыдущих попыток ЭКО, возраст и состояние здоровья женщины, готовность эндометрия к принятию эмбриона. Перенос делают в операционной, пациентку укладывают в гинекологическое кресло, анестезии не делают, могут применяться седативные и спазмолитические лекарства. Эмбрионы вводят в матку с помощью специального пластикового катетера. Все процедура занимает не больше 7-10 минут. После нее назначают препараты прогестерона для поддержания имплантации и последующей беременности.
Последний этап – контроль наступившей беременности. Успешными ли были методы оплодотворения, можно сказать только через 14 дней после пересадки эмбриона. Приблизительно на 5-7 день врач может посоветовать сдать анализ на прогестерон. Но его уровень не говорит ни об успехе процедуры, ни об ее неудаче. Исследование делают для коррекции гормональной терапии. На второй неделе пациентка сдает анализ на ХГЧ, только изменение его уровне может сказать о том, наступила или нет беременность. При необходимости делают УЗИ, но более показательным исследование будет на 20-21 день после переноса эмбрионов.
ИКСИ методы оплодотворения применяют при мужском бесплодии. Показаниями могут быть низкое качество эякулята, вплоть до полного отсутствия в нем сперматозоидов, вазэктомия, врожденные патологии семявыводящих протоков, проблемы с эрекцией и семяизвержением, высокий риск наследственных патологий. Методы оплодотворения ИКСИ позволяют стать мужчине отцом даже тогда, когда у него удается получить единичные сперматозоиды с низкой подвижностью. Часто их находят лишь в ткани яичек. Зачатие при использовании ИКСИ наступает приблизительно в 30-80% случаев. На частоту имплантации эмбрионов в матке и наступление полноценной беременности эти методы оплодотворения не влияют.
Суть ИКСИ состоит в том, что сперматозоид вводят непосредственно в цитоплазму яйцеклетки. Делают это с помощью специальной микроскопической иглы под микроскопом. Предварительно осуществляют отбор подходящих для оплодотворения сперматозоидов. При необходимости можно провести их генетический анализ, чтобы исключить наследственную патологию. Если есть большая вероятность возникновения генетических заболеваний, связанных с полом, можно выбрать клетки с X или Y хромосомами. В остальных ситуациях не разрешено использовать методы оплодотворения для планирования пола ребенка. После зачатия выращивание и подсадка эмбрионов происходит точно так же, как и при обычном ЭКО. Произвести ЭКО, ЭКО с ИКСИ, искусственную инсеминацию вы можете в клинике «Центр ЭКО» Волгоград.
Такие методы оплодотворения, как ГИФТ и ЗИФТ сейчас применяются редко, хотя лет 15 назад они могли конкурировать с ЭКО. Их эффективность чуть ниже, чем при ЭКО, но мало в чем уступает и составляет 25-29%. Показаниями для применения методик являются бесплодие неизвестной этиологии, патологии шейки матки и цервикальной слизи, эндометриоз труб, наличие антител к мужской сперме у женщины, неудачные попытки внутриматочной искусственной инсеминации. Можно применять эти методы оплодотворения и при мужском факторе бесплодия, но в такой ситуации более эффективным будет ЗИФТ, а не ГИФТ.
Методы оплодотворения ГИФТ и ЗИФТ можно применять только при наличии одной, а лучше двух проходимых труб. Суть ГИФТ состоит в том, что в фаллопиеву трубу переносят яйцеклетку, смешанную со специально обработанной спермой. Зачатие происходит уже в трубе, как и в естественных условиях. Проводят перенос путем лапараскопии, под общим наркозом. На передней стенке живота делают проколы, затем вводит лапароскоп, захватывают конец маточной трубы и с помощью катетера вводят туда яйцеклетку. Контролируют наступление беременности через три недели после проведения процедуры.
ЗИФТ и ЭКО очень похожие методы оплодотворения. В отличие от ГИФТ зачатие при ЗИФТ происходит вне женского тела. Перенос эмбриона осуществляется в первые сутки, не в полость матки, а в фаллопиеву трубу. Методика переноса такая же, как при ГИФТ, путем трансабдоминальной лапароскопии. Раньше предпринимались попытки переносить зиготу в трубу через цервикальный канал и матку. Но вероятность наступления беременности при этом уменьшалась.
Методы оплодотворения ГИФТ и ЗИФТ сейчас уходят в прошлое, не смотря на свою эффективность. Очень мало клиник репродуктологии предоставляет эту услугу. Связана такая ситуация с тем, что методы предусматривают инвазивную процедуру, которая увеличивает риск осложнений. В отличие от ЭКО, сейчас ведется очень мало научных разработок по совершенствованию ГИФТ и ЗИФТ. Потому со временем их эффективность, по сравнению с классическим ЭКО, может значительно снизиться, что сделает эти методы оплодотворения еще менее популярными.
источник

* парам, где не все в порядке со стороны мужчины (сексуальные расстройства или плохая сперма).
* одиноким женщинам (если нет проблем «по женской части»)
Одиноким женщинам хочется пожелать скорой удачи и понимания и помощи близких с воспитанием ребенка.
На мужских проблемах остановимся подробнее. Те или иные проблемы в репродуктивной сфере встречаются сейчас у мужчин, в том числе молодых, достаточно часто, и, к сожалению, не всегда поддаются лечению. Это тяжелый удар по мужскому самолюбию и просто человеческая беда. Часто при этом нарушается и гармония в паре.
Совсем бессмысленно ничего не делать в этой ситуации, уходить от нее — рано или поздно проблему придется решать, как-то определять свою судьбу, а затягивание обычно приводит к разрастанию проблем.
В этой ситуации важно собрать полноценную информацию, чем вам может помочь современная медицина, где конкретно и насколько успешно. Важно также посетить клиники и врачей лично, чтобы получить ответы на свои вопросы и сомнения.
Хочется отдельно упомянуть, что плохая сперма — это не диагноз, это анализ. Если мужчина не проходил обследование и нет заключения о диагнозах, причинах плохой спермы и возможности лечения — рано делать прогнозы, возможна ли беременность естественным путем или нужно прибегать к искусственным.
При серьезных патологиях спермы, если исправить это не удается, инсеминации спермой мужа не могут помочь решить проблему. В этих случаях медицина может помочь только инсеминациями спермой донора или ЭКО/ИКСИ со спермой мужа.
Роль и значимость мужчины в зачатии, если приходится прибегать к искусственным методам, не только не становится ниже, она становится гораздо выше и ответственней. Даже если используется донорская сперма, это ваш ребенок, благодаря вам зарождается новая жизнь, и будет он таким, каким его вырастите вы.
Искусственная инсеменация (ИИ) — метод вспомогательной репродукции (наряду с ЭКО, ЭКО/ИКСИ), при котором, как и при других методах, некоторый этап зачатия ребенка происходит искусственно.
Инсеменация — это введение спермы в половые пути женщины искусственным путем. Весь дальнейший процесс происходит естественным путем: сперматозоиды бегут из матки в маточные трубы, где встречают созревшую вышедшую из яичников и также попавшую в маточные трубы яйцеклетку, оплодотворяют ее, и дальше оплодотворенная яйцеклетка попадает в матку, где прикрепляется к стенке матки и дает начало беременности.
Инсеменации проводятся вблизи времени овуляции (выхода созревшей яйцеклетки из яичника), примерно в середине менструального цикла.
Ранее применялось введение спермы во влагалище, однако более успешным является применяемое в последнее время введение спермы в матку — так называемые внутриматочные инсеменации (ВМИ).
При внутриматочных инсеменациях сперму предварительно обрабатывают, делая ее похожей на тот состав, который сперма приобретает во влагалище на пути в матку при естественном половом акте, и отбирая «выжимку» из наиболее способных к оплодотворению сперматозоидов. Введение необработанной спермы непосредственно в матку недопустимо.
2. Показания к искусственной инсеминации.
Инсеминации проводятся одиноким женщинам и применяются для достижения беременности у супругов при бесплодном браке, если лечение с целью достижения естественной беременности успехом не увенчалось.
Беременность в результате инсеминации может наступить у женщины, лишь когда нет заболеваний, препятствующих наступлению беременности. При непроходимости/отсутствии маточных труб, эндометриозе высокой степени, отсутствии яичников или матки инсеминации не проводятся.
Как метод вспомогательной репродукции различают
* искусственную инсеминацию спермой мужа (ИИСМ)
* искусственную инсеминацию спермой донора (ИИСД).
2.1 Искусственная инсеминация спермой мужа (ИИСМ)
ИИСМ показаны и могут преодолеть бесплодие лишь в тех случаях, когда искусственное введение спермы обходит то/те препятствие/я, из-за которого/ых беременность не наступала, а именно:
* при сексуальных расстройствах, вагинизме, нерегулярной половой жизни,
* при цервикальном (шеечном) факторе бесплодия, когда сперматозоиды мужа гибнут во влагалище жены,
* при незначительных ухудшениях качества спермы по сравнению с нормальной,
* при бесплодии неясного генеза, когда пара прошла полный перечень обследования, а причина не найдена, однако применение ЭКО видится преждевременным, недостаточно обоснованным или слишком дорого.
Во всех случаях, кроме первого, предполагается, что пара прошла полноценное обследование по бесплодию согласно полному перечню обследования, и имеется заключение о причинах бесплодия.
Все перечисленные выше случаи — довольно редко встречающиеся и составляют лишь небольшой процент случаев бесплодия.
При инсеминации спермой мужа используется свежая (нативная) сперма, сдаваемая в клинике непосредственно перед инсеминацией в тот же день за несколько часов. Для проведения инсеминации требуется обследование мужа , как минимум на все инфекции, передающиеся половым путем.
Ребенок, рожденный в результате такой инсеминации, является генетически родным женщине и ее мужу.
2.2. Искусственная инсеменация спермой донора (ИИСД)
Я считаю , что прежде чем прибегнуть к ЭКО стоит воспользоваться шансом ИИ со спермой донора. (ИИСД). Почему??
Важно понимать, что если беременность от инсеминаций спермой донора не наступит, ничто не помешает применить ЭКО. Если же сначала пойти по пути ЭКО и беременность за несколько попыток не наступит, есть риск, что репродуктивное здоровье и психическое состояние женщины в результате ЭКО ухудшится, и применение инсеминаций спермой донора тогда окажется нецелесообразным, то есть другого пути уже не будет.
У инсеминаций спермой донора есть плюсы относительно ЭКО/ИКСИ:
* нет сильных гормональных стимуляций, которые могут негативно отразится на здоровьи будущего ребенка,
* исключена передача в следующие поколения мужского бесплодия (возможная передача при ЭКО/ИКСИ не изучена медициной),
* нет риска для здоровья матери в отличие от процедуры ЭКО.
ИИСД применяются:
* при плохом качестве спермы мужа (как альтернатива ЭКО, ЭКО/ИКСИ) или отсутствии полового партнера/мужа у женщины.
При этом может быть использована сперма анонимного донора из банка донорской спермы клиники, или же сперма донора, которого вы приводите сами — это может быть ближайший родственник мужа (брат, отец), знакомый или малознакомый вам человек, но который согласен выступить донором.
Рожденный в результате такой инсеминации ребенок будет генетически родным женщине и донору, но реальным отцом ребенка — официально и фактически — становится муж женщины, если он есть. Врачи сохраняют врачебную тайну, и беременность после инсеминаций ведется как обычная беременность. Донор не имеет прав на отцовство и обязательств.
2.2.1. Подробнее о донорах.
Согласно распоряжению Минздрава РФ, во избежание передачи инфекций медицинским учреждениям разрешено использование только криоконсервированной донорской спермы, которая была заморожена и хранилась на карантине как минимум полгода для выявления скрытых инфекций.
Поскольку сперма далеко не каждого мужчины выдерживает заморозку/разморозку без серьезного ухудшения ее качества, в анонимные доноры принимаются лишь мужчины, сперма которых обладает таким свойством (криотолерантна).
Анонимных доноров обследуют на все половые инфекции, обязательным является также отсутствие психических отклонений и врожденных уродств.
Прочие требования к анонимным донорам зависят от клиники: наиболее жесткими требованиями являются генетические анализы на потенциальную наследственность, наличие 2х своих здоровых детей.
Клиники ищут и привлекают анонимных доноров сами. Количество доноров, чья сперма составляет банк донорской спермы, может быть лишь 2-3 человека, а могут быть десятки. О доноре предоставляются общие данные о внешности, национальности, группе крови, наличию своих детей, образовании и роде занятий.
При инсеминации спермой донора, которого вы приводите сами, в качестве исключения, может быть также использована не криоконсервированная на полгода, а свежая сперма, что сократит ваши финансовые расходы, время ожидания, а также повысит вероятность наступления беременности.
Для проведения инсеминации требуется обследование донора, которого вы приводите сами, как минимум на все инфекции, передающиеся половым путем.
3. Где делают искусственные инсеминации. Официальное оформление.
Инсеминации проводятся в клиниках, занимающихся проблемами репродукции, там же, где проводятся ЭКО. Инсеминацию проводит врач-репродуктолог (отдельная специализация в гинекологии) при участии эмбриолога, занимающегося подготовкой спермы.
Для проведения искусственной инсеминации подписывается официальный договор с клиникой — согласие на инсеминацию, с паспортными данными.
Если женщина официально состоит в браке, то как для проведения инсеминации спермой мужа, так и для проведения инсеминации спермой донора официальное согласие на инсеминацию подписывают и жена, и муж.
При проведении инсеминации спермой донора, которого вы приводите сами, подписывается также его официальное согласие. При этом указываются его паспортные данные и паспортные данные супругов или одинокой женщины, для которых/ой он согласен стать донором.
Перед проведением инсеминации женщина должна быть обледована на инфекции, передающиеся половым путем и должно быть сделано УЗИ на исключение возможных гинекологических заболеваний, которые могут быть препятствием для наступления или вынашивания беременности.
Инсеминация проводится вблизи времени овуляции — выхода созревшей яйцеклетки из яичника, примерно в середине менструального цикла. Идеально, если в интервале времени «сутки до овуляции — несколько часов после», поскольку это самое благоприятное время для зачатия. Хотя инсеминация за день-два-три до овуляции также может привести к беременности.
Для того, чтобы определить время овуляции с точностью хотя бы до дня, и убедиться, что яйцеклетка созрела, проводят УЗИ-мониторинг: с начала менструального цикла, в котором предполагается провести ИИ, делают несколько раз УЗИ отслеживая работу яичников и рост одного или нескольких фолликулов (яйцеклеток). Рост фолликула обычно составляет 2мм/день и овуляция происходит, когда фолликул достигает размера 18-22мм.
В дополнение к УЗИ, для точного определения времени овуляции, используют тесты на овуляцию (похожие на тесты на беременность по моче), продающиеся в аптеках.
ИИ могут проводиться с применением гормональной стимуляции работы яичников. Гормональная стимуляция проводится теми же препаратами, что и для ЭКО, однако обычно в существенно меньших дозах.
Стимуляция может дать несколько фолликулов/яйцеклеток и несколько лучшего качества, что увеличивает вероятность наступления беременности. Следует упомянуть, что препараты с действующим веществом «кломифен» (клостил, клостилбегит) относятся к устаревшим препаратам с многими побочными эффектами и меньшей эффективностью.
При пред-овуляционном размере фолликула/ов может быть назначен провокатор овуляции — хорионический гонадотропин (ХГЧ).
Через двое суток после овуляции может быть назначена гормональная поддержка второй фазы цикла препаратами дюфастон, утрожестан, что способствует наступлению и поддержанию беременности.
Кроме созревших фолликулов/яйцеклеток важным фактором для наступления беременности является толщина эндометрия в матке к моменту овуляции. При проведении УЗИ-мониторинга отслеживается также рост эндометрия и в случае, если рост недостаточен (к моменту овуляции он должен быть не менее 9мм), назначаются дополнительные гормональные препараты для наращивания эндометрия (эстрофем, прогинова, дивигель).
Инсеменации могут проводиться и без назначения каких-либо лекарственных препаратов.
В одном менструальном цикле может быть проведена 1 или 2-3 инсеменации. Это зависит от того, созревают ли одна или несколько фолликулов/яйцеклеток и когда происходит овуляция каждой из них (фолликулы могут овулировать с интервалом 1-2 дня) и в зависимости от того, насколько точно удается предугадать время овуляции.
В случае использования криоконсервированной донорской спермы могут быть проведены 2-3 инсеминации с интервалом в сутки.
Когда используется свежая (нативная) сперма, следует исходить из того, что для хорошего качества спермы требуется половое воздержание, в идеале 3-5 дней. Поэтому инсеминацию проводят или 1 раз — в день предполагаемой овуляции, или 2 раза с интервалом в 2-3 суток — например, за 2 дня до овуляции, и за несколько часов до или после овуляции. УЗИ-мониторинг проводится до тех пор, пока не будет установлено, что овуляция произошла (!).
Подготовка спермы для ИИ занимает около 2х часов: около часа уходит на так называемое разжижение, дальше сперма должна быть без задержки обработана (иначе ухудшается ее качество). Обработанной сперма может храниться несколько часов, не теряя своего качества. Если используется криоконсервированная сперма, то требуется еще время на разморозку спермы.
Сама процедура инсеминации (введения спермы) занимает несколько минут, проводится на гинекологическом кресле.
Сперму вводят через специальный катетер непосредственно в матку. Процедура безболезненная, вы можете почувствовать лишь легкое потягивание. После процедуры в течение нескольких часов вы можете чувствовать некоторое напряжение матки (тонус). После введения спермы необходимо оставаться на кресле в том же положении в течение 15 минут, далее можно вставать. Небольшое вытекание жидкости нормально.
В день инсеминации следует ограничить физические нагрузки и вести тот же режим, что и в критические дни (менструацию). Поскольку при инсеминации происходит непосредственное
вмешательство в матку, что повышает риск инфекций, следует соблюдать более тщательную гигиену и осторожность. Режим жизни в последующие дни — без ограничений.
Консультирует, проводит УЗИ-мониторинг, делает все назначения и проводит собственно инсеминацию один и тот же врач — врач-репродуктолог. Занимается хранением и подготовкой спермы для инсеменации эмбриолог.
Гормональная поддержка второй фазы цикла утрожестаном, дюфастоном не дает начаться менструации, даже если беременность не наступила. Поэтому если применяется гормональная поддержка, через 2 недели после овуляции нужно сдать анализ крови на беременность (кровь на ХГ).
В случае отрицательного анализа поддержка отменяется, в случае положительного — поддержку продолжают до консультации с врачом.
Инсеминации рекомендуется проводить несколько циклов
подряд, так как возможны процессы, при которых в определенном цикле создаются существенно лучшие условия для зачатия, чем в предыдщуих.
Стоимость ИИ складывается из нескольких
составляющих:
первичная консультация врача, стоимость УЗИ-мониторинга, сама процедура инсеминации, подготовка спермы для инсеминации, стоимость донорской спермы (если используется сперма из банка донорской спермы клиники), стоимость используемых лекарственных препаратов.
Таким образом, стоимость инсеминации зависит от выбранной клиники, от того, применятся ли препараты для стимуляции яичников и другие препарараты, используется ли банк донорской спермы.
В некоторых клиниках установлена суммарная цена за все, что проводится в течение цикла инсеминаций,
— за УЗИ-мониторинг и инсеминации вне зависимости от того, потребуется ли 1 или 2-3 процедуры. Есть клиники, где оплата идет за каждый вид услуг — отдельно за УЗИ-мониторинг, или даже каждое УЗИ, отдельно
— за каждую процедуру инсеминации.
Поэтому при выяснении стоимости инсеминации в данной клинике следует отдельно поинтересоваться, сколько стоит весь необходимый набор услуг.
Стоимость донорской спермы из банка донорской спермы оплачивается отдельно. Лекарственные препараты покупаются самостоятельно в клинике или аптеке, стоимость современных препаратов для стимуляции сравнима со стоимостью медицинских услуг для проведения инсеминации.
Более высокая по сравнению с другими клиниками цена за «комплект» или непосредственно за процедуру инсеминации не всегда означает, что эта клиника отличается более высоким результатом. Проведение инсеминации в клиниках Москвы и Санкт-Петербурга в среднем обходится в несколько сотен уе за один менструальный цикл.
6. Вероятность успеха инсеминации и возможные причины неудачи.
Беременность в результате инсеминаций наступает реже, чем при естественной половой жизни у здоровых пар, и чем при проведении ЭКО. То есть вероятность наступления беременности в одном цикле при проведении инсеминаций меньше 30%. Поэтому настраиваться следует на проведение не менее 3-4х циклов инсеминаций.
Если беременность не наступает за 3-4 цикла инсеминаций, рекомендуется менять метод лечения или донора.
Ограничение это связано отчасти с тем, что проводить стимуляцию яичников больше 3-4 циклов нежелательно, отчасти и потому, что существует более эффективный метод — ЭКО (однако более дорогостоящий и менее безвредный для здоровья). Однако проводить более 3-4 циклов инсеминаций без применения стимуляции яичников, имитируя естественную половую жизнь, может быть вполне разумным.
6.1. Возможные причины неудачи:
a) инсеминация проводится не по показаниям, есть препятствия для наступления беременности,
б) инсеминация проведена недостаточно квалифицированно или халатно
в) невезение.
Более подробно о каждой из причин:
a) Показания.
Если женщина не проходила обследование на фертильность, нельзя исключить наличия у нее заболеваний, препятствующих наступлению беременности. Важно понимать также, что созревший и совулировавший фолликул еще не означает, что созрела полноценная, хорошего качества яйцеклетка. Если у женщины имеются гормональные нарушения, нарушения работы яичников или ее возраст старше 35 — возможной причиной неудачи может быть плохое качество яйцеклеток.
Следует отдельно отметить ИИСМ при снижениях показателей спермы. Для принятия решения о том, целесообразно ли проведение инсеминации, необходимо 2-3 спермограммы, так как показатели спермы могут сильно варьироваться. При подготовке спермы к инсеминации эмбриолог дает независимое заключение о качестве спермы и прогноз, насколько беременность возможна — важно узнать это заключение для принятия решения о дальнейшем лечении, если беременность не наступит.
б) Профессионализм врачей.
Выше описана вся схема действий за цикл инсеменаций. Таким образом, причиной неудачи может быть:
* задержка с подготовкой спермы,
* низкое качество биологических сред, используемых при обработке спермы в данной клинике,
* недостаточно точно установленное время овуляции и проведение инсеминаций не в оптимальное время,отсутствие проверки, что овуляция произошла, назначение провокатора овуляции при недоросшем или переросшем размере фолликула/ов,
* тонкий (недорощенный) эндометрий в матке.
Если вы чувствуете халатность, противоречия в действиях врача, следует задуматься о смене клиники или врача.
в) Невезение.
Если вы не находите причины неудач в причинах а) и б) и провели лишь 1-2 цикла инсеминаций, скорее всего, вам просто еще не повезло.
Можно применить стимуляцию яичников, если она отсутствовала, сменить препараты стимуляции, провести 2-3 инсеминации в цикле, если проводилась только 1, увеличить время полового воздержания мужчины до сдачи спермы (до 5 дней).Отсутствие беременности в течение даже нескольких циклов инсеминаций не означает, что женщина не может забеременеть при естественной половой жизни со здоровым мужчиной.
На основе собранной информации и опыта тех, кто прошел через инсеминации, консультаций со многими врачами-репродуктологами, попытайтесь понять, стоит ли в вашем случае прибегать к ИИ и как все это осуществить. Возможно, что ИИ ваш шанс!
Присылайте Ваши удачные истории! Они вселят реальную надежду для тех, кто раздумывает и сомневается или боится неудач!
источник
Проблема бесплодия стоит сегодня достаточно остро, причем страдают этим не только женщины, но и мужчины. Есть многочисленные методики лечения от бесплодия, но одним из наиболее популярных считается ЭКО, хотя эффективность его равна примерно 30-35%. ЭКО при мужском факторе бесплодия отличается некоторыми особенностями. Сегодня специалисты могут предложить несколько методик специально для мужчин, которые помогают выработке и получению активных сперматозоидов.
ЭКО, или экстракорпоральное оплодотворение, сегодня является основным методом лечения бесплодия. Часто это единственный метод, который позволяет зачать ребенка. Он считает одним из самых эффективных на данный момент даже в том случае, если бесплодие наблюдается не у женщины, а у мужчины. Некоторые специалисты утверждают, что мужское бесплодие можно лечить только при помощи ЭКО.
Впервые такой метод зачатия был применен в 1978 году в Англии. Даже 200 лет назад такие попытки предпринимались, хотя и не были удачными. Процедура ЭКО заключается в следующем: яйцеклетка и сперматозоиды соединяются в пробирке после того, как они были извлечены. После этого оплодотворенная яйцеклетка помещается в матку женщины.
Довольно часто экстракорпоральное оплодотворение дает неожиданный результат, возможно зачатие двойни и даже тройни.

Когда назначается ЭКО? Эта процедура очень эффективна, если наблюдается мужское бесплодие. Женщинам она назначается, если есть воспалительные заболевания, плохая проходимость маточных труб. Для мужчин это плохое качество спермы, малое количество активных сперматозоидов, ранее выполненные операции на половых органах, перенесенные воспалительные заболевания. Но в некоторых случаях ЭКО можно не проводить, а просто ввести сперму в полость матки при контролируемых условиях. Хотя получить сперматозоиды довольно сложно, выполнить ЭКО намного проще и быстрее, да и шансов на успех тут больше.
Сам метод ЭКО используется не так часто, как это было бы возможно. Проблема в том, что метод дорогой, доступен он далеко не всем, кто в нем нуждается. Государство не обеспечивает субсидирование центров ЭКО, найти их можно даже не во всех крупных городах.
В случае обращения пары в центр необходимо пройти предварительное обследование, которое покажет, в чем причина бесплодия. Для мужчины обязательной является спермограмма, проводятся генетические исследования. На это, как правило, уходит 2 недели, после чего врач принимает решение о том, какой именно метод можно использовать для зачатия.

- Стимуляцию овуляции с использованием гормонов, последующий мониторинг фолликулов.
- Пункцию фолликулов, позволяющую получить яйцеклетки.
- Осуществление оплодотворения при помощи полученных ранее сперматозоидов.
- Культивацию эмбрионов.
- Перенос всех выбранных эмбрионов в полость матки.
- Женщине назначается гормональная поддержка.
Для получения сперматозоидов, улучшения их качества дополнительно используются 2 различные методики, которые назначает врач:
- Выполнение экстракции из яичка сперматозоидов — метод TESE.
- Назначение микрохирургии с целью аспирации сперматозоидов — метод MESA.
Подобный метод предполагает проведение микрохирургической операции, чтобы получить сперматозоиды из придатков яичек. Производится забор специальной жидкости, из которой и выделяют спермии, предназначенные для оплодотворения яйцеклетки женщины.

Такая процедура проводится 2 методами:
- Производится вскрытие придатка микроножом, после чего тупоконечной пипеткой выполняется забор жидкости.
- Не проводится рассечение, выполняется только пункция придатков и семенных канатиков при помощи микропункционной пипетки, наконечник которой имеет диаметр всего в 0,25-0,35 мм.
Выбор метода определяет врач только после проведения обследования. Сами процедуры абсолютно безопасны, выполняются они в кратчайшее время.

Сегодня имеется усовершенствованная техника извлечения сперматозоидов — это Micro-TESE. Проводится удаление намного меньшей части, только 3-5 мг ткани. Но технология получения сперматозоидов более совершенная, а это означает, что количество сперматозоидов будет большим. Во время процедуры выполняется идентификация всей кровеносной сети, а это сводит риск повреждений яичек к минимуму.
В некоторых случаях причинами бесплодия у мужчин является заболевание варикоцеле. Это расширение вен в яичках, возникает оно из-за застоя крови. Если у мужчины при обследовании обнаружено это заболевание, а вместе с ним параметры спермы патологические, зачатия в течение длительного времени не происходит, то врач назначает метод варикоцелэктомии. Он основывается на том, что наблюдающееся заболевание вызывает снижение функции яичек, а коррекция поможет не только вернуть нормальное кровообращение, но и обеспечить хороший сперматогенез.

При плохих показателях спермы обычно еще назначается улучшение ее качеств. При этом бесплодие у мужчин получается вылечить примерно в 5-15% всех случаев. Если ЭКО сочетается с ИКСИ, то результативность намного увеличивается, она составляет 20-40%.
Выбор метода при мужском бесплодии зависит от того, какие именно заболевания наблюдаются. Врач проводит предварительное обследование мужчины, после чего выносит заключение о возможности зачатия, вариантах лечения. Обычно ЭКО предлагается после того, как все основные причины бесплодия устранены, но желаемой беременности у женщины не наступает. Конечно, обследование проводится у обоих партнеров, но когда женщина здорова, а мужчина прошел необходимый курс лечения, то обычно ЭКО, или экстракорпоральное оплодотворение, приносит положительный результат.
ЭКО представляет собой процедуру искусственного оплодотворения, когда обычным, естественным путем зачать малыша не получается. Используются различные методики, все зависит от того, какое именно бесплодие надо лечить. Например, процедуры для мужчин отличаются от женских. Не всегда ЭКО имеет успех, в таком случае врач может порекомендовать донорство или суррогатное материнство.
источник
Искусственная инсеминация — это специализированная медицинская процедура, в ходе которой мужская сперма искусственно доставляется в женскую матку. Применяется, когда молодая и любящая пара не может завести ребенка. Это может быть связано со здоровьем партнеров или физиологическими особенностями их организмов.
Не стоит идти на поводу у предрассудков, не стоит стеснять о бращаться за помощью к профессионалам. Инсеминация – это такая же медицинская помощь, как и другие процедуры. Никто же не будет стесняться идти к травматологу, когда сломана рука или нога.
Дело в том, что искусственное оплодотворение человека пока что не укладывается в нашем понимании, особенно в нашей стране. На самом деле, если обратиться к общей врачебной статистике, инсеминация на текущий момент времени помогла огромному количеству семей завести ребенок.
К сожалению, зачастую даже у молодых мужчин в настоящее время возникают проблемы с репродуктивной функцией. В некоторых случаях даже современная медицина не может вылечить мужское бесплодие. В этом случае может помочь искусственная инсеминация.
Процесс инсеминации, как в принципе и естественное зачатие, лучше всего проводить около времени выхода созревшей яйцеклетки. Это примерно середина менструального цикла.
Ранее искусственное оплодотворение происходило путем введения мужской спермы только во влагалище женщины. Однако практика показала, что более эффективный результат дает «доставка» сперматозоидов непосредственно в матку. Этот процесс назвали внутриматочной инсеминацией.
При проведении внутриматочной инсеминации мужская сперма заранее обрабатывается, для того чтобы максимально приблизить условия зачатия к естественным. В ходе обработке сперма обретает состав, очень похожий на тот, который она приобретает при прохождении через влагалище.
Стоит отметить, что невозможность забеременеть из-за плохой спермы – это всего лишь анализ. Мужчине стоит пройти полноценно обследование, на основании которого можно с уверенностью сказать, как нужно действовать дальше.
Если же мужчина после определенного лечения может стать отцом, но, по какой-то причине забеременеть естественным путем все равно не удается, тогда и назначают искусственную инсеминацию.
Если мужчина полностью бесплоден, то в этом случае поможет искусственная инсеминация донорской спермой.
Как уже было сказано, основным и единственным показанием для искусственного оплодотворения яйцеклетки является невозможность забеременеть естественным путем.
Если у женщины нет заболеваний, которые осложняют наступление беременности, тогда врачи назначают инсеминацию. Но, стоит отметить, что при непроходимости или отсутствии маточных труб, отсутствия матки или других органов, необходимых для беременности и родов, квалифицированные специалисты назначать искусственное оплодотворение не будут.
При искусственной инсеминации спермой мужа или партнера требуются только предварительные анализа партнеров, чтобы увеличить шанс успешного оплодотворения. Сперма мужчины вводится в матку в тот же день, когда мужчина сдает семя.
Однако случаи, когда мужчина может иметь потомство, но беременность не получается естественным путем, достаточно редки. В основном, искусственная инсеминация используется для оплодотворения спермой донора.
Ходят споры о том, что лучше применять: ЭКО или искусственную инсеминацию.
Специалисты нашей клиники рекомендуют для начала использовать искусственную инсеминацию. Существует несколько причин для такого мнения.
- Во-первых, в случае неудачи искусственной инсеминации, ничто не помешает женщине использовать ЭКО.
- Во-вторых, если женщина изначально применяла ЭКО, но беременность не наступила, здоровье будущей мамы в репродуктивном и психологическом аспекте будет сильно подорвано. Любой квалифицированный специалист подтвердит, что в этом случае дальнейшие попытки беременности будет бесполезны, пока состояние женщины не восстановится.
- В-третьих, при искусственной инсеминации спермой донора в отличие от ЭКО не требуется применять гормоны, что очень положительно скажется на здоровье будущего малыша.
- В-четвертых, нет никакого риска для здоровья женщины.
Донором спермы для искусственной инсеминации может выступить анонимный донор из банка спермы клиники. Однако также на роль донора можно пригласить друга семьи, ближайшего родственника партнера. Например, брата или отца мужа.
Стоит отметить, что после рождения ребенка, зачатого методом искусственной инсеминации спермой донора, донор не имеет никаких прав на отцовство. Конечно, фактически донор будет биологическим отцом ребенка, но официально и юридически отцом будет выступать муж жены.
Первым шагом для проведения процедуры инсеминации для молодой женщины становится подписание договора с клиникой. Если женщина состоит в браке, то больнице потребуется официальное согласие мужа на использование спермы донора.
Затем женщина обследуется на наличие инфекций, которые передаются сугубо половым путем. Проводится УЗИ для того, чтобы определить возможные заболевания в области гинекологии. Все это проводится, чтобы предупредить возможные проблемы в оплодотворении и дальнейшем вынашивании плода.
Середина менструального цикла идеальный момент для проведения процедуры инсеминации. Чтобы вычислить этот интервал, проводится УЗИ-мониторинг. Это позволяет отслеживать работу яичников, а также рост яйцеклеток. Когда яйцеклетка достигает размера от 18 до 22 мм, наступает наиблагоприятнейший момент для зачатия.
При трудностях с беременностью клиника может предложить гормональное стимулирование. Подобная процедура проводится и при ЭКО.
Когда пройдет двое суток с момента овуляции, можно назначить гормональную поддержку, чтобы поддержать беременность.
Если используется донорская консервированная сперма, то процедуру искусственной инсеминации повторяют несколько раз с интервалом в сутки.
Сама процесс инсеминации проходит в течение нескольких минут, проведенных на гинекологическом курсе. Процедура проходит безболезненно, однако после этого женщина может некоторое время испытывать тонус матки. Сперма вводится в шеечный канал при помощи катетера. Большая часть семени донора попадает на задний свод влагалища. После этого женщине необходимо оставаться на кресле в течение пятнадцати минут, чтобы устье шейки матки оставалось погруженным в сперму.
Теперь, начиная с этого дня включительно женщине необходимо ограничить физические нагрузки и следить за своим состоянием так, как это делает любая беременная женщина.
Стоит знать, что шансы забеременеть при помощи инсеминации ниже, чем при естественном оплодотворении и при ЭКО. Поэтому не нужно отчаиваться, если с первого раза ничего не получилось. В среднем беременность наступает после трех-четырех циклов искусственного оплодотворения.
Если же беременность все-таки не наступила, рекомендуется сделать перерыв, чтобы женский организм отдохнул и восстановился.
Возможно, что искусственная инсеминация проводилась не по показаниям, и есть какие-либо препятствия для возникновения беременности. .Как уже упоминалось, необходимо провести анализы, чтобы отследить гормональный фон женщины, а также не упустить инфекционные заболевания. К тому же, необходимо точно определять день овуляции.
Следует помнить, что проблема так же может быть и с донором спермы. Возможно, стоит сменить его.
В любом случае, не стоит отчаиваться. Искусственная инсеминация помогла не одной семье обрести свое маленькое счастье. В клинике «Диамед» работают квалифицированные специалисты, которые помогут решить проблему бесплодия. К нам часто обращаются с подобными проблемами. Семейные пары и одинокие мужчины и женщины приходят с вопросом: почему у меня нет детей? И мы помогаем. Если есть хоть малейшая надежда на излечение, эта надежда станет сначала шансом, а после — исполнением той самой заветной мечты — стать родителями. В наших клиниках в приемном отделении проходит фотовыставка. Приходите посмотреть на счастливые улыбки малышей и их родителей и вы поверите, что бесплодие излечимо!
Чтобы проконсультироваться со специалистами, нужно позвонить в клинику по телефонам, указанным на сайте.
Рак мочевого пузыря поражает ткани мочевого пузыря. В большинстве случае диагноз встречается у пациентов старше 55 лет. Развитию заболевания способствует курение и употребление жирной пищи. Сеть медицинских центров «Диамед» предлагает пройти диагностику и лечение рака мочевого пузыря. Читать дальше.
Пиелит – это урологическое заболевание, характеризующееся воспалением слизистых оболочек почек — почечных лоханок и чашечек. Данное заболевание может возникнуть в любом возрасте. Часто заболевание возникает у беременных и мужчин после операции на предстательной железе. Читать дальше.
источник
Искусственное оплодотворение – виды и описание методов (ЭКО, ИКСИ, искусственная инсеминация), показания (бесплодие, заболевания), противопоказания и осложнения, требования к донору спермы. Отзывы и цена процедур в клиниках
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Искусственное оплодотворение (Insemination Artificial) представляет собой совокупность нескольких методов, суть которых сводится к введению в половые пути женщины мужского семени или 3-5-дневного эмбриона в ходе медицинских манипуляций. Искусственное оплодотворение производится с целью наступления беременности у женщин, которые не могут зачать естественными способами по различным причинам.
В принципе, методы искусственного оплодотворения сводятся к различным способам и вариантам оплодотворения яйцеклетки вне организма женщины (в пробирке в лабораторных условиях) с последующей подсадкой готового эмбриона в матку с целью его приживления и, соответственно, дальнейшего развития беременности.
В ходе искусственного оплодотворения сначала производят изъятие половых клеток у мужчин (сперматозоидов) и женщин (яйцеклеток) с последующим их искусственным соединением в лабораторных условиях. После соединения яйцеклеток и сперматозоидов в одной пробирке отбирают оплодотворенные зиготы, то есть эмбрионы будущего человека. Затем в матку женщине подсаживают такой эмбрион и надеются на то, что он сможет закрепиться на стенке матки, вследствие чего наступит желанная беременность.

Соответственно, можно обобщенно сказать, что искусственное оплодотворение – это медицинский способ обеспечения наступления беременности у женщин, которые по различным причинам не могут зачать обычным путем. При применении этого способа слияние яйцеклетки и сперматозоида (оплодотворение) происходит не естественно, а искусственно, в ходе специально разработанного и целенаправленного проводимого медицинского вмешательства.
В настоящее время под термином «искусственное оплодотворение» на обиходном разговорном уровне подразумевается, как правило, процедура экстракорпорального оплодотворения (ЭКО). Однако это не совсем верно, поскольку специалисты в области медицины и биологии под искусственным оплодотворением подразумевают три методики (ЭКО, ИКСИ и инсеминацию), которые объединены общим принципом – слияние яйцеклетки и сперматозоида происходит не естественным путем, а при помощи специальных медицинских технологий, которые и обеспечивают успешное оплодотворение с образованием плодного яйца и, соответственно, наступлением беременности. В дальнейшем тексте статьи под термином «искусственное оплодотворение» мы будет подразумевать три различные методики оплодотворения, производимые при помощи медицинских технологий. То есть в термин будет вкладываться его медицинское значение.
Все три метода искусственного оплодотворения объединены одним общим принципом, а именно – оплодотворение яйцеклетки сперматозоидом происходит не полностью естественным путем, а при помощи медицинских манипуляций. Степень вмешательства в процесс оплодотворения при производстве искусственного оплодотворения различными методиками варьируется от минимальной до очень значительной. Однако все методики искусственного оплодотворения применяются для того, чтобы обеспечить наступление беременности у женщины, которая по различным причинам не может зачать обычным, естественным путем.
Искусственное оплодотворение для обеспечения зачатия применяется только в тех случаях, когда женщина потенциально способна выносить ребенка в течение всей беременности, но не в состоянии забеременеть обычным способом. Причины бесплодия, при которых показано искусственное оплодотворение, различны и включают в себя как женский, так и мужской фактор. Так, врачи рекомендуют прибегать к искусственному оплодотворению, если у женщины отсутствуют или непроходимы обе маточные трубы, имеется эндометриоз, редкие овуляции, бесплодие невыясненного генеза или же другие способы лечения не привели к наступлению беременности в течение 1,5 – 2 лет. Кроме того, искусственное оплодотворение рекомендуется также в тех случаях, если у мужчины низкое качество спермы, импотенция или иные заболевания, на фоне которых он не способен эякулировать во влагалище женщины.
Для проведения процедуры искусственного оплодотворения можно использовать собственные или донорские половые клетки (сперматозоиды или яйцеклетки). Если сперматозоиды и яйцеклетки партнеров жизнеспособны и могут использоваться для зачатия, то для методик искусственного оплодотворения применяют именно их, предварительно выделяя из половых органов женщины (яичников) и мужчины (яичек). Если же сперматозоиды или яйцеклетки не могут использоваться для зачатия (например, полностью отсутствуют или имеют хромосомные аномалии, и т.д.), то для искусственного оплодотворения берут донорские половые клетки, полученные от здоровых мужчин и женщин. В каждой стране имеется банк донорских клеток, куда могут обратиться желающие получить биологический материал для производства искусственного оплодотворения.
Процедура искусственного оплодотворения является добровольной, и воспользоваться данной медицинской услугой могут все женщины и семейные пары (состоящие как в официальном, так и в гражданском браке), достигшие 18 лет. Если к данной процедуре желает прибегнуть женщина, состоящая в официальном браке, то для производства оплодотворения понадобится согласие супруга. Если же женщина состоит в гражданском браке или одинока, то для искусственного оплодотворения необходимо только ее согласие.
Женщины старше 38 лет могут сразу потребовать проведения искусственного оплодотворения с целью наступления беременности без предварительного лечения или попыток зачать естественным путем. А женщинам моложе 38 лет разрешение на искусственное оплодотворение дается только после документированного подтверждения бесплодия и отсутствия эффекта от производившегося в течение 1,5 – 2 лет лечения. То есть если женщина моложе 38 лет, то к искусственному оплодотворению прибегают только тогда, когда в течение 2 лет при условии применения различных методов лечения бесплодия беременность так и не наступила.
Перед проведением искусственного оплодотворения женщина и мужчина проходят обследование, по результатам которого устанавливается их фертильность и способность представительницы прекрасного пола выносить плод в течение 9 месяцев беременности. Если все в порядке, то процедуры проводят в ближайшее время. Если же были выявлены какие-либо заболевания, которые способны препятствовать нормальному развитию плода и вынашиванию беременности, то их сначала пролечивают, добиваясь стабильного состояния женщины, и только после этого производят искусственное оплодотворение.
Все три методики искусственного оплодотворения непродолжительны по времени и хорошо переносятся, что позволяет применять их по несколько раз без перерывов для обеспечения наступления беременности.
В настоящее время в специализированных медицинских учреждениях для искусственного оплодотворения используется три следующие методики:
- Экстракорпоральное оплодотворение (ЭКО);
- Интрацитоплазматическая инъекция сперматозоидов (ИКСИ или ИЦИС);
- Искусственная инсеминация.
Все три указанные методики применяются в настоящее время весьма широко при различных вариантах бесплодия как пары, так и одиноких женщин или мужчин. Выбор методики для производства искусственного оплодотворения производит врач-репродуктолог в каждом случае индивидуально, в зависимости от состояния половых органов и причины бесплодия.
Например, если у женщины все половые органы функционируют нормально, но слизь в шейке матки слишком агрессивная, вследствие чего сперматозоиды не могут ее разжижить и попасть в матку, то искусственное оплодотворение производится методом инсеминации. В этом случае сперма вводится непосредственно в матку в день овуляции у женщины, что и приводит к наступлению беременности в большинстве случаев. Кроме того, инсеминация показана при низком качестве спермы, в которой мало подвижных сперматозоидов. В этом случае данная методика позволяет доставить сперматозоиды ближе к яйцеклетке, что увеличивает вероятность наступления беременности.
Если же беременность не наступает на фоне каких-либо заболеваний как половой сферы (например, непроходимость маточных труб, отсутствие семяизвержения у мужчины и т.д.), так и соматических органов (например, гипотиреоз и др.) у мужчины или женщины, то для искусственного оплодотворения применяют метод ЭКО.
Если имеются показания для ЭКО, но дополнительно у мужчины в сперме очень мало качественных и подвижных сперматозоидов, то производится ИКСИ.
Рассмотрим подробнее каждую методику искусственного оплодотворения по-отдельности, поскольку, во-первых, степень вмешательства в естественный процесс при применении различных методик варьирует, а во-вторых, чтобы получить целостное представление о типе медицинского вмешательства.

Сущность данного метода заключается в следующем: из яичников женщины после предварительной специальной стимуляции забирают яйцеклетки и помещают на питательную среду, которая позволяет поддерживать их в нормальном жизнеспособном состоянии. Затем готовят организм женщины к наступлению беременности, имитируя естественные изменения гормонального фона. Когда организм женщины будет готов к наступлению беременности, получают сперматозоиды мужчины. Для этого мужчина либо мастурбирует с эякуляцией спермы в специальный стаканчик, либо сперматозоиды получают в ходе пункции яичек специальной иглой (если излитие спермы невозможно по каким-либо причинам). Далее из спермы выделяют жизнеспособные сперматозоиды и в пробирке под контролем микроскопа помещают их на питательную среду к яйцеклеткам, полученным ранее из яичников женщины. В течение 12 часов ждут, после чего под микроскопом выделяют оплодотворившиеся яйцеклетки (зиготы). Данные зиготы вводят в матку женщины, надеясь на то, что они смогут прикрепиться к ее стенке и сформировать плодное яйцо. В этом случае и наступит желанная беременность.
Через 2 недели после переноса эмбрионов в матку проводят определение уровня хорионического гонадотропина (ХГЧ) в крови с целью определения, наступила ли беременность. Если уровень ХГЧ увеличился, то беременность наступила. В этом случае женщина встает на учет по беременности и начинает посещать врача-гинеколога. Если же уровень ХГЧ остался в пределах нормальных значений, то беременность не наступила, и нужно повторить цикл ЭКО.
К сожалению, даже при внесении уже готового эмбриона в матку беременность может не наступить, поскольку плодное яйцо не прикрепится к стенкам и погибнет. Поэтому для наступления беременности может понадобиться несколько циклов ЭКО (рекомендуется не больше 10). Вероятность прикрепления эмбриона к стенке матки и, соответственно, успеха цикла ЭКО во многом зависит от возраста женщины. Так, для одного цикла ЭКО вероятность наступления беременности у женщин младше 35 лет составляет 30-35%, у женщин 35 – 37 лет – 25%, у женщин 38 – 40 лет – 15-20% и у женщин старше 40 лет – 6-10%. Вероятность наступления беременности при каждом последующем цикле ЭКО не уменьшается, а остается прежней, соответственно, с каждой следующей попыткой суммарная вероятность забеременеть только увеличивается.
Данный метод является вторым по частоте применения после ЭКО и, по сути, представляет собой модификацию ЭКО. Аббревиатура названия метода ИКСИ не расшифровывается никак, поскольку представляет собой кальку с англоязычной аббревиатуры – ICSI, в которой звучание букв английского языка записано русскими буквами, передающими эти звуки. А англоязычная аббревиатура расшифровывается как IntraCytoplasmic Sperm Injection, что переводится на русский язык «интрацитоплазматическая инъекция сперматозоидов». Поэтому в научной литературе метод ИКСИ также называют ИЦИС, что более правильно, т.к. вторая аббревиатура (ИЦИС) образована от первых букв русских слов, составляющих название манипуляции. Однако, наряду с названием ИЦИС, гораздо чаще используется не совсем корректная аббревиатура ИКСИ.
Отличием ИКСИ от ЭКО является то, что сперматозоид прицельно вводится в цитоплазму яйцеклетки тонкой иглой, а не просто помещается с ней в одну пробирку. То есть при обычном ЭКО яйцеклетки и сперматозоиды просто оставляют на питательной среде, давая возможность мужским половым гаметам приблизиться к женским и оплодотворить их. А при ИКСИ не ждут спонтанного оплодотворения, а производят его путем введения сперматозоида в цитоплазму яйцеклетки специальной иглой. ИКСИ применяют, когда сперматозоидов очень мало, или они неподвижны и не способны самостоятельно оплодотворить яйцеклетку. В остальном процедура ИКСИ полностью идентична ЭКО.
Третьим методом искусственного оплодотворения является инсеминация, в ходе которой сперма мужчины вводится непосредственно в матку женщины в период овуляции при помощи специального тонкого катетера. К инсеминации прибегают, когда сперматозоиды по каким-либо причинам не могут попасть в матку женщины (например, при неспособности мужчины эякулировать во влагалище, при плохой подвижности сперматозоидов или при чрезмерно вязкой шеечной слизи).

Итак, процедура ЭКО и ИКСИ состоит из следующих последовательных этапов, составляющих один цикл искусственного оплодотворения:
1. Стимуляция фолликулогенеза (яичников) с целью получения нескольких зрелых яйцеклеток из яичников женщины.
2. Забор созревших яйцеклеток из яичников.
3. Забор спермы у мужчины.
4. Оплодотворение яйцеклеток сперматозоидами и получение эмбрионов в лаборатории (при ЭКО сперматозоиды и яйцеклетки просто помещают в одну пробирку, после чего наиболее сильные мужские гаметы оплодотворяют женскую. А при ИКСИ сперматозоиды вводят при помощи специальной иглы в цитоплазму яйцеклетки).
5. Выращивание эмбрионов в лаборатории в течение 3 – 5 дней.
6. Перенос эмбрионов в матку женщины.
7. Контроль наступления беременности через 2 недели после переноса эмбрионов в матку.
Весь цикл ЭКО или ИКСИ продолжается 5 – 6 недель, причем наиболее длительными являются этапы стимулирования фолликулогенеза и двухнедельного ожидания для контроля беременности после переноса эмбрионов в матку. Рассмотрим каждый этап ЭКО и ИКСИ подробнее.
Первым этапом ЭКО и ИКСИ является стимуляция фолликулогенеза, для чего женщина принимает гормональные препараты, воздействующие на яичники и вызывающие рост и развитие сразу нескольких десятков фолликулов, в которых образуются яйцеклетки. Целью стимуляции фолликулогенеза является формирование в яичниках сразу нескольких яйцеклеток, готовых к оплодотворению, которые можно будет отобрать для дальнейших манипуляций.
Для этого этапа врач выбирает так называемый протокол – схему приема гормональных препаратов. Имеются разные протоколы для ЭКО и ИКСИ, отличающиеся друг от друга дозировками, комбинациями и длительностью приема гормональных препаратов. В каждом случае протокол выбирается индивидуально, в зависимости от общего состояния организма и причины бесплодия. Если один протокол оказался неудачным, то есть после его завершения беременность не состоялась, то для второго цикла ЭКО или ИКСИ врач может назначить другой протокол.
Перед началом стимуляции фолликулогенеза врач может рекомендовать прием оральных контрацептивов в течение 1 – 2 недель с целью подавления выработки собственных половых гормонов яичниками женщины. Подавлять выработку собственных гормонов необходимо, чтобы не произошло естественной овуляции, при которой созревает только одна яйцеклетка. А для ЭКО и ИКСИ нужно получить несколько яйцеклеток, а не одну, для чего и проводится стимуляция фолликулогенеза.
Далее начинается собственно этап стимуляции фолликулогенеза, который всегда приурочивают к 1 – 2 дню менструального цикла. То есть начинать прием гормональных препаратов для стимуляции яичников нужно с 1 – 2 дня очередной менструации.
Стимуляция яичников проводится по различным протоколам, но всегда предполагает применение препаратов группы фолликулостимулирующего гормона, хорионического гонадотропина и агонистов или антагонистов агонистов гонадотропин-рилизинг гормона. Порядок, длительность и дозировки применения препаратов всех указанных групп определяются лечащим врачом-репродуктологом. Имеется две основные разновидности протоколов стимуляции овуляции – короткие и длинные.
В длинных протоколах стимуляция овуляции начинается со 2 дня очередной менструации. При этом женщина сначала делает подкожные инъекции препаратов фолликулостимулирующего гормона (Пурегон, Гонал и т.д.) и агонистов или антагонистов гонадотропин-рилизинг гормона (Гозерелин, Трипторелин, Бусерелин, Диферелин и т.д.). Оба препарата вводятся ежедневно в виде подкожных инъекций, и один раз в 2 – 3 дня производится анализ крови для определения концентрации эстрогенов в крови (Е2), а также УЗИ яичников с измерением размеров фолликулов. Когда концентрация эстрогенов Е2 достигнет 50 мг/л, а фолликулы вырастут до 16 – 20 мм (в среднем это происходит за 12 – 15 дней), прекращают инъекции фолликулостимулирующего гормона, продолжают введение агонистов или антагонистов гонадотропин-рилизинг гормона и присоединяют инъекции хорионического гонадотропина (ХГЧ). Далее по УЗИ контролируют ответ яичников и определяют длительность инъекций хорионического гонадотропина. Введение агонистов или антагонистов гонадотропин-рилизинг гормона прекращают за один день до прекращения инъекций хорионического гонадотропина. Затем через 36 часов после последней инъекции ХГЧ при помощи специальной иглы под наркозом забирают созревшие яйцеклетки из яичников женщины.
В коротких протоколах стимуляция яичников также начинается со 2 дня менструации. При этом женщина одновременно ежедневно вводит сразу три препарата – фолликулостимулирующего гормона, агониста или антагониста гонадотропин-рилизинг гормона и хорионического гонадотропина. Каждые 2 – 3 дня производят УЗИ с измерением размеров фолликулов, и когда появится не менее трех фолликулов 18 – 20 мм в диаметре, то прекращают введение препаратов фолликулостимулирующего гормона и агонистов или антагонистов гонадотропин-рилизинг гормона, но еще в течение 1 – 2 дней вводят хорионический гонадотропин. Через 35 – 36 часов после последней инъекции хорионического гонадотропина забирают яйцеклетки из яичников.
Процедура забора яйцеклеток производится под наркозом, поэтому совершенно безболезненна для женщины. Яйцеклетки забирают при помощи иглы, которую вводят в яичники через переднюю брюшную стенку или через влагалище под контролем УЗИ. Сам забор клеток длится 15 – 30 минут, но после завершения манипуляции женщину оставляют в медицинском учреждении под наблюдением в течение нескольких часов, после чего отпускают домой, рекомендуя на протяжении суток воздерживаться от работы и управления автомобилем.
Далее получают сперму для оплодотворения. Если мужчина способен эякулировать, то сперма получается методом обычной мастурбации непосредственно в медицинском учреждении. Если же мужчина не способен к семяизвержению, то сперму получают путем пункции яичек, производимой под наркозом аналогично манипуляции забора яйцеклеток из яичников женщины. При отсутствии мужчины-партнера извлекается из хранилища донорская сперма, выбранная женщиной.
Сперму доставляют в лабораторию, где ее подготавливают, выделяя сперматозоиды. После чего по методике ЭКО на специальной питательной среде смешивают яйцеклетки и сперматозоиды, и оставляют на 12 часов для оплодотворения. Обычно оплодотворяются 50% яйцеклеток, которые уже являются эмбрионами. Именно их отбирают и выращивают в специальных условиях в течение 3 – 5 дней.
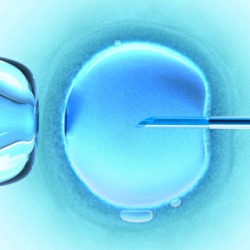
Готовые 3 – 5-дневные эмбрионы переносят в матку женщины при помощи специального катетера. В зависимости от возраста и состояния организма женщины, в матку переносят 1 – 4 эмбриона. Чем моложе женщина – тем меньшее количество эмбрионов подсаживают в матку, поскольку вероятность их приживления гораздо выше, чем у более старших представительниц прекрасного пола. Поэтому чем старше женщина – тем большее количество эмбрионов подсаживают в матку, чтобы хотя бы один смог прикрепиться к стенке и начать развиваться. В настоящее время рекомендуется женщинам младше 35 лет переносить в матку 2 эмбриона, женщинам 35 – 40 лет – 3 эмбриона, а дамам старше 40 лет – 4 – 5 эмбрионов.
После переноса эмбрионов в матку необходимо следить за своим состоянием и немедленно обращаться к врачу, если появились следующие симптомы:
- Озноб и повышенная температура тела;
- Дурно пахнущие влагалищные выделения;
- Боли и спазмы в животе;
- Кровотечение из половых путей;
- Кашель, одышка и боли в груди;
- Сильная тошнота или рвота;
- Боли любой локализации.
После переноса эмбрионов в матку врач назначает прием препаратов прогестерона (Утрожестан, Дюфастон и др.) и ожидает две недели, которые необходимы для прикрепления эмбриона к стенкам матки. Если хотя бы один эмбрион прикрепится к стенке матки, то у женщины наступит беременность, определить которую можно будет через две недели после подсадки зародыша. Если же ни один из подсаженных эмбрионов не прикрепится к стенке матки, то беременность не состоится, и цикл ЭКО-ИКСИ считается неудачным.
Состоялась ли беременность, определяют по концентрации хорионического гонадотропина (ХГЧ) в крови. Если уровень ХГЧ соответствует беременности, то производится УЗИ. И если на УЗИ видно плодное яйцо, то беременность наступила. Далее врач определяет количество эмбрионов, и если их больше двух, то рекомендуется редукция всех остальных плодов, чтобы не было многоплодной беременности. Редукция эмбрионов рекомендуется, поскольку при многоплодной беременности слишком высоки риски осложнений и неблагоприятного завершения беременности. После установления факта беременности и редукции эмбрионов (при необходимости) женщина переходит к врачу акушеру-гинекологу для ведения беременности.
Поскольку беременность не всегда наступает после первой попытки ЭКО или ИКСИ, то для успешного зачатия может понадобиться несколько циклов искусственного оплодотворения. Рекомендуется проводить циклы ЭКО и ИКСИ без перерывов вплоть до наступления беременности (но не более 10 раз).
В ходе проведения циклов ЭКО и ИКСИ можно замораживать эмбрионы, которые оказались «лишними» и не были пересажены в матку. Такие эмбрионы можно разморозить и использовать для следующей попытки забеременеть.
Дополнительно в ходе цикла ЭКО-ИКСИ можно производить пренатальную диагностику эмбрионов до их подсадки в матку. В ходе пренатальной диагностики выявляют различные генетические аномалии у образовавшихся эмбрионов и производят выбраковку зародышей с нарушениями генов. По результатам пренатальной диагностики отбирают и переносят в матку только здоровые эмбрионы без генетических аномалий, что уменьшает риск спонтанного выкидыша и рождения детей с наследственными болезнями. В настоящее время использование пренатальной диагностики позволяет предотвратить рождение детей с гемофилией, миопатией Дюшена, синдромом Мартина-Белла, синдромом Дауна, синдромом Патау, синдромом Эдвардса, синдромом Шершевского-Тернера и рядом других генетических заболеваний.
Проведение пренатальной диагностики перед переносом эмбрионов в матку рекомендуется в следующих случаях:
- Рождение детей с наследственными и врожденными болезнями в прошлом;
- Наличие генетический аномалий у родителей;
- Две и более неудачные попытки ЭКО в прошлом;
- Пузырный занос во время прошлых беременностей;
- Большое количество сперматозоидов с хромосомными аномалиями;
- Возраст женщины старше 35 лет.
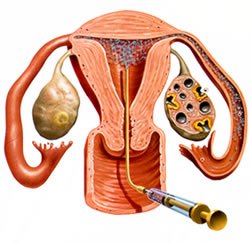
Сущность методики искусственной инсеминации заключается во введении специальным образом подготовленной мужской спермы в половые пути женщины во время овуляции. Это означает, что для инсеминации по результатам УЗИ и одноразовым тест-полоскам вычисляют день овуляции у женщины, и на основании этого устанавливают срок введения спермы в половые пути. Как правило, для повышения вероятности наступления беременности сперму вводят в половые пути женщины трижды – за один день до овуляции, в день овуляции и на день позже овуляции.
Сперму берут у мужчины непосредственно в день осуществления инсеминации. Если женщина одинока и не имеет партнера, то берется донорская сперма из специального банка. Перед введением в половые пути сперму концентрируют, удаляют патологические, неподвижные и нежизнеспособные сперматозоиды, а также клетки эпителия и микробы. Только после обработки сперму, содержащую концентрат активных сперматозоидов без примесей микробной флоры и клеток, вводят в половые пути женщины.
Сама процедура инсеминации довольна проста, поэтому ее проводят в условиях поликлиники на обычном гинекологическом кресле. Для инсеминации женщина располагается на кресле, в ее половые пути вводят тонкий эластичный гибкий катетер, через который при помощи обычного шприца впрыскивают концентрированную, специально подготовленную сперму. После введения спермы на шейку матки надевают колпачок со спермой и оставляют женщину полежать в неизменном положении в течение 15 – 20 минут. После этого, не вынимая колпачка со спермой, женщине разрешается вставать с гинекологического кресла и заниматься обычными привычными делами. Колпачок со спермой удаляется женщиной самостоятельно через несколько часов.
Подготовленную сперму, в зависимости от причины бесплодия, врач может ввести во влагалище, в шейку матки, в полость матки и в маточные трубы. Однако наиболее часто сперма вводится в полость матки, поскольку такой вариант инсеминации обладает оптимальным соотношением эффективности и простоты выполнения.
Процедура искусственной инсеминации наиболее эффективна у женщин младше 35 лет, у которых беременность наступает примерно в 85 – 90% случаев после 1 – 4 попыток введения спермы в половые пути. Необходимо помнить, что женщинам любого возраста рекомендуется производить не более 3 – 6 попыток искусственной инсеминации, поскольку если все они окончились неудачей, то следует признать метод неэффективным в данном конкретном случае и переходить к другим способам искусственного оплодотворения (ЭКО, ИКСИ).
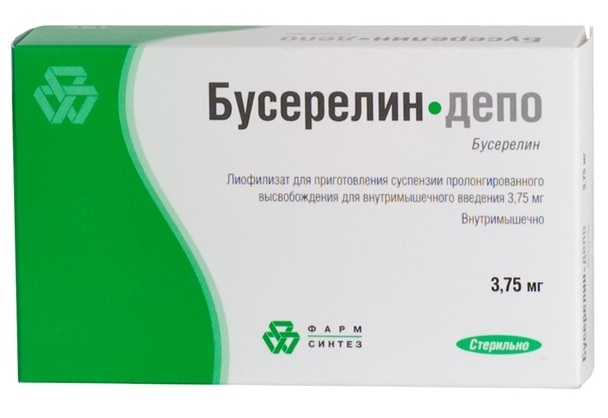
1.Агонисты гонадотропин-рилизинг гормона:
- Гозерелин (Золадекс);
- Трипторелин (Диферелин, Декапептил, Декапептил-Депо);
- Бусерелин (Бусерелин, Бусерелин-Депо, Бусерелин Лонг ФС).
2.Антагонисты гонадотропин-рилизинг гормона:
- Ганиреликс (Оргалутран);
- Цетрореликс (Цетротид).
3.Препараты, содержащие гонадотропные гормоны (фолликулостимулирующий гормон, лютеинизирующий гормон, менотропины):
- Фоллитропин альфа (Гонал-Ф, Фоллитроп);
- Фоллитропин бета (Пурегон);
- Корифоллитропин альфа (Элонва);
- Фоллитропин альфа + лутропин альфа (Перговерис);
- Урофоллитропин (Альтерпур, Бравелль);
- Менотропины (Меногон, Менопур, Менопур Мультидоза, Мерионал, ХуМоГ).
4.Препараты хорионического гонадотропина:
- Хорионический гонадотропин (Хорионический гонадотропин, Прегнил, Экостимулин, Хорагон);
- Хориогонадотропин альфа (Овитрель).
5.Производные прегнена:
- Прогестерон (Ипрожин, Крайнон, Праджисан, Утрожестан).
6. Производные прегнадиена:
- Дидрогестерон (Дюфастон);
- Мегестрол (Мегейс).
Вышеперечисленные гормональные препараты применяются в циклах ЭКО-ИКСИ в обязательном порядке, поскольку обеспечивают стимуляцию роста фолликулов, овуляцию и поддержание желтого тела после переноса эмбрионов. Однако, в зависимости от индивидуальных особенностей и состояния организма женщины, врач может дополнительно назначать еще целый ряд лекарственных препаратов, например, обезболивающие, успокоительные и т.д.
Для проведения искусственной инсеминации могут применяться все те же самые препараты, что и для циклов ЭКО и ИКСИ, если планируется введение спермы в половые пути на фоне индуцированной, а не естественной овуляции. Однако если инсеминация планируется на естественной овуляции, то по необходимости применяют только препараты производных прегнена и прегнадиена после внесения спермы в половые пути.
Искусственное оплодотворение: методы и их описание (искусственная инсеминация, ЭКО, ИКСИ), в каких случаях они применяются — видео
Искусственное оплодотворение: как оно происходит, описание методов (ЭКО, ИКСИ), комментарии эмбриологов — видео
Искусственное оплодотворение пошагово: извлечение яйцеклетки, оплодотворение методами ИКСИ и ЭКО, трансплантация эмбрионов. Процесс заморозки и хранения эмбрионов — видео
- Определение концентраций пролактина, фолликулостимулирующего и лютеинизирующего гормонов и стероидов (эстрогенов, прогестерона, тестостерона) в крови;
- УЗИ матки, яичников и маточных труб трансвагинальным доступом;
- Оценивается проходимость маточных труб в ходе лапароскопии, гистеросальпингографии или контрастной эхогистеросальпингоскопии;
- Оценивается состояние эндометрия в ходе УЗИ, гистероскопии и биопсии эндометрия;
- Спермограмма для партнера (дополнительно к спермограмме производится смешанная антиглобулиновая реакция сперматозоидов при необходимости);
- Тесты на наличие половых инфекций (сифилис, гонорея, хламидиоз, уреаплазмоз и т.д.).
При выявлении каких-либо отклонений от нормы проводят необходимое лечение, обеспечивая нормализацию общего состояния организма и делая готовность половых органов максимальной к предстоящим манипуляциям.
Далее на этапе подготовки к выполнению искусственного оплодотворения любым методом проводят следующие исследования:
- Анализ крови на сифилис (МРП, ИФА) женщине и мужчине (донору спермы);
- Анализ крови на ВИЧ/СПИД, гепатиты В и С, а также на вирус простого герпеса и женщине, и мужчине;
- Микроскопическое исследование мазков из влагалища женщин и уретры мужчин на микрофлору;
- Бактериальный посев мазков из половых органов мужчины и женщины на трихомонады и гонококки;
- Микробиологическое исследование отделяемого половых органов мужчины и женщины на хламидии, микоплазму и уреаплазму;
- Выявление вирусов простого герпеса 1 и 2 типов, цитомегаловируса в крови женщины и мужчины методом ПЦР;
- Общий анализ крови, биохимический анализ крови, коагулограмма для женщины;
- Общий анализ мочи для женщины;
- Определение наличия в крови антител типов G и M к вирусу краснухи у женщины (при отсутствии антител в крови делают прививку от краснухи);
- Анализ мазка из половых органов женщины на микрофлору;
- Цитологический мазок с шейки матки;
- УЗИ органов малого таза;
- Флюорография для женщин, не делавших это исследование более 12 месяцев;
- Электрокардиограмма для женщины;
- Маммография для женщин старше 35 лет и УЗИ молочных желез для женщин младше 35 лет;
- Консультация врача-генетика для женщин, у кровных родственников которых были случаи рождения детей с генетическими заболеваниями или врожденными пороками развития;
- Спермограмма для мужчин.
Если в ходе обследования выявляются эндокринные нарушения, то женщину консультирует эндокринолог и назначает необходимое лечение. При наличии патологических образований в половых органах (миомы матки, полипы эндометрия, гидросальпинкс и т.д.) производится лапароскопия или гистероскопия с удалением данных новообразований.

1. Бесплодие любого происхождения, которое не поддается терапии гормональными препаратами и лапароскопическими оперативными вмешательствами, производившимися на протяжении 9 – 12 месяцев.
2. Наличие заболеваний, при которых наступление беременности без ЭКО невозможно:
- Отсутствие, непроходимость или аномалии строения маточных труб;
- Синдром поликистозных яичников;
- Эндометриоз, не поддающийся терапии;
- Отсутствие овуляций;
- Истощение яичников.
3. Полное отсутствие или малое количество сперматозоидов в сперме партнера.
4. Низкая подвижность сперматозоидов.
Показаниями для проведения ИКСИ являются те же состояния, что и для ЭКО, но с наличием хотя бы одного из нижеперечисленных факторов со стороны партнера:
- Малое количество сперматозоидов;
- Низкая подвижность сперматозоидов;
- Большое количество патологических сперматозоидов;
- Наличие антиспермальных антител в сперме;
- Малое количество полученных яйцеклеток (не более 4 штук);
- Неспособность мужчины к семяизвержению;
- Низкий процент оплодотворений яйцеклеток (менее 20%) в прошлых циклах ЭКО.
Показаниями для искусственной инсеминации являются следующие состояния или заболевания у одного или обоих партнеров:
1.Со стороны мужчины:
- Сперма с низкой способностью к оплодотворению (малое количество, низкая подвижность, большой процент дефектных сперматозоидов и т.д.);
- Малый объем и высокая вязкость спермы;
- Наличие антиспермальных антител;
- Нарушение способности к семяизвержению;
- Ретроградная эякуляция (выброс спермы в мочевой пузырь);
- Аномалии строения полового члена и уретры у мужчины;
- Состояние после вазэктомии (перевязки семявыносящих протоков).
2.Со стороны женщины:
- Бесплодие цервикального происхождения (например, слишком вязкая шеечная слизь, которая не дает сперматозоидам проникать в матку, и др.);
- Хронический эндоцервицит;
- Оперативные вмешательства на шейке матки (конизация, ампутация, криодеструкция, диатермокоагуляция), приведшие к ее деформации;
- Вагинизм;
- Необъяснимое бесплодие;
- Антиспермальные антитела;
- Редкие овуляции;
- Аллергия на сперму.
В настоящее время имеются абсолютные противопоказания и ограничения к применению методов искусственного оплодотворения. При наличии абсолютных противопоказаний процедуру оплодотворения нельзя проводить ни при каких обстоятельствах до тех пор, пока фактор противопоказания не будет удален. При наличии ограничений к искусственному оплодотворению процедуру проводить нежелательно, но возможно с соблюдением осторожности. Однако если имеются ограничения к искусственному оплодотворению, рекомендуется сначала устранить эти ограничивающие факторы, и только после этого производить медицинские манипуляции, поскольку это повысит их эффективность.
Итак, согласно приказу Минздрава РФ, противопоказаниями для ЭКО, ИКСИ и искусственной инсеминации являются следующие состояния или заболевания у одного или обоих партнеров:
- Туберкулез в активной форме;
- Острые гепатиты А, В, С, D, G или обострение хронических гепатитов В и С;
- Сифилис (оплодотворение откладывают до излечения инфекции);
- ВИЧ/СПИД (на стадиях 1, 2А, 2Б и 2В искусственное оплодотворение откладывают до перехода заболевания в субклиническую форму, а на стадиях 4А, 4Б и 4В откладывают ЭКО и ИКСИ до перехода инфекции в стадию ремиссии);
- Злокачественные опухоли любых органов и тканей;
- Доброкачественные опухоли женских половых органов (матки, цервикального канала, яичников, маточных труб);
- Острые лейкозы;
- Миелодиспластические синдромы;
- Лимфомы;
- Лимфогранулематоз;
- Хронический миелолейкоз в терминальной стадии или требующий терапии ингибиторами тирозинкиназ;
- Бластные кризы при хронических миелолейкозах;
- Апластическая анемия тяжелой формы;
- Гемолитические анемии в периоды острых гемолитических кризов;
- Идиопатическая тромбоцитопеническая пурпура, не поддающаяся терапии;
- Острый приступ порфирии при условии, что ремиссия продолжалась менее 2 лет;
- Геморрагический васкулит (пурпура Шенлейна-Геноха);
- Антифосфолипидный синдром (тяжелое течение);
- Сахарный диабет с почечной недостаточностью терминальной стадии при невозможности трансплантации почки;
- Сахарный диабет с пересадкой почки;
- Сахарный диабет с прогрессирующей пролиферативной ретинопатией;
- Гиперпаратиреоз (тяжелое течение с проявлениями со стороны костей и внутренних органов);
- Хронические и затяжные психические расстройства со стойкими психозами и слабоумием или с высокой вероятностью обострения в период беременности и родов;
- Наследственные и дегенеративные психические заболевания;
- Психические заболевания, обусловленные приемом веществ, воздействующих на ЦНС;
- Аффективные расстройства;
- Инвалидизирующие некурабельные заболевания нервной системы, сопровождающиеся тяжелыми двигательными и психическими расстройствами;
- Ревматические пороки сердца, сопровождающиеся недостаточностью кровообращения 2Б или 3 степени, высокой легочной гипертензией или тромбоэмболическими осложнениями;
- Кардиомиопатии;
- Болезнь Аэрза (Айерсы);
- Состояние после кардиохирургических операций (неполной коррекции врожденного порока сердца, после протезирования нескольких клапанов);
- Аневризма аорты или магистральных артерий (мозговых, почечных, подвздошных, селезеночной и др.);
- Тромбоэмболическая болезнь и тромбоэмболические осложнения (эмболии артерий головного мозга, рук, ног, почек, легочной артерии и т.д.);
- Гипертоническая болезнь IIВ или III стадий с отсутствием эффекта от лечения;
- Тяжелая дыхательная недостаточность;
- Печеночная недостаточность;
- Острая жировая дистрофияпечени;
- Цирроз печени, сочетающийся с портальной гипертензией с риском кровотечения из вен пищевода или печеночной недостаточностью;
- Болезнь Крона, осложненная стенозом кишки, свищами, нарушениями всасывания и кровотечениями;
- Неспецифический язвенный колит, осложненный расширением кишки, профузными поносами и кишечными кровотечениями;
- Целиакия, осложненная нарушением всасывания питательных веществ в тонкой кишке;
- Грыжа передней брюшной стенки;
- Спайки кишечника с периодическими явлениями непроходимости;
- Кишечные свищи;
- Острый или обострение хронического гломерулонефрита;
- Хроническая почечная недостаточность любого происхождения;
- Пузырный занос, возникший при прошлых беременностях;
- Хорионэпителиома;
- Ревматоидный артрит, не поддающийся терапии, быстро прогрессирующий и дающий осложнения на другие органы;
- Полиартериит с поражением легких (Черджа-Стросса);
- Узелковый полиартериит;
- Гранулематоз Вегенера;
- Синдром Такаясу;
- Системная красная волчанка с частыми обострениями;
- Дерматополимиозит, требующий лечения высокими дозами глюкокортикоидов;
- Системная склеродермия с высокой активность процесса;
- Синдром Шегрена при тяжелом течении;
- Врожденные пороки матки, при которых невозможно вынашивание беременности;
- Врожденные пороки сердца, аорты и легочной артерии (дефект межпредсердной перегородки, дефект межжелудочковой перегородки, открытый артериальный проток, стеноз аорты, коарктация аорты, стеноз легочной артерии, транспозиция магистральных сосудов, полная форма атриовентрикулярной коммуникации, общий артериальный ствол, единственный желудочек сердца, атрезия атриовентрикулярных или полулунных клапанов), которые приводят к недостаточности кровообращения или легочной гипертензии;
- Врожденные аномалии строения атриовентрикулярных клапанов, сопровождающиеся регургитацией 3-4 степени и сложными аритмиями;
- Тетрада Фалло;
- Пентада Фалло;
- Аномалия Эбштейна;
- Синдром Эйзенменгера;
- Синдром Лютембаше;
- Единственная почка при наличии у человека при азотемии, артериальной гипертензии, туберкулеза, пиелонефрита, гидронефроза;
- Экстрофия мочевого пузыря;
- Врожденный множественный артрогрипоз;
- Дисплазия костей или позвоночника;
- Врожденная ломкость костей;
- Врожденное отсутствие ног или рук;
- Краниосиностоз;
- Полная непроходимость, отсутствие или аномалии строения маточных труб (только для искусственной инсеминации).
Ограничениями для ЭКО, ИКСИ и искусственной инсеминации являются следующие состояния или заболевания:
- Низкий овариальный резерв по данным УЗИ или по концентрации антимюллерова гормона в крови (только для ЭКО и ИКСИ);
- Состояния, при которых показано использование донорских яйцеклеток, сперматозоидов или эмбрионов;
- Полная невозможность выносить беременность;
- Наследственные заболевания, сцепленные с женской половой Х-хромосомой (гемофилия, миодистрофия Дюшена, ихтиоз, амиотрофия Шарко-Мари и т.д.). В данном случае рекомендуется производство ЭКО только с обязательной предимплантационной диагностикой.
Как сама процедура искусственного оплодотворения, так и применяемые в различных методиках лекарственные препараты могут в очень редких случаях приводить к осложнениям, таким, как:
- Многоплодная беременность;
- Внематочная беременность;
- Синдром гиперстимуляции яичников;
- Разрыв яичника;
- Кровотечение и выделения из влагалища после забора созревших яйцеклеток.
Наиболее тяжелыми осложнениями искусственного оплодотворения являются разрыв яичника и гиперстимуляция яичников. Разрыв яичника встречается крайне редко, а синдром гиперстимуляции несколько чаще – в среднем у 2 – 6% женщин. Синдром гиперстимуляции яичников возникает на фоне применения гормональных препаратов на этапе индукции овуляции в циклах ЭКО и ИКСИ, и проявляется сильными болями в животе, рвотой, тромбозами сосудов легких и ног, а также нарушением водно-электролитного баланса.

Если женщина принимает решение об использовании спермы своего партнера, то ему придется пройти обследование и сдать биологический материал в лаборатории специализированного медицинского учреждения, указав необходимые сведения о себе (ФИО, год рождения) в отчетной документации и подписав информированное согласие на желаемую методику искусственного оплодотворения. Перед сдачей спермы мужчине рекомендуется в течение 2 – 3 дней не заниматься сексом и не мастурбировать с эякуляцией, а также воздерживаться от употребления спиртных напитков, курения и переедания. Обычно сдача спермы производится в тот же день, когда у женщины забирают яйцеклетки или когда намечена процедура инсеминации.
Если женщина одинока или ее партнер не может предоставить сперматозоиды, то можно воспользоваться донорской спермой из специального банка. В банке спермы хранятся в замороженном виде образцы сперматозоидов здоровых мужчин в возрасте 18 – 35 лет, среди которых можно выбрать наиболее предпочтительный вариант. Для облегчения выбора донорской спермы в банке данных имеются шаблонные карточки, на которых указаны физические параметры мужчины-донора, такие, как рост, вес, цвет глаз и волос, форма носа, ушей и т.д.
Выбрав желаемую донорскую сперму, женщина начинает производить необходимую подготовку к процедурам искусственного оплодотворения. Далее в назначенный день сотрудники лаборатории размораживают и подготавливают донорскую сперму и используют ее по назначению.
В настоящее время применяется только донорская сперма от мужчин с отрицательными анализами на ВИЧ, сифилис, гепатиты В и С, поэтому женщина может быть уверена, что не заразится от чужого биологического материала опасными заболеваниями.
Перед тем, как допустить мужчину до донорства спермы, проводится обязательное следующее обследование:
- Обследование у психиатра;
- Обследование у терапевта;
- Обследование уролога;
- Определение антител к возбудителю сифилиса в крови;
- Определение антигенов вируса простого герпеса в крови;
- Определение антител типов М, G к ВИЧ 1 и ВИЧ 2;
- Определение антител типов М, G к вирусам гепатитов В и С;
- Исследование мазков из уретры на гонококк (микроскопическое), цитомегаловирус (ПЦР), хламидии, микоплазму и уреаплазму (бакпосев);
- Спермограмма.
По результатам обследования врач подписывает допуск к донорству спермы, после чего мужчина может сдавать свой семенной материал для дальнейшего хранения и использования.
На каждого донора спермы, согласно приказу 107н Министерства Здравоохранения РФ, заводится следующая индивидуальная карта, в которой отражены все основные и необходимые параметры физических данных и состояния здоровья мужчины:
Индивидуальная карта донора спермы
Ф.И.О.___________________________________________________________________
Дата рождения________________________Национальность______________________
Расовая принадлежность___________________________________________________
Место постоянной регистрации ____________________________________________
Контактный телефон_____________________________
Образование_________________________Профессия____________________________
Вредные и/или опасные производственные факторы (есть/нет) Какие:_________
Семейное положение (холост/женат/разведен)
Наличие детей (есть/нет)
Наследственные заболевания в семье (есть/нет)
Вредные привычки:
Курение (да/нет)
Употребление алкоголя (с частотой___________________)/не употребляю)
Употребление наркотических средств и/или психотропных веществ:
Без назначения врача
(никогда не употреблял/с частотой ______________________)/регулярно)
Сифилис, гонорея, гепатит (не болел/болел)
Имели ли Вы когда-нибудь положительный или неопределенный ответ при обследовании на ВИЧ, вирус гепатита В или С? (да/нет)
Находится/не находится под диспансерным наблюдением в кожно-венерологическом диспансере/психоневрологическом диспансере________
Если находится, то у какого врача-специалиста_______________________________________________
Фенотипические признаки
Рост________________Вес__________________
Волосы (прямые/вьющиеся/кудрявые) Цвет волос_____________________________
Разрез глаз (европейский/азиатский)
Цвет глаз (голубые/зеленые/серые/карие/черные)
Нос (прямой/с горбинкой/курносый/широкий)
Лицо (круглое/овальное/узкое)
Наличие стигм____________________________________________________________
Лоб (высокий/низкий/обычный)
Дополнительные сведения о себе (для заполнения не обязательны)
_________________________________________________________________________
Чем болел за последние 2 месяца___________________________________________
Группа крови и Rh-фактор________________(________) Rh (________).
Стоимость процедур искусственного оплодотворения различна в разных странах и для разных методов. Так, в среднем ЭКО в России стоит около 3 – 6 тысяч долларов (вместе с лекарственными препаратами), в Украине – 2,5 – 4 тысячи долларов (также вместе с лекарствами), в Израиле – 14 – 17 тысяч долларов (вместе с препаратами). Стоимость ИКСИ примерно на 700 – 1000 долларов дороже ЭКО в России и Украине, и на 3000 – 5000 в Израиле. Цена искусственной инсеминации колеблется в пределах 300 – 500 долларов в России и Украине, и около 2000 – 3500 долларов в Израиле. Мы привели цены на процедуры искусственного оплодотворения в долларовом эквиваленте, чтобы было удобно сравнивать, а также легко пересчитывать в необходимую местную валюту (рубли, гривны, шекели).
Отзывы об искусственном оплодотворении весьма разнородные, но в большинстве случаев все же положительные, поскольку практически все женщины сходятся во мнении, что ради счастья материнства можно перенести любые мытарства.
Когда требуется искусственное оплодотворение: как мужское курение виляет на зачатие. Мужское бесплодие как следствие курения — видео
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник