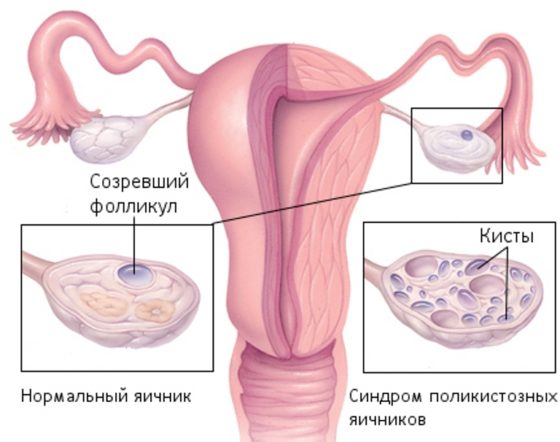
Гинекологические заболевания встречаются практически у каждой второй женщины. Среди них довольно распространён поликистоз яичников. Эта патология не относится к инфекционным заболеваниям. Поэтому заразиться им невозможно. Кроме того, подобный недуг встречается только среди женщин. В некоторых случаях патология формируется ещё в подростковом возрасте. Иногда заболевание является врожденным. Одним из способов лечения считается лапароскопия при поликистозе яичников. Отзывы об этой процедуре встречаются различные. Ведь она относится к одному из видов хирургических вмешательств. Поэтому некоторые женщины предпочитают применять другие методы лечения. Тем не менее, по мнению врачей, иногда данная операция необходима.
Поликистоз яичников относится к гормональным патологиям. Заболевание может быть врождённым и приобретённым в течение жизни (чаще во взрослом возрасте). В первом случае оно обусловлено генетически, то есть формируется в эмбриональный период. Тем не менее диагностируют врождённый поликистоз лишь в подростковом возрасте. До этого времени патология никак не проявляется. Приобретённый поликистоз яичников часто развивается на фоне эндокринных нарушений. К ним относят сахарный диабет, ожирение, болезни надпочечников или щитовидной железы. Иногда поликистоз формируется после травм головного мозга, длительного приёма гормональных препаратов. Механизм развития этой патологии заключается в следующих изменениях:
- Снижение выработки эстрогена и прогестерона. Повышение уровня мужских половых гормонов – андрогенов.
- Утолщение белочной оболочки яичника. В результате этого фолликулы не разрушаются, а яйцеклетка не выходит наружу. Вследствие нарушения овуляции развивается бесплодие.
- Заполнение фолликулов жидкостью и формирование кист.
Подобные изменения возникают, если патология является приобретённой. В этом случае заболевание называют синдром поликистозных яичников (СПКЯ). К его симптомам относят: увеличение массы тела, гипертрихоз, бесплодие. Признаками врожденной патологии считаются недоразвитие «женского облика» (узкий таз, плохо сформированные молочные железы), акне, олигоменорея.
Лапароскопия при поликистозе яичников относится к хирургическим методам лечения. Она применяется в случаях, когда медикаментозная терапия не помогает. Данный способ удаления кист из яичников считается наиболее эффективным. Кроме того, по сравнению с открытым оперативным вмешательством лапароскопия менее травматична. К прочим преимуществам следует отнести:
- Снижение риска развития осложнений.
- Укорочение послеоперационного периода.
- Быстрое восстановление.
- Минимальные эстетические дефекты (по сравнению с открытой операцией на брюшной полости).
Несмотря на явные преимущества метода, до сих пор ведутся споры: стоит ли делать лапароскопию при поликистозе яичников? Ведь некоторые врачи советуют женщинам для начала испробовать медикаментозную терапию. На самом деле в ряде случаев консервативное лечение помогает справиться с поликистозом. С целью восстановления функций яичников применяют терапию женскими половыми гормонами. Также назначаются медикаменты, блокирующие синтез андрогенов. Тем не менее препараты не всегда эффективны. Особенно в случае приобретённого заболевания. Поэтому, если после курса медикаментозного лечения эффекта не наблюдается, рекомендуется лапароскопия при поликистозе яичников. Под данным способом подразумевается удаление жидкостных образований из полости органа с помощью специального хирургического оборудования. Разрезы при лапароскопии минимальные, поэтому они не оставляют косметического дефекта после заживления. В большинстве случаев данный метод помогает избавиться от такого тяжелого симптома, как женское бесплодие.
Лапароскопия при поликистозе яичников может выполняться несколькими способами. Это зависит от цели, которую преследует хирург, а также технических возможностей медицинского учреждения. Как и все подобные оперативные вмешательства, лапароскопия яичников может быть диагностической и лечебной. Первая проводится при подозрении на поликистоз, когда патология ещё не выявлена с точностью. Зачастую диагностическая лапароскопия переходит в лечебную манипуляцию. Вторая, в свою очередь, подразделяется на несколько вариантов. Среди них:
- Декортизация яичников. Этот вид лечебной лапароскопии заключается в удалении верхней оболочки органа. Благодаря декортизации поверхностный слой истончается, давая возможность созревания и разрыва фолликулов.
- Каутеризация кист. Подобный метод лечения выполняется с помощью лазерного оборудования. Операция заключается в выполнении нескольких насечек на поверхности яичника. Результатом является вскрытие кист и удаление их содержимого. Спустя некоторое время происходит восстановление нормальной ткани органа.
- Резекция яичника. Характеризуется удалением части органа, в которой находятся кисты. Этот метод не может применяться, если жидкостные образования расположены по всей поверхности яичника.
- Электротермокоагуляция. Этот вариант лечебной лапароскопии представляет собой выполнение проколов органа в местах кистозных образований. Одновременно с этим, выполняется коагуляция яичника, чтобы избежать развития кровотечения.
- Электродриллинг. Заключается в воздействии тока на область кист. Содержимое образований при этом удаляется.
Все перечисленные варианты лапароскопии считаются эффективными. Разница между ними в том, что не каждая процедура выполняется в определённой клинике. Некоторые из видов лечения считаются дорогостоящими и проводятся лишь в специализированных медицинских организациях.
Лапароскопия не требует сложной подготовки. Тем не менее соблюдение некоторых правил перед операцией необходимо. В первую очередь за несколько дней до лапароскопии выполняется ряд диагностических исследований. К ним относят: ОАК, анализ крови на ВИЧ-инфекцию, сифилис и гепатиты. Также проводится исследование мочи с целью исключения заболеваний почек. Кроме того, важными лабораторными диагностическими процедурами являются: биохимический анализ крови и коагулограмма. За один день до исследования выполняют ЭКГ.
Помимо диагностических манипуляций, накануне лапароскопии яичников следует очистить кишечник. Для этой цели используют слабительные медикаменты или клизмы. Учитывая то, что операция проводится под общим наркозом, за несколько часов до неё нельзя принимать пищу и воду. Следует иметь в виду, что процедура не выполняется в период менструации из-за высокого риска кровопотери.
Как и любая операция, лапароскопия при поликистозе яичников выполняется поэтапно. В первую очередь следует знать, что это процедура проводится с помощью оптического прибора, видеокамеры и специальных инструментов. Все эти предметы имеют очень маленькие размеры. Операция включает в себя следующие этапы:
- Проведение общей анестезии (внутривенный наркоз).
- Выполнение 3 или 4 разрезов на поверхности передней брюшной стенки. Диаметр каждого из них не превышает 1 см. Внизу живота производят 2 разреза для введения хирургических инструментов, в области пупка – для оптического прибора и камеры.
- Нагнетание в брюшную полость углекислого газа с целью улучшения визуализации органов.
- Выделение яичников.
- Удаление кист. Этот этап может проводиться по-разному.
- Коагуляция повреждённых сосудов. Прежде чем покинуть брюшную полость, врач должен убедиться в отсутствии кровотечения.
- Удаление инструментов из тела пациентки.
- Зашивание разрезов.
Техника удаления кист зависит от того, какой вариант лапароскопии был запланирован. В среднем операция длится от 30 до 60 минут.
Учитывая то, что лапароскопия относится к малоинвазивным процедурам, осложнения после этой операции развиваются редко. Тем не менее необходимо дать организму женщины восстановиться. Для этого пациентки пребывают в стационаре 7-10 дней после операции. За данный период времени купируется болевой синдром (если он имел место), налаживается работа кишечника. В первые сутки пациентке рекомендуется вставать на ноги, при возможности – ходить по палате. Это необходимо, чтобы избежать развития спаечного процесса в малом тазу. Через 6 часов после лапароскопии женщине разрешается пить (воду, бульоны). Принимать пищу можно уже на следующий день. Физические нагрузки и половую близость следует отложить на 1 месяц. Швы снимают через 10 день после операции.
Многих женщин интересует вопрос: совместима ли лапароскопия при поликистозе яичников и беременность? Естественно, ответ утвердительный. Ведь в большинстве случаев данная операция проводится с целью лечения бесплодия. Поэтому при наличии поликистоза и планировании беременности лапароскопия необходима. Однако после операции нельзя сразу приступать к зачатию.
В некоторых случаях женщины могут зачать ребёнка, несмотря на поликистоз яичников. Это происходит, если заболевание развилось недавно или жидкостные образования имеют маленькие размеры. В случаях, когда патология выявлена в период беременности, оперативное лечение противопоказано. При этом необходимо строгое наблюдение у гинеколога.
Как планировать беременность после лапароскопии яичников при поликистозе? Если причиной бесплодия было именно это заболевание, то зачатие становится возможным благодаря проведенной операции. Однако 3 месяца после лапароскопии женщина должна принимать гормональные препараты. По истечении этого времени проводится ряд исследований. После чего можно приступать к зачатию ребёнка.
В большинстве случаев врачи рекомендуют малоинвазивные операции, так как они снижают риск развития осложнений и считаются менее травматичными. Зачастую наступает желанная беременность после лапароскопии яичников при поликистозе. Отзывы гинекологов подтверждают эту информацию. Тем не менее врачи утверждают, что первым этапом лечения должна быть медикаментозная терапия. Операцию рекомендуют при неэффективности консервативных методов.
Женщины, подвергшиеся операции, остались довольны результатом. Они утверждают, что данное вмешательство помогло справиться с такой патологией, как поликистоз яичников. После лапароскопии отзывы большинства пациенток были положительными. Некоторые женщины смогли иметь детей, благодаря операции. Также пациентки отмечают, что месячные после лапароскопии яичников стали регулярными. Помимо нормализации цикла, женщины указывают на изменение характера выделений, уменьшение болевого синдрома перед менструацией.
источник

При этом органы увеличиваются в размере, в них образуются многочисленные пузырьки с жидким содержимым.
Начинается усиленный синтез мужских половых гормонов, которые в норме должны продуцироваться в незначительном количестве.
Одновременно в патологический процесс может вовлекаться поджелудочная железа, надпочечники, гипофиз и гипоталамус.
В норме у женщины каждый месяц в яичнике созревает фолликул, он лопается, и из него выходит готовая к оплодотворению яйцеклетка.
При поликистозе происходит сбой в этом процессе – фолликул не лопается, а трансформируется в кисту.
Поэтому при данном заболевании у женщины каждый цикл ановуляторный, в связи с чем беременность не наступает.
Помимо бесплодия поликистоз может провоцировать и другие нарушения в организме женщины – нарушается менструальный цикл, начинают расти волосы на лице и теле, ухудшается общее самочувствие, появляется ожирение и в некоторых случаях развивается сахарный диабет.
Про другие симптомы поликистоза читайте здесь.
Для этого существует медикаментозная терапия (в основном гормональная) или операционное вмешательство.
Процесс лечения патологии довольно сложный и длительный, и часто врачам удается лишь создать благоприятные условия для зачатия, но поликистозные нарушения через какое-то время снова возвращаются.
Лапароскопия – это метод операционного лечения, который применяют для устранения многих патологий, в том числе и поликистоза. Это малоинвазивное вмешательство, которое является органосохраняющей операцией.
Период восстановления после нее короткий, и осложнения возникают в очень редких случаях. Поэтому лапароскопию можно считать безопасной.
Суть процедуры заключается в следующем.
Врач делает в брюшной полости несколько проколов, вводит в них камеру с фонариком и необходимые инструменты.
Наблюдая за процессом по монитору компьютера выполняются все необходимые манипуляции, после чего все инструменты и камера извлекаются, разрезы сшиваются. Шрамы после лапароскопии остаются совсем незначительные, и их легко скрыть под бельем.
Кроме того, для данного вмешательства нужны показания, которые может определить только врач.
Показанием для операции являются:
- бесплодие, которое не поддается консервативному лечению;
- подозрение на наличие кистозных или опухолевых новообразований;
- разрыв кист или перекручивание их ножки;
- хронические болевые ощущения в брюшной полости, которые не купируются воздействием медикаментов;
- острый аднексит.
Лапароскопия при поликистозе яичников часто является единственным вариантом благополучного зачатия ребенка, эта операция имеет ряд преимуществ:
- восстановление репродуктивной функции и нормализация менструального цикла;
- небольшие проколы, тогда как при классической полостной операции разрезы довольно внушительные;
- сохранение эффекта до 12 месяцев;
- минимальная кровопотеря;
- при необходимости можно детально диагностировать патологию и сразу же провести оперативное лечение;
- быстрый восстановительный период, который не сопровождается осложнениями.
Если говорить о недостатках лапароскопии, он, пожалуй, один.
Если в течение года пациентка не забеременеет, работоспособность репродуктивной функции утрачивается.
Резекция яичника – это вмешательство, в ходе которого в органе удаляется только поврежденная ткань, при этом здоровые ткани не затрагиваются.
Данное вмешательство не заключается в полномудалении половых желез, поэтому способность к зачатию сохраняется. При поликистозе после резекции яичника шансы на беременность увеличиваются.
Резекция выполняется только после того, как женщина пройдет комплексное обследование, это необходимо, чтобы свести к минимуму возможные осложнения.
Необходимость в операционном вмешательстве определяет врач во время осмотра пациентки.
Проводится пальпация органов малого таза, забор мазков на определение микрофлоры, цитологический анализ.
При необходимости назначаются следующие мероприятия:
Если у женщины имеются прямые покаяния к лапароскопии, она должна пройти следующие лабораторные исследования:
- общий и биохимический анализ крови;
- анализ мочи;
- анализ крови на гепатиты и ВИЧ;
- анализ крови на сифилис;
- онкомаркер СА-125;
- анализ на свертываемость крови.
Также необходимо сделать ЭКГ, и проконсультироваться по показаниям у узких специалистов.
За 4 дня до предполагаемого вмешательства нужно прекратить употреблять продукты, которые могут спровоцировать усиление газообразования – грибы, сладкие фрукты, бобовые.
За сутки до операции рекомендуется принимать только жидкую пищу, непосредственно в день операции ни пить, ни есть нельзя. Такие ограничения позволят избежать неприятных последствий наркоза.
За 12 часов до операции, а потом утром в день ее проведения нужно сделать очистительную клизму.
Волосяной покров в лобковой области нужно удалить непосредственно перед вмешательством.
Рекомендуется также принять душ, чтобы снизить риск возможных осложнений, связанных с воздействием патогенной микрофлоры.
После подготовки пациентка получает наркоз.
Как правило, это интубационная анестезия, если для такого наркоза имеются противопоказания, возможно введение препаратав спинномозговой канал или внутривенно.
Затем хирург делает 3 разреза по 1,5 см каждый, раздвигает мягкие ткани зондом, и вводит трубки-манипуляторы. Через них в брюшную полость нагнетается углекислый газ, чтобы органы разъединились друг от друга и доступ к яичнику был свободным.
После этого, в брюшную полость вводятся необходимы инструменты и камера с подсветкой. Наблюдая за процессом на мониторе компьютера, врач проводит все необходимые манипуляции.
Затем инструменты и трубки извлекаются, а разрезы зашиваются.
Лапароскопия может проводится следующим образом:
- на яичнике делаются насечки;
- удаляется часть пораженной ткани;
- удаляется только поликистозное новообразование.
В первый день после вмешательства женщина может вставать и ходить по палате. Через несколько часов врач разрешит прием жидкой пищи, желательно, чтобы это был кисель, бульон или нежирный легкий суп.
Хотя лапароскопия – это малоинвазивная процедура, вмешательство во внутренние органы она все же предусматривает, поэтому могут наблюдаться болевые ощущения, которые купируются анальгетиками или другими болеутоляющими препаратами.
Всем пациенткам после лапароскопии назначается прием антикоагулянтов, которые будут препятствовать образованию тромбов.
В некоторых случаях врач может назначить антибактериальную терапию – если есть риск развития воспалительного процесса.
У пациентки могут иметься влагалищные кровянистые выделения, если их количество незначительное – это нормальное явление, но при обильных кровотечениях необходимо срочно обращаться к врачу.
Если реабилитационный период ничем не осложняется, то через неделю швы снимаются, и женщина может отправляться домой.
Но восстановительный период на этом этапе не заканчивается.
Примерно в течение месяца необходимо придерживаться следующих правил:
- отказаться от интимной близости;
- регулярно обрабатывать швы дезинфицирующими средствами;
- не перетруждаться физически;
- не поднимать тяжести;
- не носить узкое нижнее белье или плотно прилегающую к телу одежду;
- не посещать пляжи, бани и сауны;
- правильно питаться.
По статистике менструальный цикл после лапароскопии восстанавливается через полтора месяца, беременность наступает через полгода. Но в каждом конкретном случае сроки могут различаться.
В принципе беременность после лапароскопии возможна сразу же как только закончится восстановительный период, но перед планированием зачатия нужно обязательно проконсультироваться с врачом.
Если подготовка к процедуре проводилась по всем правилам, если врач, который делал операцию, квалифицированный и грамотный, а также если женщина в восстановительный период придерживается всех врачебных рекомендаций, осложнения после вмешательства не возникнут или будут минимальными.
Самым частым негативным последствием считается аллергическая реакция на использованные медикаменты.
Далее надо сказать о возможной травматизации органов малого таза, которые распложены в непосредственной близости к яичникам.
Если врач не соблюдал правила асептики, возможен риск инфицирования и возникновения в послеоперационном периоде воспалительного процесса.
источник
Синдром поликистоза яичников – это заболевание эндокринной системы, которое проявляется повышенной продукцией андрогенов яичниками. При таком состоянии уровень тестостерона может быть в два раза выше нормы, что приводит к ановуляции.
Для этой патологии характерны нарушения в эндокринной и репродуктивной системе женского организма: клинически они в первую очередь проявляются нарушением менструального цикла, а при отсутствии адекватной терапии – развитием бесплодия.
В процентном соотношении данная патология встречается у 3–6% женщин в возрастном интервале 17–35 лет.
Основными причинами развития данной патологии являются:
- Сбой в работе гипоталамуса и гипофиза, запускающий в движение сложный биохимический механизм, что в конечном итоге приводит к увеличению продукции андрогенов в яичниках.
- Нарушение метаболизма инсулина в женском организме, в частности – резкое увеличение инсулина в крови. Как правило, с этим механизмом развития сталкиваются женщины с избыточной массой тела.
- Во время полового созревания частой причиной поликистоза яичников является избыточная продукция андрогенов надпочечниками, что в большинстве случаев проходит с возрастом и не требует серьёзной медикаментозной поддержки.
- Наследственный характер данного заболевания.
Симптомы данного заболевания разнообразны и могут быть разной степени выраженности.
Наиболее часто встречаются такие симптомы, как:
- Избыточный рост волос в местах, нехарактерных для женщин (грудь, лицо, живот).
- Постоянные сбои в периодичности менструального цикла, скудные менструальные кровотечения или их полное отсутствие.
- Избыточный вес с отложением жира в области талии.
- Также встречается такой симптом, как выпадение волос вплоть до появления облысения по мужскому типу.
- При отсутствии адекватной терапии – бесплодие.
Стоит помнить, что симптомы могут проявиться как все вместе, так и по два или три. Также бывают случаи, что пациентка узнаёт о наличии данной патологии только во время комплексного обследования организма по причине бесплодия.
При отсутствии положительной динамики от проводимой консервативной терапии, несмотря на наличие широкого спектра современных медицинских препаратов, вариантом выбора остаётся оперативное лечение. Лапароскопические методики нашли широкое применение в лечении гинекологических заболеваний, и данная проблема в большинстве медицинских центров оперируется именно лапароскопическим методом.
Смысл операции заключается в иссечении (или повреждении) участка яичников (до 2/3), что приводит к уменьшению количества ткани, продуцирующей андрогены, которые, как писалось выше, являются причиной развития поликистозного синдрома и мешают овуляции. Вмешательство оперативным путём даёт высокий процент положительных результатов нормализации менструального цикла – порядка 70–85%. А вот эффективность лечения бесплодия значительно ниже – 15–20%.
Непосредственно сама операция занимает от 30 до 60 минут. Точная продолжительность зависит от индивидуальных анатомических особенностей пациентки и квалификации и опыта оперирующего врача–гинеколога. Данный вид операции выполняется только в специализированных медицинских центрах под общей анестезией (чаще всего это эндотрахеальный наркоз). Оперативный доступ осуществляется через три прокола в передней брюшной стенке (один – 10 мм, два – по 5 мм), однако могут быть и другие вариации доступа – всё зависит от наличия нужного оборудования. Иссечение участка яичника чаще всего выполняется электрокоагуляцией, что позволяет избежать интраоперационных кровотечений из места иссечения.
В день операции разрешается вставать, ходить, пить негазированную воду. Госпитализация составляет 2–3 дня, временная нетрудоспособность – до 15 дней. Рекомендуется ограничение физических нагрузок в течение одного месяца. Ношение бандажа не требуется.
Одним из признаков эффективности проведенного лечения является появление менструальноподобных выделений уже в первые 2–3 дня после операции. Нужно чётко понимать, что оперативное лечение – это ни в коем случае не единственный возможный метод, который позволит пациентке излечиться от данного недуга. В обязательном порядке пациентка должна быть проконсультирована врачом-гинекологом, который составит схему приёма препаратов. Пациентка должна состоять на диспансерном учёте для осуществления постоянного контроля за течением её заболевания.
Часто пациенток волнуют два важных момента:
Поскольку операция, лишь временно, дает возможность к полноценной овуляции (максимум до 1 года), то планировать беременность стоит начинать практически сразу после лапароскопии. Единственное требование которого стоит придерживаться – это воздержание от половой жизни в течении 3-4 недель с момента оперативного вмешательства.
Отзыв ниже тому подтверждение:
- Месячные наступают сразу после лапароскопии.
Назвать конкретные цифры весьма сложно, поскольку данную патологию оперируют как государственные медицинские центры, так и платные. Многое зависит от объёма операции, сроков госпитализации, используемых препаратов и медицинского оборудования, а также питания, консультаций и т. д. Ориентировочные цифры — от 150$ до 500$ и выше.
источник
Беременность после лапароскопии: при поликистозе, кисте яичников, эндометриозе, через какое время возможна беременность
К сожалению, не у всех женщин получается забеременеть «легко и просто», без проволочек и проблем. Различные гинекологические заболевания встают препятствием на пути к материнству, и в таких случаях приходит на помощь медицина. Лапароскопическая операция, которая может проводиться, как по поводу невозможности забеременеть, так и по причине лечения какой-либо гинекологической патологии, является одним из методов, помогающих стать мамой. Но с другой стороны у пациенток, перенесших данную манипуляцию, возникает масса вопросов: когда можно забеременеть, что для этого нужно, не вызовет ли операция бесплодие и прочие.
Лапароскопией, что в переводе с греческого означает «смотрю чрево», называют современный хирургический метод, суть которого заключается в проведении хирургических операций через незначительные отверстия (до 1,5 см) в количестве трех. С помощью лапароскопии оперируют органы брюшной и тазовой области. Лапароскопия широко применяется в гинекологии, так как позволяет достигнуть как придатки (трубы и яичники), так и матку.
Главным лапароскопическим инструментом является лапароскоп, который снабжен подсветкой и видеокамерой (все происходящее в малом тазу отображается на телеэкране). Через 2 других отверстия вводятся различные лапароскопические инструменты. Для обеспечения оперативного пространства брюшная полость заполняется углекислым газом. Вследствие этого живот раздувается, а передняя брюшная стенка приподнимается над внутренними органами, образуя купол.
В первую очередь стоит отметить, что при лапароскопическом доступе хирург видит значительно шире и точнее органы, на которых оперирует за счет многократного оптического увеличения данной области. Из других плюсов следует отметить:
- малая травматичность органов (они не соприкасаются с перчатками, воздухом и марлевыми тампонами);
- незначительная кровопотеря;
- короткие сроки нахождения в стационаре (не больше двух – трех суток);
- практически нет болевых ощущений (кроме чувства распирания живота в первые – вторые сутки после операции, пока не всосется газ);
- отсутствие грубых рубцов, кроме мест ушивания отверстий;
- быстрый период реабилитации (не требует постельного режима);
- малая вероятность образования послеоперационных спаек;
- возможность одновременной диагностики и проведения хирургического лечения;
Из недостатков лапароскопии следует отметить:
- требует общей анестезии, что чревато различными осложнениями;
- требует наличия специально обученных хирургов;
- невозможность проведения некоторых операций лапароскопическим путем (большие размеры опухоли, операции, связанные с ушиванием сосудов).
Перед проведением лапароскопии, как и перед любой другой хирургической операции, необходимо пройти определенное обследование, в список которого входят:
- осмотр пациентки на гинекологическом кресле;
- общий анализ крови (с тромбоцитами и формулой лейкоцитов);
- общий анализ мочи;
- анализ крови на свертываемость;
- биохимический анализ крови;
- кровь на группу и резус-фактор;
- кровь на гепатиты, сифилис и ВИЧ-инфекцию;
- гинекологические мазки (из влагалища, шейки матки и уретры);
- ультразвуковое исследование органов малого таза;
- флюорография и электрокардиография;
- спермограмма мужа в случае проведения лапароскопии по поводу бесплодия.
Лапароскопическая операция назначается на первую фазу цикла, сразу после завершения менструации (примерно на 6 – 7 день).
Лапароскопию проводят как по плановым, так и по экстренным показаниям. Показаниями для немедленной лапароскопической операции служат:
- внематочная (эктопическая) беременность;
- разрыв кисты яичника;
- перекрут ножки кисты яичника;
- некроз миоматозного узла или перекрут субсерозного узла миомы матки;
- острые гнойные воспалительные заболевания придатков (тубоовариальное образование, пиовар, пиосальпинкс)
Но, как правило, лапароскопические операции выполняются в плановом порядке (не все клиники оснащены специальным оборудованием). Показаниями для них являются:
- перевязка фаллопиевых труб как метод контрацепции;
- временная стерилизация (пережим фаллопиевых труб клипсами);
- различные опухоли и опухолевидные образования яичников (кисты);
- поликистоз яичников;
- генитальный эндометриоз (аденомиоз и эндометриоз яичников);
- миома матки (множественные узлы для проведения миомэктомии, удаление субсерозных узлов на ножке, ампутация матки при условии небольших ее размеров);
- трубное бесплодие, пересечение спаек в малом тазу;
- аномалии внутренних половых органов;
- удаление яичника/яичников или удаление матки (ампутация и экстирпация);
- восстановление проходимости маточных труб;
- хронические тазовые боли невыясненной этиологии;
- диагностика вторичной аменореи.
Лапароскопическая операция, как и лапаротомическая, имеет ряд противопоказаний. Абсолютными противопоказаниями являются:
- заболевания сердечно-сосудистой системы в стадии декомпенсации;
- кровоизлияние в мозг;
- коагулопатии (гемофилия);
- недостаточность почек и печени;
- злокачественные заболевания органов малого таза больше 2 степени плюс наличие метастазов;
- шок и коматозное состояние любой этиологии.
Кроме того, проведение лапароскопической операции запрещено по «своим» специфическим причинам:
- неполное и неадекватное обследование супругов при наличии бесплодия;
- наличие половых и общих острых и хронических инфекционных заболеваний или в случае выздоровления менее, чем 6 недель назад;
- подострый или хронический сальпингоофорит (оперативное лечение проводится только при остром гнойном воспалении придатков);
- патологические показатели лабораторных и дополнительных методов обследования;
- 3 – 4 степень чистоты мазка влагалища;
- ожирение.
И вот, наконец, подошел кульминационный момент статьи: а когда можно планировать беременность или даже «активничать» после проведения лапароскопической операции? Однозначно ответить на данный вопрос непросто, так как многое зависит не только от диагноза, по поводу которого проводилась операция, но и от сопутствующих гинекологических заболеваний, каких-либо сложностей во время операции и в послеоперационном периоде, возраста женщины и наличия/отсутствия овуляций до операции.
Если лапароскопическая операция проводилась по поводу непроходимости фаллопиевых труб (рассечение спаек), то врачи, как правило, разрешают планировать беременность не ранее, чем через 3 месяца.
Чем же это объясняется? После лапароскопии маточных труб и рассечении спаек, их перетягивающих, сами трубы еще некоторое время находятся в состоянии отека, и для того, чтобы прийти в норму, им нужно некоторое время. Отек спадает примерно через месяц, но требуется отдых и организму – восстановится после операции, «отрегулировать» работу яичников.
Бесспорно, что чем меньше времени прошло после разделения спаек, тем выше шансы на зачатие, но. На фоне отечных, гиперемированных и находящихся «в состоянии шока» труб высока вероятность внематочной беременности, именно потому врачи и рекомендуют подождать. А чтобы ожидание не было тягостным, на трехмесячный период назначаются комбинированные оральные контрацептивы, как правило монофазные. Подобное назначение гормональных таблеток преследует не только цель предупредить «не вовремя наступившую беременность», но и дать яичникам отдых, которые после отмены таблеток начнут работать (овулировать) в усиленном режиме.
После лапароскопии по поводу кисты яичника с беременностью также не следует торопиться. Лапароскопическое удаление кисты яичника производится очень бережно, вылущивается только сама киста яичника, а здоровые ткани остаются.
Восстанавливаются функции яичников в большей части случаев уже через месяц. И все же, врачи советует повременить с желанной беременностью как минимум 3, а лучше 6 месяцев.
На этот срок обычно назначаются оральные монофазные контрацептивы, которые предохраняют от незапланированного зачатия, дают возможность отдохнуть яичникам и нормализуют гормональный фон. Если же беременность наступила ранее оговоренного срока, то возможны проблемы с ее течением, поэтому не следует затягивать с посещением врача и постановкой на учет.
Поликистоз яичников характеризуется наличием множества мелких кист на поверхности яичников. Возможно проведение операции тремя способами:
- каутеризация – когда на капсуле яичников производятся множественные насечки;
- клиновидная резекция – иссечение части яичника вместе с капсулой;
- декортикация – удаление части уплотненной капсулы яичников.
После подобных операций при поликистозе способность к зачатию (овуляция) восстанавливается на короткий период (максимум год). Поэтому планировать беременность следует начать как можно раньше (примерно через месяц после операции, когда половой покой отменяется).
После лапароскопии по поводу внематочной беременности врачи категорически запрещают беременеть в течение полугода (не важно, была произведена тубэктомия или вылущивание плодного яйца из трубы с ее сохранением). Данный период необходим для восстановления гормонального фона после прервавшейся беременности (так же, как и после выкидыша). В течение 6 месяцев следует предохраняться, принимая гормональные таблетки.
Лапароскопия эндометриоза заключается либо в удалении эндометриоидной кисты, либо в прижигании эндометриоидных очагов на поверхностях органов и брюшины с одновременным рассечением спаек. Беременность благотворно влияет на течение эндометриоза, так как тормозит процесс разрастания очагов и образования новых. Но в любом случае, планировать беременность врачи рекомендуют не ранее чем через 3 месяца.
Как правило, лапароскопическая операция дополняется назначением гормональной терапии, срок которой может растянуться на полгода. В данном случае беременность разрешается планировать после окончания курса гормонотерапии.
Если проводилась лапароскопическая консервативная миомэктомия (то есть удаление миоматозных узлов с сохранением матки), матке необходимо время для формирования «хороших» состоятельных рубцов. Кроме того, яичники также должны «отдохнуть», чтобы в дальнейшем эффективно функционировать. Поэтому беременность планировать разрешается не ранее, чем через 6 – 8 месяцев после операции. В этот «период покоя» рекомендуется прием оральных контрацептивов и регулярное ультразвуковое исследование матки (на предмет процесса заживления и состоятельности рубцов).
Беременность, наступившая ранее оговоренного срока, может вызвать разрыв матки по рубцу, что чревато ее удалением.
Вероятность беременности в течение года после перенесенной лапароскопической операции имеется у 85% женщин. Беременность после лапароскопии через сколько времени возможна (по месяцам):
- через 1 месяц положительный тест на беременность отмечают 20% женщин;
- на протяжении 3 – 5 месяцев после операции беременеют 20% пациенток;
- в течение от 6 до 8 месяцев факт беременности зарегистрирован у 30% пациенток;
- к концу года желанная беременность наступила у 15% женщин.
Однако сохраняется 15% женщин, после перенесенной лапароскопии, у которых так и не наступает беременность. В подобных ситуациях врачи рекомендуют не затягивать с ожиданием, а прибегнуть к помощи ЭКО. Ведь чем дольше времени прошло после операции, тем меньше становятся шансы зачать ребенка.
После перенесенной лапароскопии реабилитация организма происходит гораздо быстрее, чем после лапаротомии (разреза брюшной стенки). Уже к вечеру женщине разрешается вставать и ходить, а выписка осуществляется через пару – трое суток. Начинать питаться также разрешается в день операции, но питание должно быть дробным и малокалорийным.
Швы, если они были наложены, снимают на 7 – 8 сутки. Выраженных болевых ощущений, как правило, нет, но в первые дни могут беспокоить распирающие боли в животе за счет введенного в брюшную полость газа. После его всасывания боли исчезают.
На протяжении 2 – 3 недель рекомендуют ограничить подъем тяжестей (не более 3 кг) и физические нагрузки, а половой покой следует соблюдать около месяца.
После перенесенной лапароскопической операции в большинстве случаев менструации приходят в положенный срок, что свидетельствуют о нормальном функционировании яичников. Сразу после операции возможно появление умеренных слизистых или кровянистых выделений, что считается нормальным, особенно если вмешательство производилось на яичниках.
Возможно продолжение кровянистых незначительных выделений в течение трех недель с переходом в менструацию. Иногда отмечается задержка месячных от 2 – 3 дней до 2 – 3 недель. При более продолжительной задержке следует обратиться к врачу.
Месячные после внематочной беременности, которую удаляли лапароскопией, наступают в среднем через месяц, плюс – минус несколько дней. В первые дни после лапароскопического удаления внематочной беременности появляются незначительные или умеренные кровянистые выделения, что абсолютно нормально. Эти выделения связаны с отторжением децидуальной оболочки (где должен был прикрепиться эмбрион, но не прикрепился) из полости матки.
Для того чтобы увеличить шансы на зачатие и свести риск возможных осложнений наступившей желанной беременности, в первую очередь необходимо пройти обследование:
- обязательное посещение гинеколога;
- общеклинические анализы (кровь, моча), по показаниям биохимия и сахар крови;
- анализы методом ПЦР на половые инфекции (при выявлении которых обязательное лечение);
- мазки из влагалища, шейки матки и уретры;
- определение гормонального статуса (по показаниям) и коррекция нарушений;
- УЗИ органов репродуктивной системы;
- консультация генетика (желательно всем семейным парам).
Возможно, что понадобится и более расширенное обследование, например, прохождение кольпоскопии или УЗИ молочных желез, что решает врач, наблюдающий женщину.
В период планирования беременности рекомендуется соблюдать ряд правил:
- прием фолиевой кислоты не менее трех месяцев до планируемой беременности;
- полностью отказаться от вредных привычек, в том числе и будущему отцу;
- вести здоровый и активный образ жизни (прогулки на свежем воздухе, умеренные физические и спортивные нагрузки);
- пересмотреть свое питание в пользу здорового и витаминизированного;
- по возможности избегать стрессовых ситуаций;
- высчитывать или определять дни овуляции (по специальному тесту на овуляцию) и «активничать» в этот период.
При соблюдении сроков, по истечении которых беременность разрешается, и рекомендаций в период планирования, беременность, как правило, протекает без осложнений. Все отклонения от нормального течения периода вынашивания плода связаны не с проведенной лапароскопической операцией, а с причиной, по поводу которой операция была выполнена.
Например, при наступлении беременности после лапароскопии яичников ранее, чем прошло 3 месяца, возрастает риск угрозы прерывания в ранних сроках из-за сбоя гормонообразующей функции яичников. Поэтому в данной ситуации врач, скорее всего, назначит препараты прогестерона и спазмолитики для профилактики выкидыша. Не исключается развитие и других осложнений гестации:
- внутриматочная инфекция вследствие хронических воспалительных заболеваний половых органов;
- многоводие (как следствие инфекции);
- предлежание плаценты (после удаления миоматозных узлов);
- фетоплацентарная недостаточность (гормональная дисфункция, инфекция);
- неправильное положение и предлежание плода (операции на матке).
Перенесенная лапароскопическая операция не является показанием для проведения планового кесарева сечения, поэтому роды ведут через естественные родовые пути. Исключение составляют только те операции, которые проводились на матке (удаление узлов миомы или реконструкция матки по поводу аномалий развития), так как после них на матке остаются рубцы, создающие опасность ее разрыва во время родов. Осложнения родов, которые возможны, связаны с наличием гинекологической патологии, по поводу которой была проведена лапароскопия, а не с операцией:
- аномалии родовых сил;
- затяжные роды;
- ранние послеродовые кровотечения;
- послеродовая субинволюция матки.
Ответ: Лапароскопическая операция не может быть неэффективной. В любом случае, по какому бы поводу она не проводилась (поликистоз яичников, киста или внематочная), хирург устранил все патологические образования. Полгода, безусловно, срок уже приличный, но беременность может наступить и через 9, и через 12 месяцев. Главное, соблюдайте рекомендации врача.
Ответ: Во-первых, следует уточнить, в течение какого срока после операции беременность не наступает. Если прошло меньше года, то волноваться не следует, возможно, понадобиться пройти УЗИ органов малого таза и сдать анализы крови на гормоны (прогестерон, эстрогены, пролактин, тестостерон). В некоторых случаях врач назначает и более подробное обследование для уточнения причины бесплодия. Возможно, что операция проводилась по поводу непроходимости труб и проходимость была восстановлена, но имеет место еще и ановуляция или какая-либо патология в сперме мужа.
Ответ: Да, после лапароскопической операции, не важно, по какому поводу она проводилась, гормональные таблетки принимать обязательно. Они не только предохраняют от нежелательной пока беременности, но и нормализуют гормональный фон и дают отдых яичникам.
источник
Синдром поликистозных яичников, или СПКЯ, встречается довольно часто у женщин репродуктивного возраста – около 11%. Среди случаев эндокринологического бесплодия 70% приходится именно на СПКЯ. Основная проблема женщин с таким диагнозом состоит в избыточном синтезе мужских гормонов, в связи с чем беременность без лечения оказывается невозможной.
Синдром поликистоза яичников – это заболевание, при котором происходит структурное изменение ткани желез с генерацией множества кист, что приводит к гиперандрогении и инфертильности.
Причины развития СПКЯ не до конца выяснены. Однако врачебное сообщество считает его наследственно детерминированным гетерогенным заболеванием. Ключевые признаки поликистоза яичников – это:
- овариальная гиперандрогения – высокое содержание андрогенов;
- хроническое отсутствие овуляции;
- нарушением менструации;
- увеличенные яичники с двух сторон в 2-6 раз;
- морфология их изменена: гиперплазированные строма и текаклетки, капсула утолщена;
- фолликулы имеют кистообразные структуры диаметром до 5-8 мм.
Самой активно выдвигаемой теорией, почему возникает синдром поликистоза яичников, является нарушение выработки гонадотропин рилизинг гормонов в период пубертатного возраста, при этом генетически обусловленное.
В результате такого сдвига происходит большой выброс лютеинизирующего гормона, или ЛГ, а фолликулостимулирующий (ФСГ) остается в низком количестве. Это приводит к выраженной продукции андрогенов и подавлению эстрадиола. Дополнительным фактора повышенного уровня мужских гормонов является дефицит цитохрома Р450, в синтезе которого принимает активное участие ФСГ. Цитохром в свою очередь стимулирует метаболизм андрогенов в эстрадиол.
Дефицит же эстрадиола провоцирует еще больший выброс ЛГ. Так замыкается порочный круг, что приводит к хронической гиперандрогении.
Существует как первичный – проявившийся у девочек или девушек в переходном возрасте, и вторичный – развился у изначально здоровой женщины под «натиском» стрессовых факторов. И в первом, и во втором случае процесс связан с наследственной предрасположенностью. При этом доказана генетическая детерминанта поликистоза яичников с инсулинорезистентностью.
Большое значение в развитии осложнений при СПКЯ имеет инсулинорезистентность. Повышенное содержание инсулина отмечается как у женщин с ожирением, так и у худых. Это состояние не связано с малым количеством рецепторов, а с генетическим искажением тирозинкиназного фосфорилирования инсулинового рецептора.
При этом глюкоза не может должным образом поступать в клетку и развиваются признаки сахарного диабета 2 типа. Кроме этого, гиперандрогения приводит к превалированию мышечных волокон слабо чувствительных к инсулину, что усугубляет инсулинорезистентность.
Увеличение содержания жировой ткани дополнительно способствует внегонадному синтезу андрогенов и эстрона. А эстрон повышает чувствительность гипофиза к гонадотропинрилизинг гормонам, чем усугубляет прогрессирование симптомов СПКЯ.
Патогенез развития синдрома поликистозных яичников таков, что беременность при СПКЯ может вообще не наступать, либо осложняться выкидышем, замиранием. Яичники при этой патологии значительно изменены, преобладание ЛГ и снижение ФСГ приводит в ановуляции – отсутствию нормальной овуляции, без которой невозможно зачатие. Поэтому зачастую между СПКЯ и бесплодием ставят знак равенства.
Если все же дисбаланс гормонов не столь выражен и ФСГ вырабатывается, то забеременеть при поликистозе яичников хотя тяжело, но возможность этого не исключена. Но выносить и родить ребенка при СПКЯ будет гораздо сложнее.
Уже в пубертатном периоде у девочек могут быть заметны первые симптомы синдрома поликистоза яичников. Характерно нарушение ритма менструаций. В этот период девушки могут иметь как избыточный вес, так и нормальную массу тела. Основные симптомы СПКЯ у женщин таковы:
- нарушение менструального цикла – чаще всего олигоменорея;
- избыточное оволосение – гирсутизм, хотя в последние годы встречаются (около 50%) безгирсутные женщины;
- угревая сыпь как в переходном возрасте, так и у девушек постарше;
- первичное бесплодие, ведь именно отсутствие у пары детей приводит женщину к врачу;
- дисфункциональные маточные кровотечения у 7-9% пациенток;
- избыточной массы тела может и не быть, около 30% развивается СПКЯ у худых или с нормальным весом.
Кроме приведенных признаков, для СПКЯ с инсулинорезистентностью характерны симптомы сахарного диабета:
- жажда;
- повышенное мочеотделение;
- слабость и выраженная утомляемость;
- частые инфекционные заболевания, в том числе и вагинальный кандидоз;
- набор веса, обусловленный чрезмерным содержанием инсулина;
- поражение органов-мишеней: почек, глаз, сердца, сосудов нижних конечностей;
- в местах повышенного трения (пах, подмышки и прочее) возникает нигроидный акантоз – темная более грубая кожа.
У нелеченых до 30 лет пациенток симптомы СПКЯ будут более выраженными и лечить их гораздо тяжелее, поскольку гормональный фон приводит к необратимым метаболическим сдвигам.
В диагностике СПКЯ используются Роттердамские критерии, которые приняты в 2004 году на консенсусе, и 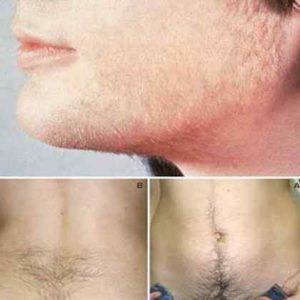
- олигоменорея и/или ановуляция;
- гиперандрогения (клинически и лабораторно подтвержденная);
- на УЗИ признаки СПКЯ.
Если есть хотя бы из них, то ставится диагноз «Синдром поликистоза яичников», код по мкб 10 – Е28.2. Но при этом должны быть опровергнуты другие причины кистозной трансформации желез.
Анамнез у женщин с нормальной массой тела не имеет особенностей. При ожирении у пациенток отмечаются чаще по сравнению с популяцией нейроинфекции, артериальная гипертония, экстрагенитальная патология.
При физикальном обследовании врач отмечает степень гирсутизма, индекс массы тела. У женщин с ожирением в 80% случаев жир распределен по мужскому типу – висцеральному.
При осмотре женщины гинеколог определяет увеличенные яичники. При пальпации молочных желез выявляется фибрознокистозная мастопатия.
Для подтверждения поликистоза яичников обязательно проводятся анализы крови на содержание гормонов. При СПКЯ результаты чаще выглядят именно так:
- повышен ЛГ, тестостерон, 17-ОП;
- увеличено соотношение ЛГ/ФСГ более 2,5 раз;
- у 25% женщин отмечается гиперпролактинемия – повышен пролактин;
- увеличена концентрация ДГЭАС;
- снижен ГСПГ;
- определение резистентности к инсулину, его концентрацию в крови.
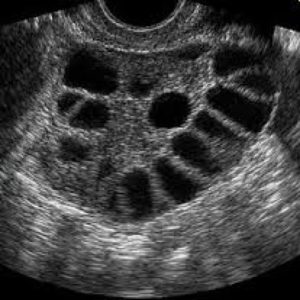
- объем яичника более 8 см 3 ;
- гиперэхогенная строма преобладает;
- не менее 10 анэхогенных фолликулов диаметром до 10 мм;
- кровоток стромы усилен.
Согласно картине узи выделяют такие формы СПКЯ: 1 тип – диффузное расположение фолликулов в яичнике, 2 тип – периферическое. Для 1 типа более характерна нормальная масса тела, отсутствие гирсутизма, у женщин в анамнезе отмечаются беременности, закончившиеся выкидышем или замиранием. У таких пациенток овуляция происходит, гормональный сдвиг не столь выражен, хотя выносить и родить она без помощи врачей все же не сможет.
Женщинам с дисфункциональными маточными кровотечениями показана гистероскопия с биопсией эндометрия, поскольку имеется предрасположенность к развитию гиперплазии.
СПКЯ необходимо дифференцировать с врожденной гиперплазией коры надпочечников и вторичным поликистозом, связанным с метаболическим синдромом.
Оценкой симптомов и лечением этой нозологии должен заниматься врач-гинеколог совместно с эндокринологом. Зачастую замечает симптомы поликистоза яичников терапевт или педиатр, после чего направляет женщину или девушку на обследование.
Лечение СПКЯ имеет несколько направлений, которые обязательно должны сочетаться для удачного зачатия и развития беременности:
- снижение массы тела и прекращение метаболического дисбаланса;
- гормональная терапия для подавления андрогенов;
- стимуляция овуляции;
- терапия гиперпластических процессов в матке;
- применение методик вспомогательной репродукции.
Чтобы нормализовать массу тела и устранить бесплодие, нужно в первую очередь придерживаться диеты. Питание при СПКЯ должно быть приближено к столу №9, который назначают при сахарном диабете. Чтобы устранить инсулинорезистентность тканей, используют Метформин, Глюкофаж, Сиофор и прочие аналоги сахароснижающих препаратов. Метформин при СПКЯ назначается в дозе 1000-1500 мг в сутки в том числе и на фоне стимуляции овуляции.
Показаны препараты для стимуляции овуляции, действие которых базируется на ребаунд-эффекте. Популярным средством является Кломифена цитрат, его синоним Клостилбегит. После его отмены происходит нормализация уровня ЛГ и ФСГ и овариальный фолликулогенез. Если у женщины с резистентностью к инсулину проводить стимуляцию овуляции Кломифеном без Метформина, то шансы на успех значительно снижаются. На втором этапе стимуляции назначают гонадотропины.
Неудача стимуляции Клостилбегитом предполагается, если есть такие условия:
- женщина старше 30 лет;
- ИМТ более 25;
- объем яичников более 10 см 3 ;
- ЛГ >15 МЕ/л, а ФСГ Читать также Какие прививки вызывают бесплодие
Если женщины резистентны к терапии Кломифеном (Клостилбегитом), то назначается операция – лапароскопия. Основные вмешательства при СПКЯ – это клиновидная резекция яичников и прижигание стромы теплом, лазером. Цель лапароскопии при поликистозе яичников – удаление стромы органа, которая выбрасывает большое количество андрогенов.
Врач подбирает проток проведения ЭКО индивидуально с учетом всех особенностей протекания болезни у женщины. Допустим как длинный протокол, который считается «золотым стандартом», так и короткий.
Важно отметить, что суперовуляция, вызываемая при СПКЯ, на 50% чаще заканчивается тяжелым синдромом гиперстимуляции яичников. При пункции и заборе определенного количества фолликулов выявляют, что некоторые из яйцеклеток незрелые и низкого качества.
Во время беременности при поликистозе яичников для ее пролонгирования и снижения риска невынашивания назначают препараты прогестерона – Утрожестан, Дюфастон и прочие.
Народными средствами избавиться от СПКЯ невозможно. Поэтому такие препараты следует применять только по рекомендации доктора.
Даже несмотря на успех лечения СПКЯ и рождение ребенка, велика вероятность рецидива симптоматики. Поэтому женщине после беременности необходимо проводить профилактику с использованием оральных контрацептивов (КОК) – Жанин, Ярина, Диане, Марвелон. У женщин с ожирением назначаются интравагинальные формы.
В лечении также используют такую биологическую добавку, как Инозитол. Соединение вырабатывается нашим организмом в норме, поэтому побочные действия от него развиваются только при значительном превышении нужной дозировки. Доказано, что Инозитол при СПКЯ оказывает положительное воздействие при дополнении им приема контрацептивов.
Для того чтобы забеременеть при синдроме поликистоза яичников назначают гормональные препараты для подавления гиперандрогении, медикаментозную и хирургическую стимуляцию созревания и выхода яйцеклетки. При неудаче прибегают к экстракорпоральному оплодотворению. ЭКО при СПКЯ делают в таких случаях:
- неэффективна стимуляция после операции и Кломифена в течение 12 месяцев;
- более 6 стимуляций не вызвали овуляцию;
- имеются другие факторы бесплодия, например, мужской или трубный.
Однако положительный результат ЭКО при поликистозе имеет меньшую вероятность из-за недостаточного качества фолликулов, повышенного уровня ЛГ. Беременность протекает тяжело, от 30-50% зачатий заканчивается прерыванием на раннем сроке.
Кроме ЭКО, женщинам с поликистозом с нормальной проходимостью маточных труб могут назначить инсеминацию – ИКСИ.
Прогноз для жизни и беременности благоприятный, если лечить поликистоз яичников начали до 30 лет. Женщина с успехом может забеременеть и родить здорового малыша, если заранее займется планированием зачатия. Для этого важно в самые ранние сроки выявить первые признаки и поставить диагноз поликистоз яичников и бесплодие. После 30 лет вероятность успеха от лечения значительно снижается.
Длительно протекающий синдром ПКЯ истощает организм и вызывает необратимые повреждения тканей репродуктивной системы и других структур.
источник
Данное заболевание может возникать по различным причинам – вследствие стрессов, гормонального сбоя и даже при смене климатических условий. Лапароскопия как метод лечения кист яичников имеет множество преимуществ, к которым относятся легкость операции и быстрое восстановление организма пациентки.
Общее гормональное расстройство у женщин, которые еще не вышли из детородного возраста называется синдром поликистоза яичников (СПКЯ). Он характеризуется развитием множества мелких кист – фолликулов, заполненных жидкостью. В них содержатся неразвившиеся яйцеклетки, располагающиеся вдоль оболочки каждого яичника. Последствием этого может стать сбой менструального цикла, проблемы с беременностью, появление кист в половых органах. Специалисты связывают поликистоз с изменением уровня прогестерона и эстрогена, помогающих в процессе выработки яйцеклеток.
Врачи, при необходимости обратиться к оперативному вмешательству для удаления поликистоза яичников, зачастую используют метод лапароскопии. Показаниями являются:
- подозрение на развитие у женщины опухолей/эндометриоза или кист;
- бесплодие с неизвестными причинами;
- острый аднексит;
- синдром хронической боли в брюшной полости, не поддающийся медикаментозному лечению;
- подозрение на апоплексию, разрыв кистомы или перекрут кистозной ножки.
Лапароскопия при поликистозе яичников имеет массу преимуществ, по сравнению с другими методами хирургического вмешательства. К ее плюсам относятся:
- минимальное травмирование тканей;
- быстрая послеоперационная реабилитация;
- предотвращение образования спаек (так как внутренние органы практически не подвергаются сдавливанию в ходе операции);
- минимальное количество швов, что снижает риск их расхождения;
- вероятность воспаления и инфекционного процесса после лапароскопии близка к нулю;
- отсутствие значительных рубцов.
Практически во всех случаях развития СПКЯ врачи фиксируют у женщин сниженную чувствительность к инсулину – гормону, который регулирует количество глюкозы в крови. Когда в кровеносной системе циркулирует большое количество этого вещества, яичники начинают повышенную выработку андрогенов (мужских гормонов). Вещество нарушают функцию и структуру яичников. Гормон негативно влияет на овуляцию, не давая яйцеклеткам возможности нормально развиваться.
Под действием андрогенов оболочка яичников становится толще, и созревший фолликул не может ее прорвать. Это не позволяет выпустить яйцеклетку, готовую к оплодотворению. Неразорвавшиеся фолликулы наполняются жидкой субстанцией и трансформируются в кисту. Так у женщины формируется поликистоз – скопление нескольких маленьких образований. Лапароскопию при СПКЯ проводят, как правило, чтобы вылечить бесплодие. Преимуществом методики является возможность устранить сопутствующий перитонеальный фактор – непроходимость труб матки или имеющиеся спайки.
Во время диагностики СПКЯ врач проводит осмотр и опрос пациентки, при этом он отмечает внешние признаки патологии и увеличение обоих яичников. Посредством УЗИ специалист выделяет несколько неразорвавшихся фолликулов размером до 1 см и назначает диагностическую лапароскопию. В ходе процедуры гинеколог берет маленький кусочек яичника с помощью специального инструмента. Далее образец отправляется на гистологию. Биопсия эндометрия необходима пациенткам, у которых бывают кровотечения не во время месячных.
Женщинам со склерокистозной оболочкой назначают проведение декортикации яичников. Врач удаляет скальпелем или специальными ножницами трансформированную белочную поверхность органов, фолликулы прокалываются иглой, а их края ушиваются особыми нитями. Эта процедура помогает убрать фактор, препятствующий овуляции. Материал, который был удален с яичников, отправляется на гистологию. Данный вид лапароскопии проводится не только с лечебной, но и с диагностической целью.
Пациенткам с поликистозом для восстановления детородной функции на яичниках делают небольшие насечки, благодаря которым функции органа восстанавливаются. В процессе каутеризации яичник фиксируют специальными зажимами и посредством лазера или коагулятора осуществляют надрезы глубиной до 1 см на его оболочке. При этом хирург выполняет насечки в местах, где видны просвечивающиеся фолликулы, чем обеспечивая их разрыв при созревании яйцеклетки.
Первоочередной подготовительной мерой для удаления поликистоза яичников является сдача всех необходимых анализов, среди которых:
- общий анализ мочи/крови;
- флюорография;
- биохимия крови с определением количества билирубина, белка, сахара;
- электрокардиограмма;
- влагалищный мазок на микрофлору;
- кровь на гепатиты, ВИЧ, сифилис;
- коагулограмма.
Лапароскопия при поликистозе яичников проводится только в случае, если все результаты будут в норме, иначе высок риск развития осложнений. При каких-либо проблемах со здоровьем операцию переносят для прохождения курса лечения. Конкретной рекомендации относительно дня проведения лапароскопии нет: процедуру осуществляют в любой день цикла, за исключением непосредственно месячных. Когда пациентку утверждают на операцию, ее направляют в стационар, где дополнительно проводится УЗИ и ЭКГ.
Вечером, за день до операции следует отказаться от приема пищи позже 19 часов. Лапароскопия проводится исключительно на голодный желудок, при этом нельзя даже пить после 22 часов предшествующего операции дня. Такие меры необходимы для снижения риска попадания содержимого желудка в дыхательные пути при пребывании женщины под наркозом. Врачи отделения гинекологии просят пациенток накануне процедуры сделать клизму и побрить лобок. Утром перед лапароскопией очищение повторяют. В некоторых случаях дополнительно назначают разовый вечерний прием слабительного препарата.
Операцию, в отличие от лапаротомического вмешательства, делают не посредством разреза тканей живота, а путем проделывания трех небольших отверстий диаметром до 1 см. Сквозь них пропускают три манипулятора к внутренним органам. Один из инструментов оснащен фонариком и камерой, а остальные необходимы для фиксации и удаления кист. Во время операции врач ориентируется по получаемому на экран изображению. После успешного окончания лапароскопии доктор достает инструменты из полости брюшины и накладывает швы или просто заклеивает отверстия на внешней поверхности живота.
Наступает восстановление тканей и органов спустя 2-6 недель после операции. Реабилитация после лапароскопии при поликистозе яичников предполагает строгое соблюдение врачебных предписаний. К ним относятся такие:
- нельзя иметь половые контакты в течение 1 месяца после операции (за исключением оральных);
- запрещены серьезные физические нагрузки и тяжелый труд на протяжении 4 недель после лапароскопии (максимально допустимый для подъема груз – 3 кг);
- нельзя кушать соленые, острые, пряные блюда;
- под запретом – алкоголь;
- следует пройти реабилитационный курс физиотерапии для ускорения заживления ран;
- рекомендуется принимать витаминно-минеральные препараты типа Супрадина, Витрума, др.
На протяжении 5-15 дней могут наблюдаться незначительные кровянистые или слизистые выделения после лапароскопии. Поводом для обращения к гинекологу является их повышенная продолжительность или обильность. После лапароскопии менструальный цикл не сбивается, а остается прежним. Иногда менструация после операции немного задерживается, но, как правило, не дольше, чем на несколько суток. Не стоит волноваться, если продолжительность или характер месячных изменится – это нормальная реакция организма на оперативное лечение.
После операции по удалению поликистоза (в течение 7-8 часов) разрешается прием негазированной воды, после чего женщине назначают легкую восстановительную диету. В последующие 2-3 суток разрешено кушать исключительно жидкую или пюреобразную пищу. Подходящими продуктами для этого периода станут:
- нежирный натуральный йогурт;
- куриный бульон;
- протертое постное мясо;
- отварной рис;
- рыба, приготовленная на пару.
Начиная с 4-5 дня после лапароскопии кушать можно, как вы привыкли, однако из рациона лучше исключить соленья, острую, пряную еду и алкоголь. После оперативного вмешательства организм женщины восстанавливается на протяжении 0,5-1 года и снова приобретает способность зачать ребенка. При этом овуляция может начинаться уже спустя 2 недели после лапароскопии (это можно определить путем измерения базальной температуры).
Стоимость оперативного вмешательства зависит от стадии поликистоза, наличия/отсутствия осложнений или сопутствующих патологий и выбора медицинского учреждения. Недорогой операцию назвать нельзя – цена процедуры начинается от 7 тысяч рублей. Сколько стоит лапароскопия при беременности? Цена удаления поликистоза в данном случае значительно выше, при этом нижняя граница составляет 10-12 тысяч рублей.
источник