Как показывает статистика, в бесплодии супружеской пары мужчина оказывается “повинен” приблизительно в 40-45% случаев.
Спермограммой называется метод исследования эякулята, который используется для проверки оплодотворяющей способности спермы мужчины. Данный анализ предоставляет морфологические, количественные и качественные характеристики спермы.
Проведение спермограммы может назначаться в следующих ситуациях.
Бесплодный брак. Анализ проводится для определения мужского фактора бесплодия. Брак считается бесплодным, если в течение года стабильной половой жизни без использования противозачаточных средств не наступает желанная беременность.
Мужское бесплодие. Причина проблемы может заключаться в варикоцеле, простатите, травмах, гормональных сбоях, инфекции и так далее.
Подготовка к инсеминации. Спермограмма обязательно проводится в рамках подготовки к проведению искусственной инсеминации.
Подготовка к беременности. Анализ позволит оценить оплодотворяющую функцию мужчины.
Желание мужчины проверить уровень фертильности.
При расшифровке результатов спермограммы нормальными считаются следующие показатели:
- объем превышает 2 мл.;
- вязкая консистенция;
- разжижение происходит спустя 10-30 минут;
- вязкость составляет до 2 см;
- бело-сероватый цвет;
- специфический запах;
- мутность;
- pH насчитывает 7.2-8;
- слизь отсутствует;
- число сперматозоидов составляет 20-200 млн в 1 мл.;
- общее число сперматозоидов превышает 40 млн в эякуляте;
- число активноподвижных сперматозоидов превышает 25%;
- на неподвижные сперматозоиды приходится менее 50%;
- агрегация и агглютинация отсутствуют;
- число лейкоцитов не превышает 1 млн;
- показатель нормальных сперматозоидов превышает 50%;
- клетки сперматогенеза – 2-4;
- нормальная морфология головки наблюдается более чем у 30% сперматозоидов.
При изучении результатов спермограммы врач может прийти к следующим выводам.
Отсутствие эякулята рассказывает об аспермии. Эффективное и быстрое оплодотворение возможно, только если в 1 мл спермы мужчины содержится приблизительно 18 млн активных сперматозоидов.
Обнаружить олигозооспермию позволяет сокращение в эякуляте числа сперматозоидов (в 1 мл содержится менее 20 млн). Эта патология также препятствует зачатию.
О наличии азооспермии говорит отсутствие в эякуляте сперматозоидов. Азооспермия – одна из распространенных причин мужского бесплодия.
Криптозооспермия – в эякуляте наблюдаются единичные сперматозоиды после центрифугирования. Это говорит о нарушении здорового состояния спермы, существенно сокращает шансы на зачатие ребенка.
Сокращение уровня подвижности сперматозоидов указывает на астенозооспермию у пациента. Одна из причин бесплодия пары по вине мужчины.
Свидетельством тератозооспермии служит сокращение концентрации сперматозоидов нормальной морфологии. У аномальных сперматозоидов отсутствует возможность оплодотворения яйцеклетки.
Если результаты спермограммы не соответствуют нормы, врач порекомендует пациенту спустя пару недель повторить обследование. Далее специалист займется поисками причины проблемы. На качество спермы могут оказать влияние самые разнообразные факторы: ИППП, инфекционные простатиты, воспалительные процессы, варикоцеле и так далее. Оптимальная лечебная программа разрабатывается уролог-андрологом в индивидуальном порядке.
источник
Наиболее полным анализом спермы, позволяющим оценить её физические свойства, клеточный и химический состав, является спермограмма. Благодаря спермограмме специалист сумеет более точно определить степень мужского бесплодия.
В 1999 году нормы спермограммы были пересмотрены, и на данный момент они таковы:
2. Концентрация – не менее 20,0 млн/мл
3. Подвижность:
— от 25% сперматозоидов с быстрой линейной прогрессивной подвижностью (кат. А);
— от 50% — с быстрой линейной прогрессивной подвижностью (кат. А), и медленной линейной или нелинейной прогрессивной подвижностью (кат. В).
Кроме категории А и В, существует ещё 2 категории движения сперматозоидов:
— категория С (непоступательные движения);
— категория D ( неподвижные особи).
4. Живые сперматозоиды (тест прижизненной окраски эозином) – не менее 50% (по нормам 1999 года)
5. Морфологически нормальные формы – не менее 30%
7. Количество лейкоцитов в сперме — не более 1,0 млн/мл
При снижении количества сперматозоидов по данным анализа спермы ставится диагноз «олигозооспермия». Подобная патология может быть следствием пониженной функции яичек, либо непроходимости семявыносящих путей (с одной стороны). Если непроходимость становится двусторонней, а функции яичек утрачиваются полностью, можно говорить об азооспермии, то есть полном отсутствии сперматозоидов.
Активноподвижные особи по результатам анализа должны составлять 60-70% от общего количества, слабоподвижные — 10-15%, и неподвижные — 20-25%. При этом в лучшем случае активноподвижные сперматозоиды должны стремиться вперёд, но некоторые из них могут передвигаться хаотично.
Если подвижные составляют менее 50%, это говорит о такой патологии, как астенозооспермия, отсутствие сперматозоидов означает некроз.
70-80 % от общего количества должны составлять живые сперматозоиды, количество мёртвых, согласно нормам, не может превышать 20%, на особи с патологическими формами также должно приходиться не более 20%.
С помощью морфологии сперматозоидов можно узнать количество тех, которые имеют нормальное строение, их должно быть от 50% и более. Если данный показатель ниже – значит, речь идёт о такой патологии, как тератозооспермия.
Другие показатели анализа:
— лейкоциты – до 10 ед. в поле зрения;
— клетки сперматогенеза (общее количество) — 1-2%
Количество лейкоцитов, превышающее норму, является признаком острого воспалительного процесса, развивающегося в области урогенитального тракта. Это может быть простатит, орхит, везикулит, эпидидимит, уретрит и др. Как правило, при этом пациенту назначается тщательное обследование.
— лецитиновые зёрна – в большом кол-ве;
— эритроциты – полное отсутствие;
— кристаллы Бехтера – единицы;
Агглютинация способствует резкому снижению подвижности сперматозоидов и может приводить к резкому снижению репродуктивной функции. Тапкая патология может возникнуть из-за дисфункции половых желез, которая нередко развивается при везикулите и хроническом простатите. Иногда агглютинация становится следствием специфических воспалительных заболеваний, нерегулярной половой жизни и т.д.
Агрегация также является признаком патологических изменений, которые могут вести к снижению фертильности. Участки агрегации, то есть значительного скопления сперматозоидов, можно увидеть даже невооруженным глазом. Из общей массы эякулята они выделяются резкой белизной и большей плотностью. На фоне агрегации зачастую наблюдается снижение подвижности сперматозоидов, которое является признаком различных патологических изменений, нарушений функций мужского организма.
— скорость движения — 3 мм/мин;
— метаболическая активность — от 60 мин;
— утомляемость — процент подвижных форм через 1 час уменьшается на 10%,
через 5 часов — на 40%;
— результаты пробы на резистентность — 120 мин и более.
Небольшие отклонения показателей в какую-либо сторону не обязательно свидетельствует о развитии заболевания, ведущего к серьезному снижению фертильности. Для того чтобы определить способность мужчины к оплодотворению, необходимо проанализировать все характеристики. Анализ спермы используется в некоторых случаях не только для того, чтобы подтвердить или опровергнуть диагноз, но и с целью оценки иных патологических изменений в организме пациента.
Перед тем как сдать сперму на анализ, пациенту следует придерживаться определённых требований. Например, необходимо воздерживаться от половой жизни 3-4 дня, максимум – неделю.
На протяжении этого времени мужчине, которому предстоит сдать сперму, запрещается:
— употреблять любые лекарственные препараты;
— употреблять алкоголь, включая пиво;
— принимать ванну;
— посещать баню.
Накануне сдачи анализа нельзя употреблять жирную и острую пищу, помочиться необходимо за 2 часа до сдачи биоматериала.
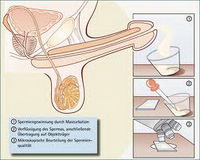
Получают эякулят в лаборатории медцентра с помощью мастурбации либо в результате прерванного полового акта. Сперма, полученная в презерватив, для анализа не подходит, поскольку, соприкасаясь с резиной, а особенно, с веществами, которыми она обработана, сперматозоиды через 15-20 минут становятся неподвижными.
Лучше всего сперматозоиды сохраняются при температуре от 20 до 37 градусов. Важное условие: биоматериал, полученный с помощью эякуляции, должен полностью попасть в подготовленный сосуд. Если часть порции потеряна, то результат спермограммы будет уже не таким точным. Особенно это касается пожилых мужчин, а также пациентов с недостаточным сперматогенезом.
При хороших показателях делать спермограмму повторно может и не потребоваться. Если же были обнаружены какие-либо патологические отклонения, то исследование нужно будет провести ещё один или два раза, с интервалом в неделю.
Иногда женщине не удаётся уговорить супруга сделать анализ спермы. Тогда можно договориться с мужчиной, чтобы он собрал эякулят для анализа дома. Сначала необходимо попросить в лаборатории ЭКО специальный контейнер ( стерильный сосуд с крышечкой, а также пробирки для транспортировки биоматериала). После того, как сперма будет получена, её следует очень быстро (до 1,5 часов) доставить в клинику. Пробирку желательно прикрепить к телу, например, приклеить пластырем к животу, или положить в бюстгальтер – там содержимому пробирки будет обеспечена необходимая температура.
Если у супруга проблемы с потенцией, это ещё не говорит о его неспособности к деторождению. Наоборот, у таких мужчин может быть очень высокая фертильность спермы. Но, как правило, при этом мужа сложно уговорить сдать семенную жидкость на анализ. Совет женщинам: проявите характер, ведь речь идёт о вашем будущем.
Сперматозоид состоит из головки, тела и хвоста. Ядро, покрытое акросомой, занимает большую часть головки. Акросома состоит из двух мембран – внутренней и внешней, а также из содержимого, в состав которого входят вещества, богатые гидроксилазами и богатого карбогидразами.
Приближаясь к яйцеклетке, сперматозоид выбрасывает энергетический заряд, который прорывает внешнюю мембрану и позволяет содержимому акросомы покинуть полость ядра. Так происходит акросомальная реакция.
На то, что морфологическое строение имеет опредеоенные аномалии, указывают такие признаки, как изменения в форме головки, её размерах (увеличение или уменьшение), а также структуре (сдвоенная или аморфная). Его хвостик может быть спиралевидным или двойным.
Из-за нарушения проходимости протока семенных пузырьков, которое является, как правило, следствием различных воспалительных заболеваний, в семенной плазме резко снижается концентрация фруктозы. Подобный эффект наблюдается и при врождённом отсутствии семенных пузырьков.
Если спермограмма показывает наличие в эякуляте большого (более 10х106/мл) количества лейкоцитов, особенно нейтрофилов, то это говорит обычно о наличии инфекционных заболеваний или воспалительного процесса в половых путях.
Выявить места локализации адгезивных и воспалительных участков урогенитальной сферы позволяет определение pH эякулята. Согласно норме, этот показатель спермограммы составляет 5,2-7,8, при наличии воспалительного процесса он обычно повышается.
«Сперматозоид на самом деле ничего не пробивает. Акросома, которая располагается на кончике его головки, имеет литические верменты, которые позволяют растворить оболочку яйцеклетки. Оплодотворение яйцеклетки происходит, если определённое количество сперматозоидов совершили действия, направленные на растворение оболочки этой яйцеклетки. Как только происходит акросомальная реакция, то есть, растворение оболочки, самый активный сперматозоид проникает в яйцеклетку через клеточную мембрану. В этот момент мембрана яйцеклетки меняет свой заряд на противоположный, что не позволяет проникнуть внутрь другим сперматозоидам».
источник
У мужчин, которым назначили исследование семенной жидкости, может возникнуть вопрос, зачем сдают спермограмму?
♦ врачи применяют этот анализ для диагностики мужского бесплодия, когда семейная пара не может зачать ребенка длительное время. Особенно это актуально, если мужчина перенес какое-либо заболевание половой системы (простатит, хламидиоз, варикоцеле).
♦ для контроля проводимого лечения бесплодия.
♦ перед проведением искусственного оплодотворения (ИКСИ или ЭКО).
♦ ее проводят донорам спермы и людям, которых хотят использовать криоконсервацию эякулята.
Для оценки результата врачи используют несколько различных признаков нормального эякулята.
Что же показывает анализ спермы?
- Объем семенной жидкости (2 мл или больше).
- Общее число сперматозоидов (39 миллионов или больше).
- Концентрация сперматозоидов (15 миллионов в 1 мл или больше).
- Подвижность сперматозоидов (от 40% и больше).
- Количество сперматозоидов с прогрессивным движением (от 32% и больше).
- Жизнеспособность сперматозоидов (от 58% и больше).
- Количество нормальных форм сперматозоидов (от 4% и больше).
При мужском бесплодии анализ спермограммы дает возможность определить патологические изменения эякулята. К ним относятся:
- Снижение концентрации сперматозоидов.
- Снижение их подвижности.
- Снижение нормальных форм.
- Полное отсутствие сперматозоидов.
- Уменьшение объема эякулята.
- Отсутствие эякулята.
- Увеличение лейкоцитов в эякуляте.
- Отсутствие подвижности сперматозоидов.
- Отсутствие живых сперматозоидов.
- Наличие крови в семенной жидкости.
Что показывает спермограмма и как выполняют все лабораторные исследования семени? В первую очередь необходимо определить основные показатели анализа и оценить их результат.
Объем измеряют при помощи специальной пипетки со шкалой. Количество менее 2 мл является патологическим, такое состояние называют олигоспермия. Эякулят состоит из сока простаты и сока семенных пузырьков.
На снижение величины может повлиять заболевания половой системы (дисфункция семенных пузырьков и предстательной железы, непроходимость семявыводящих протоков, гипогонадизм) и неправильная подготовка к исследованию.
В лаборатории необходимо определить абсолютное (общее количество) и относительное (в 1 мл) содержание сперматозоидов. Для этого используют микроскопический метод с использованием специальных счетных камер.
Лаборант делает мазок капли эякулята и на глаз подсчитывает количество сперматозоидов в поле зрения. Существуют спермоанализаторы – компьютеризированные автоматические системы подсчета. Их плюс состоит в уменьшении человеческого фактора, простота использование и более быстрое исследование.
После получения относительных показателей в 1 капле, можно умножить полученный результат на общий объем и получить абсолютное количество сперматозоидов. Уменьшение этих показателей называют олигозооспермия.
Чтобы мужские половые клетки могли достигнуть и оплодотворить яйцеклетку, они должны быть подвижными. Выделяют 4 категории подвижности:
- А – прогрессивно-активноподвижные, скорость более 25 мкм в секунду, движение прямолинейное.
- В –прогрессвно-слабоподвижные, скорость менее 25 мкм в секунду, движение прямолинейное.
- С – непрогрессивно-подвижные, движение непрямолинейное или на месте.
- D – неподвижные.
Определяют подвижность микроскопически или с помощью спермоанализаторов. В норме категория А должна составлять 25% или сумма категорий А и В 50%. Состояние, когда эти условия не соответствуют норме, называют астенозооспермия.
Характеризуется количеством живых сперматозоидов относительно мертвых. В норме их не менее 50% от общей численности. Для определения живых клеток в лабораторных условиях используют два метода:
- Суправитальное окрашивание эозином. Эозин – это краситель, который может проникать через нарушенную мембрану мертвых сперматозоидов, но не проникает через стенку живых. При этом мертвые тельца окрашиваются в розовый цвет. При использовании этого метода 1 каплю семенной жидкости смешивают с 1 каплей 0.5% раствора красителя, после чего предметное стекло с мазком смотрят под микроскопом и подсчитывают количество окрашенных клеток.
- Гипоосмический тест. Данная методика основана на свойстве нормальных сперматозоидов набухать в гипотоническом растворе. 1 каплю семенной жидкости смешивают с 10 каплями водного раствора фруктозы и натрия цитрата. Потом эту смесь помещают в термостат с температурой 37ºС на 60 минут. Потом производят микроскопию и подсчитывают количество неизмененных клеток.
Если в эякуляте нет живых клеток, это называют некрозооспермия.
Кроме подвижности необходимо определить количество сперматозоидов нормальной формы. Используют метод микроскопии, при котором нужно определить долю нормальных клеток. Для удобства смотреть обычный мазок или окрашивать специальными красителями. При патологии могут изменяться головка, шейка или жгутика. Любые изменения морфологии называют тератозооспермия.
Перед любым медицинским исследованием необходима правильная подготовка и спермограмма не исключение.
Для начала нужно правильно подготовиться к сдаче спермы.
- мужчине нужно соблюдать половое воздержание от двух до четырех дней. Если с момента последней эякуляции пройдет меньше двух, то объем может быть меньше действительного. Если больше четырех, то может снизиться подвижность клеток.
- не рекомендуется неделю не перегреваться (баня, сауна, принимать горячие ванны) и переохлаждаться. Такие температурные воздействия могут негативно повлиять на сперматогенез.
- нежелательно употреблять алкогольные напитки и при возможности не принимать лекарственные препараты, особенно негативно влияющие на половую систему.
Сдавать сперму необходимо в специализированных клиниках. Сдача производиться только путем мастурбации с семяизвержением в специальный стерильный пластиковый контейнер.
Не допускается сдавать сперму с помощью прерванного полового акта или семени из презерватива.
Сразу после сдачи необходимо доставить эякулят в лабораторию как можно раньше. Транспортировать контейнер необходимо аккуратно, без физических внешних воздействий. Анализ необходимо сдать 2-3 раза за 1 месяц, чтобы выявить патологическое состояние, а не случайный сбой в сперматогенезе.
Для чего нужна спермограмма? Это важное исследование, которое поможет многим семейным парам, которые хотят завести ребенка, но не могут этого сделать и не знают в чем проблема. Современная медицина имеет возможность помочь таким людям, но сначала нужно выявить причину проблемы, для этого врачи и применяют спермограмму. сдавать ее несложно, но для правильной трактовки результата нужно правильно к нему подготовиться.
Теперь вы знаете, что показывает спермограмма, как сдавать анализ и можете самостоятельно понять смысл медицинского заключения. Спасибо за внимание!
источник
Спермограмма – это анализ мужского семени (эякулята). Правильно расшифрованная спермограмма дает информацию о состоянии репродуктивной системы мужчины и о возможных заболеваниях моче-половой системы.
Спермограмма выполняется согласно нормам, принятым ВОЗ (Всемирная организация здравоохранения). Увеличение под микроскопом максимум в 900 раз.
Наряду со спермограммой выполняют MAR-тест эякулята, выявляющий наличие антиспермальных антител , говорящих об иммунном факторе бесплодия.
Также проводятся морфологические исследования спермы по Крюгеру и ЭМИС (Электронно-микроскопическое исследование сперматозоидов при увеличении микроскопа в 100 000 раз).
Для получения правильного анализа спермограммы при сдаче эякулята необходимо соблюдение следующих условий:
- Воздержание от семяизвержения в течение 2-7 дней (оптимальный срок 4 дня). При повторном исследовании желательно устанавливать одинаковые периоды воздержания для снижения колебаний полученного результата.
- Запрещен прием алкоголя, включая пиво, снотворных и успокаивающих препаратов в течение этого срока. В остальном образ питания можно не менять, т.к. сперматозоиды образуются за несколько месяцев раньше.
- Воздержаться от приёма горячих ванн, от посещения бани, сауны в течение 2-7 дней.
- Эякулят получают путём мастурбации. Собирают в специальный контейнер, который предварительно необходимо получить в медицинском офисе. Запрещено использовать обычный презерватив для сбора спермы, т.к. он содержит вещества, влияющие на подвижность сперматозоидов.
- На контейнере необходимо указать фамилию, дату и точное время получения эякулята.
- Во время транспортировки сперму сохранять при температуре +27°С. +37°С.
- Приём эякулята проводится только в тех медицинских офисах, где есть услуга «Спермограмма», поскольку проведение исследования должно начинаться не позднее 1 часа после получения биоматериала.
От 30 до 40% причин бесплодия могут быть проблемы мужской патологии. Одной из таких проблем является иммунологическое бесплодие , которое обусловлено образованием антиспермальной оболочки на поверхности сперматозоида.
Антиспермальные антитела — иммуноглобулины изотипов IgG, IgA и/или IgM. У мужчин они образуются в яичках, их придатках, в семявыносящих протоках и направлены против антиген мембраны разных частей сперматозоида — головки, хвоста, средней части или их комбинации.
MAR-тест (Mixed agglutination reaction) определяет отношение (процент) нормальных активно-подвижных сперматозоидов, но покрытых антиспермальными антителами , к общему количеству сперматозоидов. В стандартной спермограмме такие сперматозоиды (покрытые антителами) расцениваются, как совершенно нормальные. Но, на самом деле, они не участвуют в оплодотворении.
Положительный MAR-тест является условным критерием иммунологического бесплодия у мужчин. По типу исследуемых антител разделяются на MAR IgA и MAR IgG. Критерием положительного MAR-теста является превышение 50% показателя. Исследование целесообразно проводить только при нормальной концентрации и подвижности сперматозоидов. В случае нарушения этих показателей проводится исследование сыворотки крови мужчины на наличие антиспермальных антител (методом ИФА).
Эякулят для MAR-теста собирается тем же способом, что и для исследования спермограммы.
ЭМИС позволяет исследовать сперму более детально, а также точнее поставить диагноз. Этот метод использует микроскоп с увеличением в 100 000 раз, что позволяет более детально исследовать все составляющие эякулята. Метод ЭМИС дает возможность изучить генетические и анатомические причины бесплодия, позволяет определить риск их передачи по наследству и влияние на развитие эмбриона. Целесообразно использовать это исследование перед проведением искусственной инсеминации или процедуры ЭКО/ИКСИ, а также для определения причин неудач предыдущего экстракорпорального оплодотворения.
С помощью ЭМИС можно рассмотреть строение сперматозоида:
Наличие на головке сперматозоида акросомы (ядерная шапочка, содержащая ферменты, растворяющие оболочку яйцеклетки). При отсутствии акросомы сперматозоид не может проникнуть в яйцеклетку.
Ядро головки сперматозоида , содержащее хроматин (генетический материал, состоящий из ДНК). При созревании сперматозоида хроматин уплотняется, что важно для успешной передачи генетической информации. Увеличение количества сперматозоидов с незрелым хроматином может привести к неспособности оплодотворить яйцеклетку.
Центриоль — базальное тельце соединительного отдела жгутика сперматозоида. При оплодотворении центриоль вместе с ядром сперматозоида переносится в яйцеклетку и вызывает ее деление. При оплодотворении яйцеклетки сперматозоидом с аномальным базальным тельцем деления не происходит и эмбрион останавливается в развитии.
Движение жгутика сперматозоида обеспечивается фибриллярными структурами , которые тянутся от шейки до кончика жгутика. Аномалии фибриллярных структур жгутика приводят к неподвижности сперматозоидов.
Митохондрии — обеспечивают энергию для движения жгутика. Можно определить морфологические врожденные аномалии митохондрий, которые лечатся только с помощью вспомогательных методов репродукции (ИКСИ).
Для выяснения причин мужского бесплодия при нормальной спермограмме.
Однократное/неоднократное прерывание беременности на ранних сроках (выкидыш или замирание беременности).
Подготовка к искусственному оплодотворению – инсеминация, ЭКО/ИКСИ.
При олигоспермиии, астеноспермии, тератозооспермии.
При азооспермии (отсутствии сперматозоидов) метод ЭМИС не используется.
Перед проведением процедуры ЭКО мужчине нужно будет сдавать сперму как минимум два раза: для проведения анализа спермограммы и непосредственно для проведения процедуры ЭКО. Показатели спермограммы для ЭКО, которые учитываются в первую очередь — это количество сперматозоидов, вязкость семенной жидкости, размер и форма сперматозоида (морфология), объем эякулята, подвижность и склеивание сперматозоидов.
Спермограмма, нормы для ЭКО, могут отличаться согласно рекомендациям ВОЗ. Нормы спермограммы для ЭКО будут зависеть от внутренней политики выбранной клиники. Однако чем лучше показатели спермограммы, тем больше вероятность зачатия ребенка.
источник
Трудности с зачатием ребенка могут возникать вследствие патологий репродуктивной системы обоих супругов. Поэтому, когда пара решается на продолжение рода, пройти комплексное обследование рекомендуется и женщине и мужчине.
Мужское бесплодие разделяют на врожденное и приобретенное. В последнем случае его причиной могут быть травмы, заболевания половых органов, ведение неправильного образа жизни. Назначение лечебной терапии основывается на результатах проведенных анализов, тесте на бесплодие у мужчин.

При появлении подозрений на бесплодие мужчине необходимо обратится к специалисту так, как только в условиях клиники можно провести качественную полноценную диагностику. Таким образом, можно и подтвердить диагноз – бесплодие, и установить его причину.
Первоначально проводится клиническое обследование пациента (оценивается соотношение возраста и веса, физическое и психическое состояние). После визуального обследования и опроса, назначаются лабораторные анализы и специализированные исследования мочеполовой системы.
Главный анализ, способный диагностировать мужское бесплодие – спермограмма. Она позволяет определить состояние сперматозоидов. С помощью специально оборудования лаборант выявляет отклонения от нормы в количестве, качестве, подвижности спермиев. Неудовлетворительное качество спермы значительно уменьшает возможность оплодотворения.
Бывают случаи, когда сперматозоиды в сперме отсутствуют вовсе, что свидетельствует о секреторном бесплодии. Это означает, что функционирование яичек нарушено, и они вырабатывают сперматозоиды в незначительном количестве или не вырабатывают вообще. Спермограмма позволяет не только выявить причину бесплодия, но и назначить корректное лечение.
Для проведения лабораторных исследований в условиях клиники, нужно сдать биологический материал для проведения спермограммы. Чтобы получить наиболее достоверный результат перед сдачей материала необходимо придерживаться нескольких рекомендаций:
- Отказаться от половых контактов в течении 3-4 дней перед сдачей анализов. Это необходимо для получения большего количества эякулята, благодаря которому результаты анализа будут более точными, появится возможность выявить аномалии в сперматозоидах. В противном случае результаты могут быть искажены.
- Отказаться от употребления алкоголя, курения.
- Не посещать баню, сауну.
- Исключить активные занятия спортом.
- Не заниматься тяжелым физическим трудом.
- Постараться сильно не нервничать.

Все эти факторы могут оказать существенное влияние на достоверность результатов спермограммы. Поэтому если даже за 3-4 дня перед анализом, что-то подобное было, нужно сообщить лечащему врачу. Возможно, он посоветует перенести исследование на несколько дней.
В день проведения анализа пациент приходит в клинику и сдает биологический материал. Ему выдают стерильный контейнер, куда путем мастурбации необходимо собрать сперму. Далее контейнер сразу отдают в лабораторию на исследование.
Анализ желательно проводить только на свежем биологическом материале. Поэтому собирать сперму заранее в домашних условиях не рекомендуется. Если же пациент все же решился собирать эякулят дома, следует помнить, что необходимый для анализа материал можно получить только в результате мастурбации. Прерванный половой акт или использование презерватива не дадут необходимый результат.
Зачастую одного анализа бывает недостаточно. На качество спермы оказывает влияние слишком много факторов. Поэтому для достоверного определения мужского бесплодия необходимо сделать не менее 2 анализов на протяжении 2 месяцев.
Очень подробно о спермограмме рассказано и показано в нашей отдельной статье здесь.
Помимо лабораторного теста спермы, можно провести собственное исследование с помощью специального мини микроскопа для проверки спермы. Такой прибор продается на просторах интернета. Стоимость подобного прибора около 5000 рублей. С его помощью можно отслеживать морфологические и качественно-количественные изменения эякулята во время прохождения терапии или подготовки к зачатию с помощью диет и физической активности.


Не удовлетворительное качество спермы может стать причиной назначений такого анализа как – биопсия яичек. Эта процедура показана только в случае бесплодия вызванного патологическим состоянием.
Кусочек ткани яичек исследуется гистологическим методом. Необходимый материал получают хирургическим способом или пункцией (иглой). Операция выполняется при местной анестезии. Но значительных неудобств данная процедура не несет за собой, после нее не нужно накладывать швы (разрез делается просто микроскопический), и проходить длительную реабилитацию.

В комплексе спермограмма и биопсия могут окончательно подтвердить бесплодие у мужчины и выявить причину его развития. После этих исследований назначается лечебная терапия или ЭКО.
В большинстве случаев мужчины не спешат обращаться в клинику, особенно подозревая бесплодие. Поэтому их интересует, как выявить проблему в домашних условиях. Проведение качественного теста на бесплодие невозможно в домашних условиях, ввиду отсутствия специальных инструментов и стерильных условий.
Но при наличии в организме некоторых особенностей, каждый может заподозрить у себя проблему:
- в норме сперма – однородная, не слишком вязкая, без комочков. Все остальные варианты – признак нарушения (имеет комочки, тянется ниточкой);
- непосредственно спермы в эякуляте должно быть, по меньшей мере, половина чайной ложки. В противном случае необходимо обратиться к специалисту;
- при регулярно возникающем дискомфорте или болях внизу живота или яичках срочно необходимо посетить больницу;
- частые ложные позывы к мочеиспусканию;
- сахарный диабет;
- слишком большой вес, большой живот;
- партнерша не может забеременеть на протяжении года регулярных половых контактов без контрацептивов.
Помимо косвенных признаков проверить мужчину на бесплодие можно с помощью домашнего теста на фертильность. Такой тест можно купить в аптеке. Краткая информация о нем в этом коротком, но полезном видео:
Точно диагностировать бесплодие таким образом нельзя, но можно заподозрить проблемы с половой системой и обратиться за консультацией к специалисту. Выявленная на ранней стадии патология чаще поддается лечению.
Зачастую мужское бесплодие бывает вызвано серьезными нарушениями в функционировании мочеполовой системы, которые в запущенной стадии могут вызвать импотенцию. Поэтому мужчинам необходимо тщательно следить за своим здоровьем и при возникновении проблем не затягивать с посещением специалиста.
Если у Вас остались вопросы задавайте их в комментариях, мы обязательно на них ответим. Статью можно оценить звездами снизу. Поделитесь этой статьей со своими друзьями в социальных сетях, для этого нужно нажать одну из кнопок ниже. Спасибо за посещение, берегите себя!
источник
Часто после визита к врачу и сдачи анализов многие мужчины получают на руки диагноз плохая спермограмма, что приводит к тому, что люди начинают паниковать и не знают, что делать. Для того чтобы разобраться в этом вопросе, надо понять, что показывают данные этого анализа.
Это показатель отклонения от нормы, который указывает на жизнеспособность сперматозоидов мужчины и их возможность оплодотворять яйцеклетку.
Если эти мужские половые клетки имеют незначительные отклонения от признанных нормой величин их подвижности, строения и скорости (менее 1%), то говорить о патологических изменениях рано.
Но при большем проценте изменений в них возможно развитие патологии в сперме, которые делятся по следующим типам:
-
по численному показателю концентрации сперматозоидов в сперме — полизооспермия (повышенное содержание) и олигозооспермия (число половых клеток ниже нормы);
- астенозооспермия — подвижность сперматозоидов уменьшена;
- тератозооспермия — число половых клеток с нормальным строением (морфологией) ниже нормы;
- аспермия — нет эякулята;
- азооспермия — нет сперматозоидов в эякуляте;
- олигоспермия — уменьшение объема спермы;
- лейкоцитоспермия — число лейкоцитов в семенной жидкости превышает норму;
- акиноспермия — полная неподвижность сперматозоидов;
- криптоспермия — количество половых клеток очень мало;
- гомоспермия — в сперме наблюдается присутствие крови;
- некроспермия — нет живых сперматозоидов в эякуляте.
Все эти патологии имеют неприятные названия, но большинство из них излечивается методами современной медицины. Итак, спермаграмма: что она показывает? Этот тест указывает на то, какой недуг поразил мужские половые клетки, что дает возможность врачам наметить пути устранения проблемы.
Во-первых, не надо паниковать. Во-вторых, попросите перепроверить результаты теста. Это займет около двух недель, но у вас будет уверенность в правильности (или наоборот) поставленного врачами диагноза. Итак, у вас есть спермограмма: что делать дальше?

После этого будет поставлен диагноз и назначен курс терапии, если есть надежда исправить положение. Ниже приведены некоторые сведения о количественных нормах при оценке сперматозоидов и их жизнеспособности и различные случаи, при которых возможно получение плохих результатов тестирования. Приведены некоторые методы лечения.
При патологии спермы у мужчины не происходит зачатия, и к специалисту надо обратиться, если это продолжается 1-1,5 года, несмотря на регулярную половую жизнь семейной пары. В России чаще всего с такими проблемами в клинику на обследование приходят мужчины в возрасте от 27 до 41 года.
Весь набор причин сводится к двум большим группам:
- проблемы в сперме больного;
- недостатки в подвижности и строении сперматозоидов пациента.
На сегодняшний день нормой принято считать наличие в 1 мл спермы мужчины до 20-22 млн половых клеток (сперматозоидов). По современным данным этого хватает для нормального зачатия. Половые железы здорового мужчины производят в течение дня до 100 млн половых клеток. Для того чтобы продвинуться на 1 см, сперматозоид производит от 780 до 820 взмахов своим хвостиком. Но даже если эти показатели у мужчины в норме, еще не значит, что все в порядке. На первый план выходят следующие факторы:
-
подвижность самих сперматозоидов;
- правильность их морфологии и т.д.
На мужчин в современном мире влияют различные неблагоприятные факторы:
- загрязнение окружающей среды;
- постоянный рост мощности электромагнитного излучения;
- использование в производстве токсичных веществ и другие причины.
Все это снижает фертильность сильного пола. Для спермограммы производят два-три теста с интервалом от 2 до 4 недель. По результатам этих исследований и ставят диагноз.
У большинства мужчин плохие результаты могут быть получены по причине перенесения в детстве эпидемического паротита (свинки). Он вызывает недоразвитость сперматозоидов, их малое количество в сперме, что в 40% случаев может привести к бездетности. Медикам известны случаи, когда это заболевание вызывало гибель половых клеток мужчины.
Анализы могут показать нормальное количество сперматозоидов в сперме мужчины, но их активность и скорость могут быть значительно ниже нормы. При дальнейших анализах обычно выявляются воспалительные процессы в половых органах мужчины, которые и тормозят сперматозоиды. Эти нарушения обычно вызываются такими патогенными вредителями, как хламидии и им подобные паразиты, проникающие в организм мужчины половым путем.

После устранения этой проблемы врач может порекомендовать пациенту принимать препараты, которые помогут восстановить нормальное количество сперматозоидов и увеличить их подвижность.
У многих пациентов в возрасте до 36 лет возможно появление бездетности из-за повреждения семявыводящих протоков — это так называемая экскреторная форма бесплодия. При перенесенной гонорее возникает воспалительный процесс, который приводит к сужению протоков, а это резко уменьшает возможности сперматозоидов добраться до яйцеклетки. Есть случаи врожденной патологии недоразвитости семявыводящих путей. После получения плохих результатов спермограммы врачи могут уточнить диагноз при помощи биопсии половых желез. Если при этом обнаруживается, что сами сперматозоиды нормальные, а в сперме их нет, то поступают так:
- мужчине предлагают заморозить его половые клетки и использовать их для искусственного осеменения его партнерши (жены);
- проводится хирургическая операция по устранению участка, на котором отмечена патология, и восстановлению пути для сперматозоидов.
Еще одним из факторов, приводящих к низкому качеству спермы у мужчины, является развитие такой болезни, как хронический простатит. Для лечения его существуют как медикаментозные, так и хирургические методы. Все зависит от степени поражения предстательной железы. Если простатит обнаружен на начальном этапе, то есть шанс избавиться от него при помощи антибиотиков, которые выписывает врач-уролог.

Сама по себе эта болезнь не действует непосредственно на качество спермы, но, вызывая задержки мочеиспускания, она создает питательную среду для развития различных инфекционных заболеваний, которые уменьшают подвижность сперматозоидов. Аденома простаты на первых стадиях лечится препаратами (антибиотики, ингибиторы и другие), а при чрезмерном росте тканей этого органа проводится хирургическая операция.
Итак, если плохая спермограмма, что делать в такой ситуации? Врачи рекомендуют мужчинам для защиты от повреждения половых клеток следующее:
- не переохлаждать свой организм;
- вовремя лечить простудные заболевания;
- отказаться от курения и принятия спиртных напитков.

Заботиться о половом здоровье надо с детства. Родители должны водить мальчика на обследование не только к педиатру, но и к детскому врачу-урологу.
Возможны различные патологии в детском возрасте, например, яички не опустились в мошонку. В таком случае ребенка надо срочно вести к хирургу, пока его возраст не превысил 3 года.
В период роста мальчика нужно следить за формированием у него вторичных половых признаков.
Одной из мер защиты и профилактики заболеваний половых органов мужчины считается начало сексуальной жизни в возрасте от 17 до 19 лет.
Более раннее сексуальное развитие может привести к потере эрекции в возрасте 30-35 лет.
Еще один вопрос защиты мужского здоровья — профилактика инфекционных заболеваний, которые передаются половым путем. Для этого надо придерживаться следующих правил:
- не заводить половых связей сразу с несколькими женщинами;
- использовать средства контрацепции (презерватив).
Этим мужчина оградит себя от проблем с такими неприятными заболеваниями, как, например, гонорея и другие.
В любом случае при плохом результате теста врачи могут порекомендовать тот или иной метод лечения. Главное, чтобы сам пациент желал избавиться от болезни и выполнял все требования специалистов.
источник
Спермограмма — основной анализ при подозрении на мужское бесплодие. С нее начинается дальнейшее обследование.
- Необходимо воздерживаться от семяизвержения в течении 2-7 дней (оптмальный срок 3-4 дня).
- Перед сдачей анализа необходимо воздержаться от приема алкогольных напитков, включая пиво, сильнодействующих лекарств (снотворные, успокоительные).
- Также не рекомендуется перед сдачей анализа посещать бани, сауны и принимать горячие ванны.
Основной метод получения спермы для исследования — мастурбация. При заборе спермы на анализ необходимо собрать всю сперму, выделившуюся при семяизвержении, включая самую первую и самую последнюю порции, в стерильный пластиковый контейнер.
Достоверность исследования спермы напрямую зависит как от времени, через которое контейнер со спермой был доставлен в лабораторию, так и условий транспортировки. Предпочтительно, чтобы контейнер со спермой был доставлен в лабораторию в течение 20-30 минут после семяизвержения. Необходимо на контейнере указать точное время, когда произошло семяизвержение. Контейнер со спермой следует оберегать от перепада температур. При транспортировке контейнер со спермой следует поместить во внутренний нагрудный карман пиджака для поддержания температуры, приближенной к температуре тела. Идеальные условия для забора спермы на анализ — отдельное помещение рядом с лабораторией, где впоследствии будет производиться исследование.
| Показатель: | Значение показателя: | Нормы ВОЗ |
| Срок воздержания | Количество дней полового воздержания перед анализом | 2-7 дней |
| Объем | Общий объем эякулята. | 2 мл и более |
| Цвет | Цвет эякулята. | Сероватый |
| PH | Соотношение отрицательных и положительных ионов. | 7,2 и более |
| Время разжижения | Время разжижения спермы до норм вязкости. | До 60 мин |
| Вязкость (консистенция) | Вязкость эякулята. Измеряется в сантиметрах нити, при которой она формируется в каплю и отделяется от пипетки или специальной иглы. | Маленькие отдельные капли (до 2 см.) |
| Плотность сперматозоидов | Количество сперматозоидов в 1 мл. эякулята. | 20 млн. и более |
| Общее количество сперматозоидов | Плотность сперматозоидов, умноженная на объем. | 40 млн. и более |
| Подвижность сперматозоидов | Способность к передвижению. Оценивается по 4 основным группам: 1. Активно-подвижные с прямолинейным движением (А) 2. Малоподвиж-ные с прямолинейным движением (B) 3. Малоподвиж-ные с колебательным или вращательным движением © 4. Неподвижные (D) | тип А > 25%, либо А+В > 50 % через 60 мин. после эякуляции |
| Морфология | Содержание в эякуляте сперматозоидов, имеющих нормальное строение и способных к оплодотворению. | Более 15% |
| Живые сперматозоиды | Содержание живых сперматозоидов в эякуляте в процентах. | Более 50% |
| Клетки сперматогенеза (незрелые половые клетки) | Клетки сперматогенеза — это клетки эпителия семенных канальцев яичка. | Процентных норм нет. |
| Агглютинация сперматозоидов | Агглютинация сперматозоидов — это склеивание сперматозоидов между собой, которое препятствует их поступательному движению. | В норме быть не должно |
| Лейкоциты | Белые кровяные тельца. Имеются всегда. | 1*106 (3-4 в стандартном поле зрения) |
| Эритроциты | Красные кровяные тельца. | В норме быть не должно |
| Амилоидные тельца | Формируются в результате застоя секрета простаты в ее различных участках. Количество не подсчитывается. | Стандартов ВОЗ нет |
| Лецитиновые зёрна | Вырабатываются предстательной железой. Количество не подсчитывается. | Стандартов ВОЗ нет |
| Слизь | Содержащаяся в эякуляте слизь. | Стандартов ВОЗ нет |
Нормоспермия — нормальная сперма;
Олигоспермия — снижение объема эякулята Автор статьи: По материалам конференций
источник
Долгое время считалось, что бесплодие — исключительно женская проблема. Однако на сегодняшний день известно, что не менее 40% всех случаев бесплодия в супружеских парах обусловлены мужским фактором. При этом супруги сталкиваются с проблемой бесплодия при отсутствии проблем с эректильной функцией у мужчины. Что же такое мужской фактор бесплодия? Мужской фактор бесплодия это снижение количества сперматозоидов в сперме, нарушение их подвижности или строения. Раннее выявление подобных нарушений увеличивает шансы мужчины стать отцом в будущем. В наши дни мужчине не стоит дожидаться «биологической пробы» своих способностей, услышав от своей партнерши сакраментальное: «я беременна», лучше обратиться в центр репродукции, где проводится спермограмма, и узнать насколько он способен к зачатию.
Спермограмма проводится в репродуктивных центрах и клиниках, оборудованных для этих целей лабораторией и специальным помещением для сбора эякулята. Анализ эякулята (спермограмма) выполняется достаточно быстро – за 1 день. На данный момент спермограмма — основной метод, позволяющий оценить оплодотворяющую способность сперматозоидов. Нормальными показателями спермограммы, согласно рекомендациям Всемирной организации здравоохранения 2010 года считаются:
1. Объём не менее 1,5 мл;
2. рН 7,2-8,0;
3. Концентрация сперматозоидов не менее 15 млн/мл;
4. Прогрессивно-подвижные сперматозоиды ≥ 32%;
5. Прогрессивно-подвижные и слабо-подвижные сперматозоиды ≥ 40%;
6. Живые сперматозоиды ≥ 58%;
7. Спермагглютинация – нет;
8. Лейкоциты ≤ 1млн/мл.
Особое значение в спермограмме отводится таким показателям, как количество прогрессивно-подвижных (то есть совершающих поступательные движения) сперматозоидов и степень подвижности сперматозоидов. Именно они определяют оплодотворяющую способность спермы.
В случаях имеющегося бесплодия у супружеской пары, проведения спермограммы не достаточно, и врач назначает дополнительные лабораторные исследования эякулята. Наиболее часто назначается MAR-тест. Данный тест определяет присутствие в сперме антител против сперматозоидов (антиспермальные антитела). Антиспермальные антитела — это реакция иммунной системы против собственных клеток – сперматозоидов. Эта реакция в норме не возникает. Однако она может развиваться вследствие половых инфекций, травм репродуктивных органов мужчины, варикоцеле (варикозном расширении вен мошонки) и других причинах. Антиспермальные антитела негативно влияют на активность сперматозоидов, препятствуя взаимодействию сперматозоида и яйцеклетки.
Очень важным исследованием эякулята является анализ морфологии сперматозоидов. Данный анализ выполняется на окрашенных препаратах сперматозоидов и выявляет не только грубую патологию, но и мелкие ультраструктурные нарушения формы сперматозоидов, такие как нарушения строения хвоста, головки и шейки сперматозоида (например, патологию акросомы). Сперматозоиды, с отличным от нормального строением, имеются у каждого мужчины, однако для успешного естественного оплодотворения их количество не должно превышать 85%. Исходя из прогноза оплодотворения, можно выделить группу пациентов, имеющих 4-15% морфологически нормальных сперматозоидов – с хорошим прогнозом на оплодотворение в программе стандартного ЭКО. Но, не стоит забывать, что на исход ЭКО оказывают влияние также и другие факторы. Следовательно, морфология сперматозоидов не всегда рассматривается как абсолютный показатель успеха оплодотворения in vitro.
Группа мужчин с менее 3-4% морфологически нормальных сперматозоидов имеет неутешительный прогноз на оплодотворение в программе стандартного ЭКО. При содержании в эякуляте нормальных сперматозоидов менее 3-4%, тактика преодоления бесплодия определяются лечащим врачом на основе комплекса показателей в каждом конкретном случае.
В дополнение к стандартным анализам эякулята в практику исследования спермы приходят новые методы, позволяющие оценить качество сперматозоидов. Для определения состояния генетического материала сперматозоидов часто используют определение уровня фрагментации ДНК. Современный цитометрический анализ позволяет проанализировать не отдельные спермии, а популяцию всех сперматозоидов в нативном эякуляте. По результатам измерений рассчитывается индекс фрагментации ДНК (ИФД), в норме который не должен превышать 15%.
Т.о., на основании анализа спермы врач делает заключение о том, имеется ли мужской фактор бесплодия и какой именно. Очевидно, что как только мужчина сталкивается с проблемой нарушения зачатия, то он обращается к урологу. Естественно, про инфекции врач не забудет. Но другие причины часто остаются невыявленными. А ведь при плохих показателях спермограммы или нарушении сперматогенеза должно быть проведено комплексное обследование. Неспособность иметь детей нередко связана с патологией эндокринных желез, с генетическими дефектами и проч. Некорректная диагностика и тактика лечения могут привести к тому, что пара потеряет шанс иметь детей. Поэтому, чем раньше мужчина, имеющий нарушения сперматогенеза, обратится в специализированную клинику (центр репродукции или клинику по лечению бесплодия), тем больше у него шансов стать отцом.
источник
Спермограмма — основной анализ при подозрении на мужское бесплодие. С нее начинается дальнейшее обследование.
- Необходимо воздерживаться от семяизвержения в течении 2-7 дней (оптмальный срок 3-4 дня).
- Перед сдачей анализа необходимо воздержаться от приема алкогольных напитков, включая пиво, сильнодействующих лекарств (снотворные, успокоительные).
- Также не рекомендуется перед сдачей анализа посещать бани, сауны и принимать горячие ванны.
Основной метод получения спермы для исследования — мастурбация. При заборе спермы на анализ необходимо собрать всю сперму, выделившуюся при семяизвержении, включая самую первую и самую последнюю порции, в стерильный пластиковый контейнер.
Достоверность исследования спермы напрямую зависит как от времени, через которое контейнер со спермой был доставлен в лабораторию, так и условий транспортировки. Предпочтительно, чтобы контейнер со спермой был доставлен в лабораторию в течение 20-30 минут после семяизвержения. Необходимо на контейнере указать точное время, когда произошло семяизвержение. Контейнер со спермой следует оберегать от перепада температур. При транспортировке контейнер со спермой следует поместить во внутренний нагрудный карман пиджака для поддержания температуры, приближенной к температуре тела. Идеальные условия для забора спермы на анализ — отдельное помещение рядом с лабораторией, где впоследствии будет производиться исследование.
| Показатель: | Значение показателя: | Нормы ВОЗ |
| Срок воздержания | Количество дней полового воздержания перед анализом | 2-7 дней |
| Объем | Общий объем эякулята. | 2 мл и более |
| Цвет | Цвет эякулята. | Сероватый |
| PH | Соотношение отрицательных и положительных ионов. | 7,2 и более |
| Время разжижения | Время разжижения спермы до норм вязкости. | До 60 мин |
| Вязкость (консистенция) | Вязкость эякулята. Измеряется в сантиметрах нити, при которой она формируется в каплю и отделяется от пипетки или специальной иглы. | Маленькие отдельные капли (до 2 см.) |
| Плотность сперматозоидов | Количество сперматозоидов в 1 мл. эякулята. | 20 млн. и более |
| Общее количество сперматозоидов | Плотность сперматозоидов, умноженная на объем. | 40 млн. и более |
| Подвижность сперматозоидов | Способность к передвижению. Оценивается по 4 основным группам: 1. Активно-подвижные с прямолинейным движением (А) 2. Малоподвиж-ные с прямолинейным движением (B) 3. Малоподвиж-ные с колебательным или вращательным движением © 4. Неподвижные (D) | тип А > 25%, либо А+В > 50 % через 60 мин. после эякуляции |
| Морфология | Содержание в эякуляте сперматозоидов, имеющих нормальное строение и способных к оплодотворению. | Более 15% |
| Живые сперматозоиды | Содержание живых сперматозоидов в эякуляте в процентах. | Более 50% |
| Клетки сперматогенеза (незрелые половые клетки) | Клетки сперматогенеза — это клетки эпителия семенных канальцев яичка. | Процентных норм нет. |
| Агглютинация сперматозоидов | Агглютинация сперматозоидов — это склеивание сперматозоидов между собой, которое препятствует их поступательному движению. | В норме быть не должно |
| Лейкоциты | Белые кровяные тельца. Имеются всегда. | 1*106 (3-4 в стандартном поле зрения) |
| Эритроциты | Красные кровяные тельца. | В норме быть не должно |
| Амилоидные тельца | Формируются в результате застоя секрета простаты в ее различных участках. Количество не подсчитывается. | Стандартов ВОЗ нет |
| Лецитиновые зёрна | Вырабатываются предстательной железой. Количество не подсчитывается. | Стандартов ВОЗ нет |
| Слизь | Содержащаяся в эякуляте слизь. | Стандартов ВОЗ нет |
Нормоспермия — нормальная сперма;
Олигоспермия — снижение объема эякулята Автор статьи: По материалам конференций
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Спермограмма — является методом анализа количественных и качественных показателей спермы. Производится методом исследования эякулянта под микроскопом. Данный метод является основным достоверным источником информации о способности мужчины к оплодотворению яйцеклетки. Однако не стоит переоценивать полученные данным методом сведения – отсутствие патологических признаков не гарантирует 100% уверенности в том, что мужское бесплодие отсутствует, равно, как и выявление патологии может сопровождаться естественным зачатием ребенка. Результаты данного исследования необходимо оценивать в комплексе с результатами остальных исследований.
Для того чтобы результаты обследования отражали объективную картину сперматогенеза, подготовка с данному исследованию требует соблюдения некоторых правил:
1. Перед сдачей анализа рекомендовано сексуальное воздержание в течение 3-4 дней. Разумным было бы соблюдать длительность воздержания равную промежуткам между естественным режимом половой активности.
2. В течение 3-4 дней необходимо воздержаться от употребления алкоголя, курения и употребления наркотических средств, кофеина в большом количестве, а так же от приема некоторых видов медикаментов (о них вам расскажут при предварительной консультации врач специалист).
3. В данный период, так же следует исключить такие процедуры как: сауна, горячая ванна, солярий.
При необходимости повторного анализа необходимо соблюдение аналогичных предписаний перед сдачей анализа. Желательно повторные анализы проводить в той же лаборатории.
Снижение объема эякулята, может свидетельствовать о сниженной функции половых желез — предстательной железы, семенных пузырьков и некоторых других половых органов. Как правило, данный результат служит признаком сниженного уровня мужских половых гормонов в крови или о дегенеративных процессах в органах спермогенеза. Превышение, же объема эякулята часто связано с инфекционно воспалительным процессом перечисленных желез (простатит, везикулит).
Норма: белый, с легким оттенком серого или желтого.
Красноватый или бурый оттенки эякулята могут быть связаны с примесью крови в сперме. Кровь в сперме может свидетельствовать о травме половых органов, хроническом везикулите или простатите, так же возрастает вероятность наличия онкологического заболевания, затрагивающего семявыводящие пути. Желтый цвет может свидетельствовать об инфекционных заболеваниях половых органов, об употреблении пищевых красителей или некоторых лекарственных средств.
Норма pH составляет 7,2 — 7,8.
Отклонение от нормы рН как правило, связано с воспалительным процессом половых желез (простатитом или везикулитом).
Повышение длительности разжижения может быть связано с хроническим воспалительным процессом половых желез – хронический простатит или везикулит. Иногда нарушения связанные с разжижением спермы связаны с ферментной недостаточностью. Удлинение времени разжижения спермы приводит к значительному снижению подвижности сперматозоидов, что препятствует их целенаправленному движению по половым путям женщины. Это приводит к длительному нахождению мужских половых клеток в просвете влагалища, где среда является достаточно агрессивной для них, что резко снижает их шансы на оплодотворение яйцеклетки. Существует прямая зависимость вероятности зачатия от показателя времени разжижения спермы.
Определение данного показателя не сложно — определяется по длине слизистой нити, которая образуется при стекании спермы с пипетки или специальной иглы. Данный показатель фиксируется в сантиметрах.
Возрастание вязкости спермы обычно связано с хроническими воспалительными заболеваниями половых желез – простатит, везикулит. Повышенная вязкость приводит к замедлению продвижения сперматозоидов во влагалище и половых путях, что напрямую влияет на вероятность зачатия.
Сниженная концентрация сперматозоидов в эякуляте называется олигозооспермией. Снижение данного показателя говорит о нарушении работы яичек. Причина сниженной функциональной активности яичек может возникать при: снижении уровня мужских половых гормонов в крови, воспалительных заболеваниях яичек, токсических поражениях сперматогенного эпителия, иммунных нарушениях, нарушении обмена веществ организма, травмами яичек. Данный показатель является одним из ключевых в выявлении причины мужского бесплодия. Ведь оплодотворение возможно лишь при определенной концентрации сперматозоидов.
Существует и состояние, при котором выявляется повышенная концентрация сперматозоидов ( более 120 млн/мл) – это называется полизооспермией. Многие врачи считают, что данное состояние предшествует резкому снижению концентрации сперматозоидов, потому такие пациенты должны наблюдаться андрологом. Однако повышенное содержание сперматозоидов не снижает вероятность зачатия.
Норма: более 60 миллионов в эякуляте.
Причины сниженного количества предоставлены в разделе причин снижения их концентрации.
Подвижность мужских половых клеток является важным показателем. Их сниженная двигательная активность может быть причиной мужского бесплодия. По критерию подвижности сперматозоиды делят на 4 группы.
Группа А — активноподвижные с прямолинейным движением.
Группа В — малоподвижные с прямолинейным движением.
Группа С — малоподвижные с колебательным или вращательным движением.
Группа D — неподвижные.
Сниженные показатели подвижности сперматозоидов называется астенозооспермией. Причины данного явления разнообразны, но их можно разделить на воспалительные (инфекционные и аутоиммунные), токсические воздействия (алкоголь, токсические вещества, психотропные средства), хирургические заболевания (варикоцеле), нарушение температурного баланса паховой области. От различных заболеваний (воспалительные заболевания половых желез, варикоцеле и другие) до различного рода токсических и тепловых воздействий на яички.
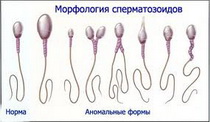
Норма: более 20% морфологически полноценных сперматозоидов.
Количественное снижение числа нормальных форм сперматозоидов называется тератозооспермия. На сперматогенез влияет множество фактов: радиация, экология, питание, гормональный фон, состояние (функциональное и анатомическое) яичек, наличия инфекционного или аутоиммунного поражения ткани яичек.
Уделять особое внимание данному показателю нет смысла – нежизнеспособный сперматозоид не способен к оплодотворению
Норма: более 50% живых сперматозоидов.
Снижение числа живых мужских половых клеток называется некроспермией. Это явление чаще встречается при радиационном, токсическом, инфекционном или тепловом поражениях ткани яичек. Поражение функциональной ткани яичек вызывает смерть мужских половых клеток или их формирование с несовместимыми для жизнедеятельности особенностями.
Представляют собою клетки, располагающиеся в сперматогенном эпителии яичек и эпителий семенного канатика.
Повышения числа данных клеток свидетельствует о воспалительном процессе в тканях сперматогенеза (яичках, придатках яичек). Что может быть причиной секреторной формы мужского бесплодия.
Агглютинация – это явление склеивания сперматозоидов между собой.
Склеивание сперматозоидов часто вызывается иммунологическими или инфекционными поражениями мужских половых органов. Агглютинировавшие сперматозоиды утрачивают способность к движению, что напрямую влияет на возможность оплодотворения яйцеклетки.
Агрегация – формирование больших склеенных скоплений сперматозоидов.
Как правило, такой грубый патологический лабораторный симптом выявляется при длительном хроническом воспалении половых желез, чаще выявляется с повышением времени разжижения и вязкости эякулята. Выраженная агрегация может быть причиной бесплодия.
Иммунные кровяные клетки, в норме в определенном количестве должны присутствовать в семенной жидкости.
Норма: до 10*6 в 1 мл (до 3-4 в поле зрения).
Повышение числа лейкоцитов является признаком инфекционно-воспалительного процесса в семявыводящих путях. Присутствие лейкоцитов в эякулянте непосредственно не влияет на сам процесс зачатия, однако данный симптом воспалительного процесса, потенциально опасного для полового здоровья мужчины.
Красные кровяные тельца крови.
Норма: отсутствуют.
Эритроциты в эякуляте чаще выявляются при травме, опухолевых процессах, острых инфекционных процессах в предстательной железе. Эритроциты в эяулянте не влияют на их свойства, однако данный симптом может свидетельствовать о нарушениях в семявыводящих путях.
Специфические белковые гранулы, предстательной железы.
Отсутствие амилоидных телец может возникать при снижении функциональной активности предстательной железы. Как правило, данный симптом выявляется при хронических заболеваниях простаты. На процесс зачатия амилоидные тельца непосредственного влияния не оказывают.
Лецитиновые зерна синтезируются в предстательной железе.
Отсутствие лецитиновых зерен может возникать при снижении функциональной активности предстательной железы вследствие хронических заболеваниях простаты. На процесс зачатия отсутствие лецитиновых зерен не влияет.
Норма: отсутствует или присутствует в малом количестве.
Как правило, рост слизи в эякулянте является признаком выраженного воспалительного процесса в половых органах.
Автор: Ткач И.С. врач, хирург офтальмолог
источник
 по численному показателю концентрации сперматозоидов в сперме — полизооспермия (повышенное содержание) и олигозооспермия (число половых клеток ниже нормы);
по численному показателю концентрации сперматозоидов в сперме — полизооспермия (повышенное содержание) и олигозооспермия (число половых клеток ниже нормы); подвижность самих сперматозоидов;
подвижность самих сперматозоидов;