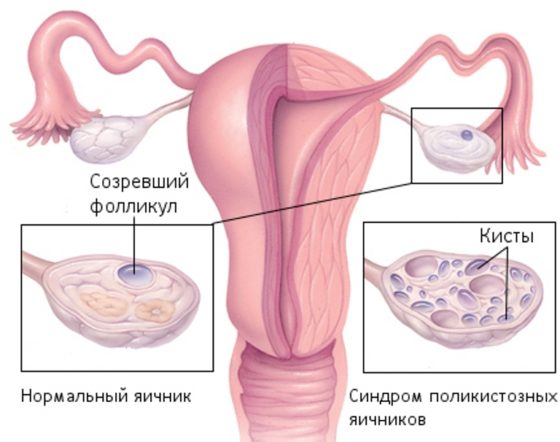
Синдром поликистозных яичников, или СПКЯ, встречается довольно часто у женщин репродуктивного возраста – около 11%. Среди случаев эндокринологического бесплодия 70% приходится именно на СПКЯ. Основная проблема женщин с таким диагнозом состоит в избыточном синтезе мужских гормонов, в связи с чем беременность без лечения оказывается невозможной.
Синдром поликистоза яичников – это заболевание, при котором происходит структурное изменение ткани желез с генерацией множества кист, что приводит к гиперандрогении и инфертильности.
Причины развития СПКЯ не до конца выяснены. Однако врачебное сообщество считает его наследственно детерминированным гетерогенным заболеванием. Ключевые признаки поликистоза яичников – это:
- овариальная гиперандрогения – высокое содержание андрогенов;
- хроническое отсутствие овуляции;
- нарушением менструации;
- увеличенные яичники с двух сторон в 2-6 раз;
- морфология их изменена: гиперплазированные строма и текаклетки, капсула утолщена;
- фолликулы имеют кистообразные структуры диаметром до 5-8 мм.
Самой активно выдвигаемой теорией, почему возникает синдром поликистоза яичников, является нарушение выработки гонадотропин рилизинг гормонов в период пубертатного возраста, при этом генетически обусловленное.
В результате такого сдвига происходит большой выброс лютеинизирующего гормона, или ЛГ, а фолликулостимулирующий (ФСГ) остается в низком количестве. Это приводит к выраженной продукции андрогенов и подавлению эстрадиола. Дополнительным фактора повышенного уровня мужских гормонов является дефицит цитохрома Р450, в синтезе которого принимает активное участие ФСГ. Цитохром в свою очередь стимулирует метаболизм андрогенов в эстрадиол.
Дефицит же эстрадиола провоцирует еще больший выброс ЛГ. Так замыкается порочный круг, что приводит к хронической гиперандрогении.
Существует как первичный – проявившийся у девочек или девушек в переходном возрасте, и вторичный – развился у изначально здоровой женщины под «натиском» стрессовых факторов. И в первом, и во втором случае процесс связан с наследственной предрасположенностью. При этом доказана генетическая детерминанта поликистоза яичников с инсулинорезистентностью.
Большое значение в развитии осложнений при СПКЯ имеет инсулинорезистентность. Повышенное содержание инсулина отмечается как у женщин с ожирением, так и у худых. Это состояние не связано с малым количеством рецепторов, а с генетическим искажением тирозинкиназного фосфорилирования инсулинового рецептора.
При этом глюкоза не может должным образом поступать в клетку и развиваются признаки сахарного диабета 2 типа. Кроме этого, гиперандрогения приводит к превалированию мышечных волокон слабо чувствительных к инсулину, что усугубляет инсулинорезистентность.
Увеличение содержания жировой ткани дополнительно способствует внегонадному синтезу андрогенов и эстрона. А эстрон повышает чувствительность гипофиза к гонадотропинрилизинг гормонам, чем усугубляет прогрессирование симптомов СПКЯ.
Патогенез развития синдрома поликистозных яичников таков, что беременность при СПКЯ может вообще не наступать, либо осложняться выкидышем, замиранием. Яичники при этой патологии значительно изменены, преобладание ЛГ и снижение ФСГ приводит в ановуляции – отсутствию нормальной овуляции, без которой невозможно зачатие. Поэтому зачастую между СПКЯ и бесплодием ставят знак равенства.
Если все же дисбаланс гормонов не столь выражен и ФСГ вырабатывается, то забеременеть при поликистозе яичников хотя тяжело, но возможность этого не исключена. Но выносить и родить ребенка при СПКЯ будет гораздо сложнее.
Уже в пубертатном периоде у девочек могут быть заметны первые симптомы синдрома поликистоза яичников. Характерно нарушение ритма менструаций. В этот период девушки могут иметь как избыточный вес, так и нормальную массу тела. Основные симптомы СПКЯ у женщин таковы:
- нарушение менструального цикла – чаще всего олигоменорея;
- избыточное оволосение – гирсутизм, хотя в последние годы встречаются (около 50%) безгирсутные женщины;
- угревая сыпь как в переходном возрасте, так и у девушек постарше;
- первичное бесплодие, ведь именно отсутствие у пары детей приводит женщину к врачу;
- дисфункциональные маточные кровотечения у 7-9% пациенток;
- избыточной массы тела может и не быть, около 30% развивается СПКЯ у худых или с нормальным весом.
Кроме приведенных признаков, для СПКЯ с инсулинорезистентностью характерны симптомы сахарного диабета:
- жажда;
- повышенное мочеотделение;
- слабость и выраженная утомляемость;
- частые инфекционные заболевания, в том числе и вагинальный кандидоз;
- набор веса, обусловленный чрезмерным содержанием инсулина;
- поражение органов-мишеней: почек, глаз, сердца, сосудов нижних конечностей;
- в местах повышенного трения (пах, подмышки и прочее) возникает нигроидный акантоз – темная более грубая кожа.
У нелеченых до 30 лет пациенток симптомы СПКЯ будут более выраженными и лечить их гораздо тяжелее, поскольку гормональный фон приводит к необратимым метаболическим сдвигам.
В диагностике СПКЯ используются Роттердамские критерии, которые приняты в 2004 году на консенсусе, и 
- олигоменорея и/или ановуляция;
- гиперандрогения (клинически и лабораторно подтвержденная);
- на УЗИ признаки СПКЯ.
Если есть хотя бы из них, то ставится диагноз «Синдром поликистоза яичников», код по мкб 10 – Е28.2. Но при этом должны быть опровергнуты другие причины кистозной трансформации желез.
Анамнез у женщин с нормальной массой тела не имеет особенностей. При ожирении у пациенток отмечаются чаще по сравнению с популяцией нейроинфекции, артериальная гипертония, экстрагенитальная патология.
При физикальном обследовании врач отмечает степень гирсутизма, индекс массы тела. У женщин с ожирением в 80% случаев жир распределен по мужскому типу – висцеральному.
При осмотре женщины гинеколог определяет увеличенные яичники. При пальпации молочных желез выявляется фибрознокистозная мастопатия.
Для подтверждения поликистоза яичников обязательно проводятся анализы крови на содержание гормонов. При СПКЯ результаты чаще выглядят именно так:
- повышен ЛГ, тестостерон, 17-ОП;
- увеличено соотношение ЛГ/ФСГ более 2,5 раз;
- у 25% женщин отмечается гиперпролактинемия – повышен пролактин;
- увеличена концентрация ДГЭАС;
- снижен ГСПГ;
- определение резистентности к инсулину, его концентрацию в крови.
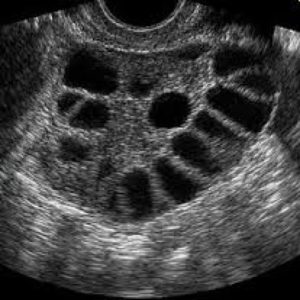
- объем яичника более 8 см 3 ;
- гиперэхогенная строма преобладает;
- не менее 10 анэхогенных фолликулов диаметром до 10 мм;
- кровоток стромы усилен.
Согласно картине узи выделяют такие формы СПКЯ: 1 тип – диффузное расположение фолликулов в яичнике, 2 тип – периферическое. Для 1 типа более характерна нормальная масса тела, отсутствие гирсутизма, у женщин в анамнезе отмечаются беременности, закончившиеся выкидышем или замиранием. У таких пациенток овуляция происходит, гормональный сдвиг не столь выражен, хотя выносить и родить она без помощи врачей все же не сможет.
Женщинам с дисфункциональными маточными кровотечениями показана гистероскопия с биопсией эндометрия, поскольку имеется предрасположенность к развитию гиперплазии.
СПКЯ необходимо дифференцировать с врожденной гиперплазией коры надпочечников и вторичным поликистозом, связанным с метаболическим синдромом.
Оценкой симптомов и лечением этой нозологии должен заниматься врач-гинеколог совместно с эндокринологом. Зачастую замечает симптомы поликистоза яичников терапевт или педиатр, после чего направляет женщину или девушку на обследование.
Лечение СПКЯ имеет несколько направлений, которые обязательно должны сочетаться для удачного зачатия и развития беременности:
- снижение массы тела и прекращение метаболического дисбаланса;
- гормональная терапия для подавления андрогенов;
- стимуляция овуляции;
- терапия гиперпластических процессов в матке;
- применение методик вспомогательной репродукции.
Чтобы нормализовать массу тела и устранить бесплодие, нужно в первую очередь придерживаться диеты. Питание при СПКЯ должно быть приближено к столу №9, который назначают при сахарном диабете. Чтобы устранить инсулинорезистентность тканей, используют Метформин, Глюкофаж, Сиофор и прочие аналоги сахароснижающих препаратов. Метформин при СПКЯ назначается в дозе 1000-1500 мг в сутки в том числе и на фоне стимуляции овуляции.
Показаны препараты для стимуляции овуляции, действие которых базируется на ребаунд-эффекте. Популярным средством является Кломифена цитрат, его синоним Клостилбегит. После его отмены происходит нормализация уровня ЛГ и ФСГ и овариальный фолликулогенез. Если у женщины с резистентностью к инсулину проводить стимуляцию овуляции Кломифеном без Метформина, то шансы на успех значительно снижаются. На втором этапе стимуляции назначают гонадотропины.
Неудача стимуляции Клостилбегитом предполагается, если есть такие условия:
- женщина старше 30 лет;
- ИМТ более 25;
- объем яичников более 10 см 3 ;
- ЛГ >15 МЕ/л, а ФСГ Читать также Бывает ли бесплодие от мастурбации
Если женщины резистентны к терапии Кломифеном (Клостилбегитом), то назначается операция – лапароскопия. Основные вмешательства при СПКЯ – это клиновидная резекция яичников и прижигание стромы теплом, лазером. Цель лапароскопии при поликистозе яичников – удаление стромы органа, которая выбрасывает большое количество андрогенов.
Врач подбирает проток проведения ЭКО индивидуально с учетом всех особенностей протекания болезни у женщины. Допустим как длинный протокол, который считается «золотым стандартом», так и короткий.
Важно отметить, что суперовуляция, вызываемая при СПКЯ, на 50% чаще заканчивается тяжелым синдромом гиперстимуляции яичников. При пункции и заборе определенного количества фолликулов выявляют, что некоторые из яйцеклеток незрелые и низкого качества.
Во время беременности при поликистозе яичников для ее пролонгирования и снижения риска невынашивания назначают препараты прогестерона – Утрожестан, Дюфастон и прочие.
Народными средствами избавиться от СПКЯ невозможно. Поэтому такие препараты следует применять только по рекомендации доктора.
Даже несмотря на успех лечения СПКЯ и рождение ребенка, велика вероятность рецидива симптоматики. Поэтому женщине после беременности необходимо проводить профилактику с использованием оральных контрацептивов (КОК) – Жанин, Ярина, Диане, Марвелон. У женщин с ожирением назначаются интравагинальные формы.
В лечении также используют такую биологическую добавку, как Инозитол. Соединение вырабатывается нашим организмом в норме, поэтому побочные действия от него развиваются только при значительном превышении нужной дозировки. Доказано, что Инозитол при СПКЯ оказывает положительное воздействие при дополнении им приема контрацептивов.
Для того чтобы забеременеть при синдроме поликистоза яичников назначают гормональные препараты для подавления гиперандрогении, медикаментозную и хирургическую стимуляцию созревания и выхода яйцеклетки. При неудаче прибегают к экстракорпоральному оплодотворению. ЭКО при СПКЯ делают в таких случаях:
- неэффективна стимуляция после операции и Кломифена в течение 12 месяцев;
- более 6 стимуляций не вызвали овуляцию;
- имеются другие факторы бесплодия, например, мужской или трубный.
Однако положительный результат ЭКО при поликистозе имеет меньшую вероятность из-за недостаточного качества фолликулов, повышенного уровня ЛГ. Беременность протекает тяжело, от 30-50% зачатий заканчивается прерыванием на раннем сроке.
Кроме ЭКО, женщинам с поликистозом с нормальной проходимостью маточных труб могут назначить инсеминацию – ИКСИ.
Прогноз для жизни и беременности благоприятный, если лечить поликистоз яичников начали до 30 лет. Женщина с успехом может забеременеть и родить здорового малыша, если заранее займется планированием зачатия. Для этого важно в самые ранние сроки выявить первые признаки и поставить диагноз поликистоз яичников и бесплодие. После 30 лет вероятность успеха от лечения значительно снижается.
Длительно протекающий синдром ПКЯ истощает организм и вызывает необратимые повреждения тканей репродуктивной системы и других структур.
источник
Киста яичника представляет собой полое образование, заполненное жидкостью.
Болезнь «киста яичника» чаще всего проявляется в округлом выпячивании на поверхности самого яичника. Размеры ее могут быть самыми разными: от нескольких миллиметров до 20 см в диаметре. В организме могут развиваться функциональные кисты и патологические (в виде опухолей).
История болезни «киста яичника» может быть самой разной. Обычно причин появления этого заболевания может быть несколько. В некоторых случаях объяснения заболеванию может и не быть. Специалисты связывают этот недуг с гормональными сбоями, в результате которых фолликул начинает наполняться жидкостью и сильно увеличиваться в размерах.
После того, как фолликул разрывается, образуется так называемое желтое тело – участок ткани яичника, активно вырабатывающий прогестерон. В желтом теле также может скапливаться жидкость. В этом случае говорят о таком образовании, как киста желтого тела яичника. Обычно они могут проходить сами собой и не требуют вмешательства. Но при этом следует контролировать ее изменения. Для этого требуется регулярное посещение гинеколога, который сможет определить, прошла «желтая» киста яичника после нескольких менструальных циклов или нет.
Такие образования, как кисты яичников, могут стать серьезным препятствием на пути к желанной беременности. Врач может назначить медикаментозное лечение или курс терапии для подавления развития кисты. Но это поможет лишь в случае с функциональными кистами. Если наблюдается патологические образования, которые не имеют тенденции к уменьшению уже после двух менструальных циклов, требуется хирургическое вмешательство и курс восстановительной терапии.
Функциональные кисты могут никак не влиять на способность женщины к деторождению. При беременности они, как правило, сами рассасываются и в дальнейшем могут и не развиваться. Но киста яичника лечение требует, если она начала гноиться или перекрутилась. Киста яичника бесплодие вызывает тогда, когда наблюдаются серьезные нарушения функции яичников. Такое бывает в случае отсутствия своевременного лечения или развития сопутствующих инфекционных заболеваний. Они могут вызвать непроходимость труб или другие осложнения, не позволяющие осуществить самостоятельное зачатие.
Возникают такие расстройства по самым разным причинам. Так, киста левого яичника или правого может появиться в результате генетической предрасположенности, наличия постоянных воспалений органов в области малого таза, нарушений менструального цикла, недостаточной или избыточной массы тела, нарушений в работе эндокринной и гормональных систем, механического аборта или развития половой инфекции.
Повлиять на некоторые причины женщина не может, но всем вполне по силам регулировать свой вес, избегать случайных связей и предохраняться от половых инфекций. Такие простые профилактические меры и постоянное посещение гинеколога помогут избежать осложнений.
Чаще всего болезнь киста яичника протекает абсолютно бессимптомно, но в некоторых случаях могут наблюдаться нарушения менструального цикла, боли разной интенсивности внизу живота и пояснице, отсутствие зачатия в течение длительного времени (бесплодие), болезненные ощущения во время полового акта, увеличенный рост волос на лице и теле и проявление различных гормональных нарушений.
Диагностика болезни происходит в большинстве случаев во время осмотра у врача гинеколога или во время УЗИ органов малого таза. Регулярное посещение специалиста может помочь диагностировать нарушения на ранней стадии и избежать возможных осложнений в работе репродуктивных органов.
источник
Бесплодие из-за яичников, чаще вызвано поликистозом. Когда на яичниках образуются маленькие кисты, что наполнены жидкостью. При поликистозе наблюдается множество кист.
Кисту яичников диагностируют у женщин репродуктивного возраста, эта серьезная болезнь препятствует естественному зачатию ребенка. Но своевременное лечение поможет справиться с бесплодие, забеременеть и выносить здорового малыша.
Образование кисты яичника провоцируют гормональные отклонения в организме. Яичники вырабатывают не только женские гормоны – эстроген и прогестерон, но и мужские гормоны – андрогены. При большом количестве андрогенов, наблюдается дисбаланс, что приводит к гормональному нарушению. У женщины диагностируют поликистоз. Такая патология приводит к проблеме с овуляцией и нарушению менструального цикла.
Существует множество версий образования кисты, но полностью эта проблема не изучена.
Установлено, что заболевание вызвано избытком инсулина в организме, также другими причинами:
- регулярные стрессовые ситуации;
- частые простуды;
- гормональный дисбаланс;
- генетическая предрасположенность;
- патология проявляется на фоне других заболеваний – ангины, проблем со щитовидной железой, надпочечниками.
Эти причины способствуют образованию на яичнике множество кист, что приводит к поликистозу. При такой патологии, яйцеклетка не может выйти из яичника, что вызывает бесплодие.
Долгое время недуг может проходить без выраженных симптомов. Но иногда женщину беспокоят болевые ощущения при половом акте, тянущие боли в пояснице, внизу живота, наблюдаются нарушения в менструальном цикле, бесплодие.

Доктор при диагностическом исследовании, может обнаружить патологическое отклонение по следующим симптомам:
- Задержка менструации. Чаще поликистоз начинает развиваться в период полового созревания при первой менструации.
- Высокий уровень андрогенов в крови, что приводит к физиологическим отклонениям – сильное оволосение всего тела.
- Яичники увеличиваются в размере, врач это видит на ультразвуковом исследовании.
- Бесплодие, часто врачи обнаруживают патологию, когда женщина обращается с проблемой зачатия ребенка.
Сбои или задержка месячных должны всегда настораживать девушек, ведь нарушение менструального цикла, является главным признаком гинекологических заболеваний, которые требуют своевременного лечения.
При появлении любого изменения в функциональности организма, необходимо посетить гинеколога. Лечение болезни на первых стадиях, поможет избежать серьезных осложнений в половых органах, не допустить бесплодия.

Также необходимо сдать анализы на гормоны, определить содержание инсулина и глюкозы.
Лечение поликистоза яичников заключается в соблюдении таких правил:
- придерживаться специальной диеты;
- употребление гормональной контрацепции, нормализует менструальный цикл;
- во время попыток зачатия, проводиться стимуляция овуляции;
- нормализация метаболических отклонений;
- вести активную жизнь, контролировать физические нагрузки.
Каждой женщине при кисте яичника назначают индивидуальное лечение, оно может быть медикаментозным или проводят хирургическое вмешательство.

Если повышенный уровень инсулина, во время лечения поликистоза, назначают метформин. Он нормализует уровень глюкозы в крови, снижает аппетит, иногда стабилизирует менструальный цикл.
Если медикаменты не приносят эффективности, доктор рекомендует оперативное вмешательство, для избавления от кист яичника.

Оперативное вмешательство проводится:
- Когда гормональные препараты не принесли результата.
- Долгое время наблюдается задержка месячных, сбои менструального цикла.
- Женщине больше тридцати лет.
Такая операция не оставляет спаек и рубцов, что также вызывают бесплодие, но является кратковременной. Поэтому женщине необходимо после восстановления репродуктивной системы, планировать беременность.

Восстанавливается организм после операции около четырех месяцев. Лапароскопия помогает избавиться от кисты на яичнике, способствует восстановлению овуляции.
Если женщина не может забеременеть естественным путем, ей рекомендуют другие эффективные способы зачать малыша.
При бесплодии, по причине поликистоза, женщине рекомендуют снизить вес, перед стимуляцией овуляции, экстракорпоральном оплодотворении.
Во время климакса, симптомы заболевания исчезают, но поликистоз может спровоцировать другие отклонения, даже злокачественную опухоль. Повышенный уровень мужского гормона вызывает сердечные проблемы, может появиться сахарный диабет. Поэтому важно придерживаться диеты и вести активный образ жизни. Это избавит женщин от тяжелых последствий.

Это заболевание не является приговором, оно успешно лечиться.
Но часто патология мешает естественному зачатию или вызывает следующие проблемы:
- невынашивание ребенка, часто болезнь вызывает выкидыш;
- если беременность наступила, она проходит в тяжелой форме;
- может наблюдать замирание плода;
- в третьем триместре может вызвать преждевременную родовую деятельность;
- диагностируют сахарный диабет;
- поднимается высокое давление;
- поднимается уровень андрогена;
- сильное прибавление в весе.
Поликистоз вызывает серьезные осложнения, но женщина может выносить ребенка. Чтобы избежать проблем со здоровьем матери и развитием ребенка, необходимо вылечить патологию до беременности. Ведь в период вынашивания малыша будет назначена медикаментозные препараты для поддержания беременности и здоровья женщины.

После зачатия, женщина находится под постоянным наблюдением, врачи контролируют развитие плода и состояние пациентки.
Если гормональная терапия не принесла эффективности, даже после удаления пораженного кистами яичника, можно сделать искусственное оплодотворение и родить здорового малыша.
Чтобы избежать тяжелых осложнений, необходимо регулярно наблюдаться у гинеколога, своевременное диагностическое исследование и правильное лечение поможет избежать осложнений и не допустить серьезных проблем.
источник
Ежегодно по всему миру тысячи женщинам ставится неутешительный диагноз – «бесплодие». Последнее время эта проблема стоит так остро, что мы решили о ней заговорить и рассказать, каковы причины бесплодия, как не попасть в группу риска, а так же о возможностях завести ребенка людям с таким диагнозом.
Прежде чем читать дальше, я задам вам 1 вопрос. Вы все еще ищете рабочий метод наладить потенцию?
Спешу вас предостеречь, большинство препаратов для потенции — это сплошной развод маркетологов, которые накручивают сотни процентов на лекарства, себестоимость которых приближается к нулю. Все бы ничего, и вроде препараты по типу виагры работают. НО.
Практически все таблетки для потенции вызывают мгновенное привыкание.
Все очень просто, выпив всего несколько раз средство для потенции, вы не сможете в постеле ровным счетом НИЧЕГО без помощи этого средства. Это не случайно, ведь аптечная мафия зарабатывает огромные деньги на повторных продажах. Вас просто подсаживают на иглу.
Но как же быть, если своих сил уже не хватает? Мы изучили огромное количество материалов и самое главное проверили на практике большинство средств для потенции. Так вот, оказалось, что единственный препарат, который не вызывает привыкания и каких-либо побочных действий — это Предстанол . Данный препарат не продается в аптеках и не рекламируется в интернете, он состоит из природных компонентов, и полностью исключает химию. Вот ссылка на официальный сайт .
Бесплодие у женщин определяется отсутствием беременности при открытых половых контактах, контактах с семяизвержением внутрь на протяжении полутора-двух лет.
При этом медики делят диагноз бесплодие на 2 категории:
- Абсолютное бесплодие. Такой недуг говорит о том, что в женском организме имеются необратимые патологические изменения (аномальные развития женских органов), ввиду которых представительница прекрасной половины не может забеременеть, причем никогда.
- Относительное бесплодие. Такая категория более утешительная, чем первый вариант, так как такое бесплодие поддается лечению и в последующем у женщины есть шансы и немалые обзавестись малышом.
Помимо названных выше категорий бесплодия – относительное и абсолютное, этот недуг специалисты делят еще и на отдельные виды:
- Первичное женское бесплодие;
- Вторичное бесплодие у женщин.
В первом случае диагноз ставится женщинам, у которых еще никогда не было зафиксировано зачатие ребенка, а во втором тем, кто хотя бы один раз испытывал чувство зарождения жизни внутри себя. При этом во втором случае для медиков не имеет значения, при первой беременности женщина родила, у нее был выкидыш или она сделала аборт.
Неготовая к таким потрясениям, как выскабливание, женская половая система на все реагирует происходящее очень остро и негативно, если сравнивать тот же процесс с женщинами, которые делали аборт уже, будучи матерями.
У молодых представительниц прекрасной половины, сделавших аборт, как правило, наблюдаются такие последствия, как непроходимость в маточных трубах, инфекционные и иные воспаление придатков и др.
Все эти явления, возникшие после аборта — причины бесплодия у женщин и это важно помнить и знать.
Не нужно анализировать причины бесплодия и пытаться решить проблему, скупая то одни, то другие рекламируемые препараты от бесплодия самостоятельно. Если в семье долгое время не появляется малыш, обратитесь вместе со своим супругом к доктору.
При лечении бесплодия пройти обследование и курс специального лечения должны оба супруга.
Методы диагностики бесплодия у представительниц прекрасной половины напрямую зависят от причин, которые привели к изменениям состояния женской репродуктивной системы, из-за чего зачатие ребенка стало невозможным.
Как правило, диагностика женского бесплодия занимает несколько месяцев, а порой и целый год. Связано это с особенностями женского организма. Отдельные анализы и процедуры для установления причины женского бесплодия берутся и проходятся в конкретные дни, в определенные фазы женского цикла.
В ходе этих мероприятий врач назначает:
- пройти специальное исследование гормонов;
- сдать анализы на наличие антиспермальных антител;
- пройти ультразвуковое исследование;
- пройти специальное исследование, указывающее на физиологические отклонения в маточных трубах (ССС и ГСГ);
- сделать снимок (рентген) турецкого седла, который поможет медику определить развивающиеся в организме женщины аномалии;
- пройти лапароскопию (диагностическое исследование внутренних органов).
Причин, приведших к бесплодию женщины, к сожалению, огромное множество, однако мы рассмотрим основные из них.
- Поликистоз яичников. Данный недуг, как правило, характеризуется повышенным наличием волос на разных частях тела, нарушением месячных, отсутствием (частичным отсутсвием) овуляции. Как итог, он приводит к серьезному нарушению гормонального фона и бесплодию.
При поликистозе яичников значительно уменьшается выработка ФСГ.
Медики считают, что именно сниженный уровень ФСГ главная причина недоразвития в женском организме фолликулов, которые отвечают за созревание яйцеклеток для оплодотворения.
Обычно болезнь поликистоз яичников сопровождается появлением большого количества фолликулярных кист. Они в свою очередь, достигая немалых размеров (до 1 см) серьезно поражают яичники.
Обнаружить наличие фолликулярных кист можно при помощи ультразвукового исследования (УЗИ).
- Проблемы, связанные с женской овуляцией. Список главных причин, указывающих на бесплодие мы совсем не зря продолжили именно с этой проблемы, она сегодня является одной из наиболее распространенных. У большого количества представительниц прекрасной половины менструальный цикл по тем или иным не известным самой женщине причинам составляет либо менее 21-ого дня, либо более 35 дней. В этих случаях достаточно высок риск того, что яйцеклетка попросту либо не успеет оплодотвориться (еще не созреет), либо уже будет нежизнеспособной.
Главный симптом нарушения женского гормонального фона отсутствие месячных.
Опять же, если отсутствуют месячные, соответственно не происходит созревание яйцеклеток и, как следствие, бесплодие.
Стоит заметить, что служить причиной такого сбоя могут разные заболевания, начиная от заболеваний поджелудочной железы и, заканчивая недолжной работой щитовидной железы.
- Нарушения в работе женских яичников. Такая причина бесплодия наблюдается у 20% женщин и последнее время она весьма прогрессирует. Дисфункция яичников приводит к тому, что женский организм попросту не может вырабатывать должного количества гормонов, необходимых для зачатия.
Дисфункция системы гипоталамус-гипофиз наступает из-за полученных ранее травм головы, из-за нарушения химического состава гипофиза, из-за образования доброкачественных или злокачественных опухолей.
- Патологии матки (дефект строения).При дефектах в строении детородного органа яйцеклетка не имеет возможности прикрепиться к эндометрию, как следствие женщина не может забеременеть.
Среди не врожденных болезней-дефектов матки наиболее распространенными являются:
- миома;
- полипы слизистой детородного органа;
- образования эндометриоидные.
Эти заболевания лечатся и в конечном итоге женщина имеет возможность познать настоящее женское счастье.
Имеются и врожденные дефекты матки.
- детородный орган с неполной или неровной перегородкой;
- двурогая матка;
- раздвоение матки и т.д.
Аномальные врожденные дефекты детородного органа по наследству не передаются. Обнаружить отклонения помогает ультразвуковое исследование.
К сожалению, в случаях с врожденными дефектами, вылечить бесплодие практически не возможно. Шансы забеременеть остаются лишь у 5% женщин.
- Преждевременный климакс (ранний).
Ранний или преждевременный климакс приводит к сбою в работе яичников, как следствие пропадает овуляция, представительница прекрасной половины не может зачать ребенка.
Естественное наступление климакса у представительниц прекрасной половины – это возраст с 50 лет и выше. Между тем у 30% женщин запасы хороших, способных созревать, яйцеклеток исчерпываются намного раньше, уже к 40 годам.
Распознать ранний климакс можно отсутствием менструального цикла.
Медики считают, что подобное явление наблюдается у женщин ввиду истощения по тем или иным причинам яичников.
Вылечить ранний климакс можно. Для этого специалисты назначают представительницам прекрасной половины физиопроцедуры, препараты для восстановления гормонального фона, активную половую жизнь.
- Проблемы с цервикальным каналом (специфические свойства слизи (ее состав) в шейке детородного органа). При чрезмерно густой массе сперматозоиды, как показывают лабораторные исследования, не могут преодолеть ее. Кроме того, по своему составу слизь в шейке матки бывает для сперматозоидов еще и ядовитой, то есть в ее составе она имеет вещества, неблагоприятно действующие на мужское семя.
- Фолликулярный синдром. Как правило, при нормальном стечении обстоятельств примерно через 11 циклов фолликулы с хорошей яйцеклеткой созревают и затем тут же выходят в трубу маточную для встречи со сперматозоидом. Однако иногда случается так, что фолликулы не раскрываются вовремя, тогда яйцеклетка не выходит из яичника и соответственно не встречается со сперматозоидом, зачатия не происходит. Выявить истинные причины такого явления, к сожалению, пока медики не могут, однако они отмечают, что более чем у 4% женщин такой синдром наблюдается.
- Эрозия шейки детородного органа. Эрозии, как ни странно, достаточно, чтобы врач мог поставить диагноз бесплодие, так как именно она влияет на изменение состава слизи в шейке матки. Подобный недуг сегодня наблюдается у огромного количества женщин. Он требует незамедлительного реагирования и лечения. Убирается эрозия хирургическим путем, после чего специалист назначает курс терапии лекарственными средствами.
- Дефекты в маточных трубах или самих маточных труб. Различного рода повреждения маточных труб, как правило, становятся причиной недолжной или полной непроходимости этих труб.
Повреждения маточных труб могут возникнуть из-за инфекций, передающихся половым путем, а так же при воспалениях.
Кроме того повредиться маточные трубы могут и в ряде других случаев, например, в результате очень тяжелых родов и т.п.
Перед началом лечения бесплодия, врач должен точно диагностировать причину развития недуга.
Стоит знать, избавившись раз от проблемы забеременеть, в будущем вы можете вновь получить такие проблемы, так как лечение в нашем случае носит характер временный.
Основными методами лечения женского бесплодия сегодня являются:
- Медикаментозный метод. Назначение специальных препаратов, способствующих нормализации женских гормонов в организме, устранению различного рода в том числе и инфекционных воспалительных процессов и т.д.
- Физиотерапевтический метод. Основные действующие приспособления в этом методе – это электрофорез и спринцевания специальными лекарственными средствами.
- Хирургический метод. Этот метод применяется тогда, когда два первых не принесли должного результата. Назначается обычно при аномальных строениях матки, кистах на яичниках, опухолях в области детородного органа и т.д.
- Метод искусственного оплодотворения. Применяется при лечении бесплодия, когда иные методы бессильны. К таким процедурам сегодня относятся ИКСИ (ввод искусственным путем под оболочку яйцеклетки спермия, образовавшийся эмбрион так же искусственным путем пересаживается в матку), ИИ (ввод обработанной специальным методом спермы в детородный орган женщины) и ЭКО (смешивание искусственным способом нескольких сперматозоидов и яйцеклеток, а затем посадка плодного яйца в матку).
При бесплодии не занимайтесь самолечением, это может привести к более серьезным последствиям, вплоть до того, что вы уже никогда не сможете испытать чувство материнства.
У вас произошла осечка? Судя по тому, что вы читаете эту статью — победа не на вашей стороне.
И конечно вы не по наслышке знаете, что нарушение потенции это:
- Низкая самооценка
- Женщины помнят каждую вашу неудачу, рассказывают своим подругам и вашим друзьям
- Заболевание простаты
- Развитие депрессии, которая негативно сказывается на вашем здоровье
А теперь ответьте на вопрос: ВАС ЭТО УСТРАИВАЕТ? Разве это можно терпеть? А вы помните то чувство, когда смотрите на обнаженную женщину и не можете ничего сделать? Хватит — пора избавиться от проблем с потенцией, один раз и навсегда! Согласны?
Мы изучили огромное количество материалов и самое главное проверили на практике большинство средств для потенции. Так вот, оказалось, что на 100% рабочий препарат без каких-либо побочных действий — это Predstanol . Данный препарат состоит из природных компонентов, полностью исключающих химию.
ВНИМАНИЕ! АКЦИЯ! Попробовать препарат можно бесплатно, сделайте заказ по ссылке или заполнив форму ниже:
источник
Бесплодие – это отсутствие беременности по любым причинам после 1 года половой жизни без применения методов контрацепции или через 6 месяцев, если женщине больше 35 лет. Согласно данным Росстата, более 3% женщин в России, находящихся в репродуктивном возрасте (от 20 до 44 лет), страдают бесплодием после первых родов, а почти 2% не в состоянии родить вообще.
Существует множество причин, мешающих зачатию или вынашиванию: начиная от проблем со здоровьем и заканчивая психологическими факторами. Бесплодие бывает и мужским, но из-за сложности женской репродуктивной системы большая часть бесплодных браков связана со сбоями в организме женщины. В большинстве случаев причина отсутствия беременности может быть установлена и устранена с помощью лекарств или хирургического вмешательства, но имеют место и неустановленные факторы.
Нормальный процесс воспроизводства требует взаимодействия мужских и женских половых клеток. Во время овуляции происходит высвобождение яйцеклетки из яичников, в дальнейшем она продвигается через фаллопиевы трубы к матке. Мужские репродуктивные органы производят сперму.
Сперматозоид и яйцеклетка обычно встречаются в маточной трубе женщины, где происходит оплодотворение. Эмбрион имплантируется в полость матки для дальнейшего формирования. Женское бесплодие — это когда по какой-то причине в этой схеме происходит сбой.
Самыми частыми проблемами, ведущими к бесплодию, являются нарушения процесса овуляции (в 36% случаев), непроходимость маточных труб (30%), эндометриоз (18%). Неизвестными причины бесплодия остаются у 10% женщин.
Тонкий баланс половых гормонов женщины (эстрогена, прогестерона, лютеинизирующего гормона, фолликулостимулирующего гормона) необходим для своевременного созревания и выхода яйцеклетки из яичника.
Вызывать бесплодие могут следующие гормональные нарушения:
- Поликистоз яичников. Вследствие переизбытка мужских гормонов или гиперсекреции инсулина поджелудочной железой в яичниках формируется множество фолликулов, но ни один из них не созревает и не высвобождает яйцеклетку, то есть овуляции не происходит. Яичники увеличиваются в размере до 2–6 раз, месячный цикл удлиняется, некоторые менструации могут быть пропущены. У 70% женщин с диагностированным поликистозом яичников наблюдается лишний вес. Подробнее о том, как забеременеть с поликистозом яичников→
- Резистентность (устойчивость) к инсулину, часто сопутствующая поликистозу. Гормон инсулин, вырабатываемый поджелудочной железой, отвечает за доставку сахара из крови в клетки тела. Если клетки перестают его принимать, в ответ на увеличение сахара в крови инсулина выделяется больше нормы. Согласно исследованиям, резистентность связана с повышенным количеством мужских половых органов – гиперандрогенией. Причинами устойчивости клеток к инсулину являются неправильное питание, стрессы, малоподвижный образ жизни.
- Повышенное количество мужских гормонов. Нерегулярные или даже отсутствующие менструации могут свидетельствовать о гиперандрогении. Избыточные мужские гормоны подавляют функционирование яичников, вплоть до прекращения овуляций и приводят к бесплодию. Гиперандрогения вызывает также сильный рост волос на теле, угревую сыпь, огрубение голоса и изменение фигуры по мужскому типу.
- Избыток гормона пролактина, вырабатываемого гипофизом (гиперпролактинемия). Проблемы работы железы происходят из-за нарушения кровоснабжения, генетических причин, полученных травм, приема лекарств, перенесенного менингита. Характерные признаки заболевания – появление молока в груди и нарушения месячного цикла. Также наблюдаются мастопатия, рост молочных желез, хрупкость костей, снижение сексуального влечения. Пролактин – гормон кормящих матерей, именно из-за него у многих из них отсутствует овуляция и менструации. Повышение этого гормона у других женщин, как правило, взаимосвязано с дисфункцией щитовидной железы (гипотиреоз).
- Преждевременный климакс. Средний возраст начала менопаузы 50 лет, но вследствие аутоиммунных или генетических нарушений, заболеваний репродуктивной системы, неправильного образа жизни, курения и других причин у 1% женщин климакс наступает раньше 40 лет. Снижается выработка женских гормонов, функции яичников и фертильность постепенно угасают.
- Недостаточность желтого тела. Желтое тело – временная железа, возникающая вместо выпустившего яйцеклетку фолликула. Гормон железы, пролактин, стимулирует подготовку матки к закреплению в ней оплодотворенной яйцеклетки. Если его недостаточно, закрепления не происходит и беременность не наступает, но если имплантация осуществляется, то вскоре происходит выкидыш. Условия недостаточности желтого тела – генетические нарушения, патологии яичников (синдром поликистозных яичников, рак), сбои в работе гипофиза. Подробнее о желтом теле→
- Повреждение маточных (фаллопиевых) труб или отсутствие проходимости. Именно в маточных трубах совершается оплодотворение после выхода яйцеклетки из яичника и соединения со сперматозоидом, поэтому при их непроходимости оплодотворение невозможно. Трубы могут быть повреждены в результате воспаления, после вирусных или бактериальных инфекций, заболеваний, переносимых половым путем, осложнений вследствие хирургического вмешательства, когда возникают спайки или рубцы.
- Эндометриоз. Вследствие генетических факторов, патологии иммунных и гормональных процессов слизистая оболочка матки формируется в неподходящих местах внутри и за пределами репродуктивного тракта. Эндометриоз может блокировать фаллопиевы трубы и препятствовать овуляции, что становится причиной бесплодия. Признаки этого заболевания – боли, обильные и болезненные месячные. Подробнее об эндометриозе→
- Миома матки. Считается, что причиной миомы (доброкачественного образования на матке, состоящего из мышечной ткани) является повышение уровня эстрогенов. Факторы риска — генетическая предрасположенность, нарушения обмена веществ, стрессы, аборты. Миома дает о себе знать с помощью обильных менструаций, нарушений цикла, болей. Последствия появления опухоли зависят от ее размера и месторасположения, в некоторых случаях она вызывает бесплодие, выкидыши или осложнения при беременности. Подробнее о миоме матки→
- Спайки и аномалии формы матки (однорогая и двурогая, наличие перегородки, маточный инфантилизм). Причиной спаек и сращения стенок матки являются воспалительные процессы, травмы и эндометриоз, а патологии строения вызваны генетическими причинами. Следствием этих проблем чаще всего является самопроизвольное прерывание беременности, так как оплодотворенная яйцеклетка не может закрепиться в матке.
- Рубцевание шейки матки или аномалии ее формы. Спайки и рубцы на шейке матки – следствие хирургического вмешательства или инфекции. Из-за этого сперматозоиды не проходят в маточные трубы и наступает бесплодие. Деформация шейки или изменения в составе цервикальной слизи также могут усложнить путь сперматозоидов.
- Воспаления органов малого таза. Причиной этого могут быть инфекции, вызываемые несколькими видами бактерий, в частности, передающиеся половым путем (ЗППП) – гонорея, хламидиоз, уреаплазмоз, трихомониаз и многие другие. Факторами, повышающими риск заражения, являются секс без презерватива и смена половых партнеров. Болезнетворные бактерии могут попасть в организм во время внутриматочных манипуляций, во время менструаций, в послеродовой период, так как в это время снижается эффективность естественных защитных механизмов. Инфекции могут вызвать воспаления труб и яичников (сальпингоофорит) в сочетании с воспалением матки (эндорметрит), а также воспаление шейки матки (цервицит). Заболевания характеризуются болью в животе, необычными выделениями (в том числе нехарактерными месячными), появлением язв, пятен, зудом и болезненностью половых органов.
- Возраст. К моменту полового созревания в яичниках женщины находится около 300 тысяч яйцеклеток. Со временем они стареют – повреждается ДНК, так как система его восстановления с возрастом работает хуже. Соответственно, снижается их качество – пригодность к оплодотворению и развитию зародыша. Этот процесс становится заметным после 30 лет, а когда женщине исполняется 35-40 — старение ускоряется.
- Лишний или недостаточный вес. Избыточное количество жировой ткани в организме грозит гормональными сбоями – увеличением количества эстрогенов и тестостерона, что грозит гинекологическими заболеваниями вплоть до бесплодия. Под воздействием лекарственных препаратов у полных женщин может наступить беременность, но часто возникают проблемы с вынашиванием и развитием ребенка. Недостаточный вес (ИМТ меньше 18,5) также приводит к нарушениям функционирования эндокринной системы, но гормонов вырабатывается меньше, чем необходимо для нормальной работы репродуктивной системы, перестают созревать яйцеклетки.
- Стресс, нервное истощение, хроническая усталость. Стресс – причина гиперпролактинемии и снижения уровня эстрогена в крови, что влияет на возможность созревания яйцеклетки и ее прикрепление к стенке матки. Еще одно последствие эмоциональных перегрузок – спазмы и сокращения мышц, что приводит к гипертонусу матки и маточных труб, препятствующим зачатию.
- Врожденные нарушения. Синдром Штейна-Левенталя (провоцирует синдром поликистозных яичников), адреногенитальный синдром (нарушение функционирования надпочечников и увеличение уровня андрогенов), синдром Шерешевского-Тернера (отсутствие менструаций), нарушение свертываемости крови и некоторые другие нарушения имеют генетическую природу и мешают зачатию или вызывают ранние выкидыши.
- Иммунологические факторы. Наличие антител к сперматозоидам в цервикальной слизи может привести к бесплодию. В других случаях иммунная система матери препятствует закреплению эмбриона к стенке матки и, таким образом, вызывает выкидыш.
- Психологические причины. В некоторых случаях женщина подсознательно воспринимает беременность как опасность. Это может быть вызвано моральной травмой, страхом перед изменениями в жизни или внешности, боязнью родов. Мозг контролирует все процессы в организме, поэтому негативная психологическая установка приводит к бесплодию.
Выделяют несколько видов бесплодия, отличающихся по условиям и механизму возникновения.
В зависимости от возможности устранения причин, вызвавших проблемы с зачатием, и шансов на последующую беременность различают:
- относительное бесплодие, когда после приема лекарств, нормализации гормонального фона или обмена веществ, хирургической операции для восстановления репродуктивной функции или другого лечения зачатие может произойти;
- абсолютное, в этом случае из-за врожденных факторов, неизлечимых заболеваний или нарушений беременность, наступившая естественным путем, невозможна.
В некоторых случаях после первой беременности (удачной или неудачной) женщина не может вновь зачать по различным причинам, но часто не наступает и первая беременность. В зависимости от этого различают:
- первичное бесплодие(отсутствие беременностей);
- вторичное бесплодие (в анамнезе есть случаи наступления беременности).
По механизму возникновения:
- приобретенное бесплодие возникает вследствие травм, инфекций, заболеваний репродуктивной и эндокринной систем, не связанных с генетическим фактором;
- врожденное – наследственные заболевания, аномалии развития.
По причинам, вызвавшим его, бесплодие разделяют на следующие виды:
- трубное (связано с непроходимостью фаллопиевых труб);
- эндокринное (вызвано нарушениями работы желез внутренней секреции);
- бесплодие из-за патологий матки;
- перитонеальное, когда спайки в органах малого таза мешают зачатию, но маточные трубы проходимы;
- иммунологическое бесплодие вызвано образованием антител к сперме в женском организме;
- бесплодие вследствие эндометриоза;
- идиопатическое (неясного генеза).
Причины женского бесплодия разнообразны, часто для их выяснения необходимо пройти большое количество обследований.
Для диагностики наличия и причины женского бесплодия необходима консультация гинеколога или репродуктолога. Он должен выяснить у пациентки есть ли у нее жалобы на боли, выделения, продолжительность безуспешных попыток забеременеть, наличие генетических или инфекционных заболеваний, перенесенных операций, осложнений, характер месячных и половой жизни. Также врач производит осмотр как внешний — для оценки телосложения, наличия избыточных волос на теле, состояния кожи, так и гинекологический, включающий проверку состояния внутренних половых органов.
Существует ряд функциональных тестов, предлагаемых для установления причин бесплодия:
- цервикальный индекс, предусматривающий оценку цервикальной слизи для установления уровня эстрогенов;
- построение кривой базальной температуры, что позволяет оценить факт и время наступления овуляции;
- посткоитальный тест, когда изучается активность сперматозоидов в шейке матки и устанавливается наличие антител к сперме.
Для выяснения причин бесплодия предлагаются следующие анализы:
- Для лабораторной диагностики бесплодия сначала проверяют гормональный фон. В частности, это оценка уровня тестостерона, пролактина, кортизола на 5–7 день цикла, прогестерона на 20–22 день, гормональные пробы, когда показатели оцениваются после стимуляции или угнетения различных гормональных процессов на основе их реакции.
- В обязательном порядке назначается анализ на ЗППП.
- Исследование содержания антител к сперме в крови и цервикальной слизи – это иммунограмма, анализ влагалищного секрета и пробы на совместимость.
- Генетический анализ хромосомных аномалий, ведущих к бесплодию.
Женщине будет предложено пройти следующие обследования:
- УЗИ. Позволяет увидеть нарушения органов малого таза, миому матки, оценить строение матки, яичников, фаллопиевых труб и их проходимость. Также можно оценить процессы овуляции и созревания фолликулов.
- Гистеросальпингография (ГСГ) – проверка внутренних половых органов с помощью рентгена. Вводимое гинекологом контрастное вещество дает информативную картину состояния матки, маточных труб, яичников.
- Рентгенография черепа, так как причиной бесплодия может быть нарушение работы гипофиза или его опухоль.
- Кольпоскопия, включающая обследование влагалища и шейки матки путем введения кольпоскопа — специального устройства, состоящего из бинокуляра и осветительного прибора. Данное исследование позволяет выявить признаки эрозии и цервицита – признаков воспалительного процесса.
- Гистероскопия. Ее проводят под общим наркозом с использованием оптического прибора гистероскопа, вводимого через влагалище. Дает возможность зрительно оценить цервикальный канал, полость матки, маточные трубы, а также взять слизистую ткань матки на анализ.
- Лапароскопия – это проверка органов таза оптическим оборудованием через микроразрез на животе. Как и гистероскопия, это малотравматичная операция, через 1–3 дня пациентка может покинуть стационар.
Решение о методах и необходимости лечения принимается после проведения всех обследований и установления причин бесплодия. Если оно относительное, применяются терапевтические или хирургические способы лечения, абсолютное (неизлечимое) бесплодие требует альтернативных вариантов решения проблемы – вспомогательных репродуктивных технологий.
Препараты для лечения бесплодия в основном назначают при коррекции нарушения овуляции у пациенток из-за проблем с гормонами. Этот метод используется в качестве первого варианта лечения для многих пациентов, часто применяется после хирургического лечения или в сочетании с ЭКО и ИКСИ.
Существует широкий спектр препаратов. Наиболее распространенные из них:
- Кломид и Серофен. Эти препараты принимаются в форме таблеток и стимулируют процесс овуляции, заставляя вырабатывать гормоны, необходимые для созревания яйцеклетки, гипоталамус (гормоны гонадотропины) и гипофиз (фолликулостимулирующий и лютеинизирующий гормоны).
- Инъекции гормонов: человеческого хорионического гонадотропина (hCG), фолликулостимулирующего гормона (FSH), человеческого менопаузального гонадотропина (hMG), гонадолиберина (Gn-RH), гонадолиберин агонист (GnRH агонист). Гормоны вводятся с помощью инъекций через регулярные промежутки времени. Эти препараты более действенные и дорогостоящие, чем Кломид и Серофен. Они, как правило, используются для стимулирования овуляции и последующего ЭКО.
- Утрожестан – препарат, содержащий прогестерон и стимулирующий подготовку матки к имплантации яйцеклетки.
- Дюфастон за счет содержания дидрогестерона помогает оплодотворенной яйцеклетке прикрепиться к матке.
- Бромокриптин тормозит выработку пролактина.
- Вобэнзим назначается при воспалениях и инфекциях, так как повышает сопротивляемость организма.
- Трибестан нормализует уровень эстрогена и фолликулостимулирующего гормона.
Хирургическое вмешательство может решить целый ряд вопросов, но оно используется только в начальной стадии лечения бесплодия по нескольким причинам.
Это могут быть следующие виды операций:
- Удаление полипов, миомы, кист — удаление избыточных или аномальных тканей в полости матки или яичников может улучшить овуляцию и очистить путь для воссоединения спермы и яйцеклетки. Вырезанные ткани всегда отправляют на биопсию, чтобы проверить наличие злокачественных раковых опухолей.
- Оперативное лечение эндометриоза. Операция назначается, когда консервативные методы лечения бесплодия не помогают, а заболевание приводит к сильным болям и нарушениям работы мочевыводящей системы.
- Восстановление перевязанных маточных труб. В целях стерилизации фаллопиевы трубы женщин могут быть обрезаны или запаяны. Обратный процесс – восстановление их проходимости – серьезная хирургическая операция, успешный исход которой зависит от способа и давности блокировки труб и их состояния.
- Сальпинголизис – удаление спаек на маточных трубах.
- Сальпингостомия – для восстановления проходимости фаллопиевой трубы участок с нарушенной проходимостью удаляется, а остатки трубы соединяются.
Эти операции выполняются с помощью гистероскопии или лапароскопии, но при удалении больших кист, миом, обширного эндометриоза применяется лапаротомия, когда на животе делается большой разрез.
При ВРТ яйцеклетка оплодотворяется сперматозоидом вне тела. В основе процедуры ВРТ лежит хирургическое удаление яйцеклетки из яичников, соединение ее со спермой в лаборатории и возвращение в тело пациентки или пересадка к другой женщине. В основном используется экстракорпоральное оплодотворение (ЭКО).
Успех операции варьируется в зависимости от многих условий, в том числе, причины бесплодия и возраста женщины. Согласно статистике, после первого протокола ЭКО беременность наступает у 40% женщин в возрасте до 35 лет и постепенно снижается до 2% у тех, кому больше 44 лет.
ВРТ могут быть дорогостоящими (полисом ОМС предусмотрено только бесплатное ЭКО) и отнимающими много времени, но это позволяет многим парам завести детей.
- ЭКО — наиболее эффективная и распространенная форма ВРТ. С помощью препаратов у женщины вызывают суперовуляцию (вызревание нескольких яйцеклеток), которые затем соединяются со спермой мужчины в специальных условиях, а после оплодотворения возвращаются в матку пациентки. Семенной материал может принадлежать мужу, а может быть донорским — криоконсервированным. Подробнее об ЭКО→
- ИКСИ (Intra Cytoplasmic Sperm Injection — интрацитоплазматическая инъекция сперматозоида) часто используется для пар с мужским фактором бесплодия. Один здоровый сперматозоид помещается в яйцеклетку, в отличие от ЭКО, когда их помещают в чашку Петри вместе и оплодотворение происходит самостоятельно.
- Перенос эмбрионов (гамет) в маточные трубы – ГИФТ и ЗИФТ. Эмбрион переносится в фаллопиевы трубы вместо матки.
- Инсеминация спермой мужа (ИСМ) или инсеминация спермой донора (ИСД) используется при невозможности влагалищной эякуляции, «плохих» сперматозоидах, использовании криоконсервированного семенного материала. Сперматозоиды переносятся во влагалище или непосредственно полость матки.
- Суррогатное материнство предлагается женщинам, у которых отсутствует матка. Яйцеклетку пациентки оплодотворяют спермой мужа и переносят в матку суррогатной матери – женщины, которая будет вынашивать ребенка.
Осложнениями при применении ВРТ могут быть аллергия на средства для стимуляции суперовуляции, многоплодная беременность, синдром гиперстимуляции яичников, воспаления и кровотечения.
Если в результате долгого лечения и многочисленных попыток завести ребенка, в том числе с применением вспомогательных репродуктивных методов, беременность не наступает, не стоит отчаиваться. Те пары, которые уверены в своем желании иметь ребенка, могут задуматься об усыновлении.
Процесс усыновления требует сбора большого количества документов и зачастую долгого подбора кандидатов. Также существуют риски неосведомленности о генетических особенностях ребенка или отсутствия взаимопонимания, если усыновляется ребенок старшего возраста, поэтому такое решение требует взвешенного подхода.
Для того чтобы зачать и выносить ребенка, женщине необходимы здоровые яичники, фаллопиевы трубы, матка, эндокринная система. Нарушение работы любого из этих органов может способствовать бесплодию. Разумно обратиться за медицинской помощью, если присутствуют факторы риска — нерегулярный менструальный цикл, эндометриоз, внематочная беременность, СПКЯ, воспалительные заболевания тазовых органов и прочие.
Для установления причин бесплодия требуется множество анализов и обследований, включая исследования на гормональные, генетические нарушения, поиск патологий половых органов и инфекционных заболеваний. В большинстве случае бесплодие излечимо с помощью медикаментов (в основном гормональных средств), хирургических операций или вспомогательных репродуктивных технологий. Последние дают шанс тем парам, которые из-за проблем со здоровьем не имеют возможности завести детей естественным путем.
Автор: Евгения Лимонова,
специально для Mama66.ru
Если в течение 12 месяцев у женщины не наступила беременность при регулярной половой жизни без предохранения, то у нее диагностируют бесплодие. Почему именно это время отводится на возможное зачатие? Срок в 12 месяцев уточняет статистика: доказано, что 30% женщин смогли забеременеть в первые 3 месяца открытой половой жизни, 60% — на протяжении последующих 7 месяцев, 10% — спустя 11-12 месяцев от начала планирования беременности. Получается, что одного года вполне достаточно, чтобы подтвердить фертильность женщины. Современная медицина способна решить вопрос женского бесплодия в большинстве ситуаций. Специалист-репродуктолог помогает выявить вид бесплодия и подобрать варианты решения данной проблемы.
источник