| Качалина Татьяна Симоновна | доктор медицинских наук, профессор Заслуженный врач Российской Федерации, врач высшей квалификационной категории по специальности «акушерство и гинекология» |
доктор медицинских наук, профессор Заслуженный врач Российской Федерации, врач высшей квалификационной категории по специальности «акушерство и гинекология»
Основные направления деятельности в клинике «Визус-1»:
— Консультативный прием по вопросам акушерства и гинекологии
1964 г. — закончила Горьковский медицинский институт им. С.М. Кирова впо специальности «лечебное дело».
1991 г. — защищена докторская диссертация.
1991 г. — заведующий кафедрой акушерства и гинекологии.
1993 г. — присвоено звание профессор .
1998 г. — присвоено звание Заслуженного врача РФ
Опубликовала 147 научных работ, автор 10 патентов РФ на изобретения.
Область научных интересов: новые технологии в акушерстве и гинекологии.
врач акушер-гинеколог высшей квалификационной категории, доктор медицинских наук доцент кафедры акушерства и гинекологии НижГМА
Основные направления деятельности в клинике «Визус-1»:
— Консультативный прием по вопросам акушерства и гинекологии
1994 г. — окончила Нижегородскую государственную медицинскую академию по специальности «лечебное дело»
2003 г. — кандидат медицинских наук, тема кандидатской диссертации «Научное обоснование применения медицинского озона в профилактике и лечении воспалительных осложнений после гинекологических операций».
2013 г. — доцент кафедры акушерства и гинекологии ФПКВ.
С 2017 г. — врач акушер-гинеколог клиники «Визус-1».
1) Инфекции, передаваемые половым путем,
2) гинекологические заболевания (хронические воспалительные процессы придатков и матки, кисты яичников, миома матки, эндометриоз),
3) Последствия абортов и выкидышей,
5) Хронический стресс провоцирует возникновение эндокринного бесплодия.
6) Позднее планирование беременности. Всё чаще женщины стремятся заводить детей после 30 лет,а с возрастом накопительный эффект факторов бесплодия нарастает.
1) Мужское бесплодие, если у мужчины наблюдается значительное снижение оплодотворяющей способности спермы и при этом женщина полностью здорова.
2) Женское бесплодие, когда причиной ненаступления беременности является заболевания у женщины и их последствия.
3) Сочетанная. При совмещении мужского и женского бесплодия.
Бесплодие также бывает:
●первичное бесплодие — у женщины не было ни одной беременности. Причинами могут быть инфекции,передаваемые половым путем, аномалии развития матки и маточных труб, а также врождённые и приобретённые (до начала половой жизни) нарушения эндокринной системы.
●вторичное бесплодие — устанавливают при наличии беременности в прошлом; если уже была хотя бы одна единственная беременность и не важно, чем она закончилась, то ли абортом, родами, внематочной беременностью или даже выкидышем – бесплодие можно считать вторичным.К вторичному бесплодию,
чаще всего приводят аборты и самопроизвольные выкидыши, а также спаечный процесс, возникающий после операций при миоме, кистах яичников, внематочной беременности и др. или на фоне
хронического воспаления придатков и маточных труб.
●абсолютное бесплодие — возможность возникновения беременности естественным путём полностью исключена (при
отсутствии матки, яичников, маточных труб, аномалиях развития половых органов);
●относительное бесплодие — восстановление репродуктивной функции возможно.
Кроме того, женское бесплодие бывает
1) врождённое (пороки развития, наследственно обусловленные нарушения
гормонального контроля репродуктивной функции)
2) приобретённое (следствие неблагоприятного воздействия разнообразных внешних и внутренних причинных факторов на репродуктивную систему).
1-Овуляция (созревание и разрыв фолликула).
2-Проникание и прохождение без препятствий созревшей яйцеклетки по маточной трубе в матку.
3-Яйцеклетка должна быть принята маткой, при этом должно быть обеспечено ее полноценное развитие.
4-Сперматозоиды,способные к оплодотворению яйцеклетки.
Нарушение в одном из этих звеньев препятствует наступлению беременности.При эндокринном бесплодии наблюдается отклонение процессов овуляции.
В случае когда нет овуляции (не происходит разрыв фолликула) или недостаточность гормонов желтого тела беременность не наступает.
При отсутствие либо непроходимости маточных труб,соответственно наступление беременности невозможно. Яйцеклетка не в состоянии попасть в полость матки. Чтобы продвинуть яйцеклетку по трубе, внутри нее имеется большое количество ресничек, которыми труба выстлана изнутри. Когда же в трубах происходят множественные воспалительные процессы , с ресничками происходят необратимые процессы. В конце концов, они перестают функционировать.И маточная труба не может выполнить своего назначения для продвижения яйцеклетки .
Спайки играют не последнюю роль в невозможности прохождения яйцеклетки в матку , они образуются между трубами и яичниками. Нередко спайки образуются не только в самом яичнике, но и в маточной трубе и развивается непроходимость.
Заболевания эндометрия(слизистой оболочки матки) (гиперплазия, полипы, синехии, аденомиоз), миоме, нарушают прикрепление оплодотворенной яйцеклетки и ее дальнейшее развитие.
Пороки развития матки (отсутствие матки или дефекты ее развития) также является причиной бесплодия.
К инфекциям приводящим к бесплодию относятся:
1) Хламидийная инфекция. Хламидия приводит к воспалению в маточных трубах(сальпингит)При хламидийных сальпингитах в первую очередь поражается их слизистая оболочка. Трубные складки набухают, нарушается целостность эпителия, появляется ригидность труб, нарушается их правильная перистальтика,стенки уплотняются, края трубных складок слипаются, и труба становится непроходимой,что приводит к бесплодию. Частота возникновения бесплодия находится в прямой зависимости от длительности воспаления. воспалительный процесс, вызванный хламидией, имеет стертое течение ,а изменения выраженные.
2)Гонорейный сальпингит. Перенесённая гонорея примерно в 15-20% случаев является причиной бесплодия, особенно у женщин, поскольку приводит к возникновению спаечных процессов .Трубы не проходимы на всем протяжении.
3)Генитальный туберкулез. Идет поражение маточных и слизистого и мышечного слоев труб,заканчивается их закупориванием. В туберкулезный процесс вовлекаются петли кишечника с образованием спаек
В клинике ведется прием по полису добровольного медицинского страхования (ДМС). Посмотреть список страховых компаний.
источник
Женское бесплодие — неспособность женщины к зачатию в детородном возрасте.
Бесплодным принято считать брак, в котором при регулярной половой жизни и отсутствии контрацепции в течение 1 года не наступает беременность.

Частота бесплодных браков составляет 15–17%, из них на женское бесплодие приходится 40–60%. Наиболее распространенные формы женского бесплодия — трубно-перитонеальная (50–60%) и ановуляторная (эндокринная) (30–40%) формы, а также наружный генитальный эндометриоз (25%); сочетанные формы бесплодия составляют 20–30%. В 2–3% случаев причину бесплодия установить не удается.
На каждом участке репродуктивной системы мужского и женского организма могут возникать патологические процессы, нарушающие сложный биологический механизм их работы и приводящие к бесплодию.
Выделяют первичное и вторичное бесплодие. Первичное бесплодие – бесплодие у женщин (или мужчин), живущих регулярной половой жизнью без предохранения и без наступления беременности (у мужчин – нефертильная сперма). Вторичное бесплодие – отсутствие беременности (способности к оплодотворению у мужчин) в течение года регулярной половой жизни после наступавших ранее беременностей. Абсолютное бесплодие – бесплодие, связанное с отсутствием или аномалиями развития половых органов.
Наличие у одного из партнеров различных форм бесплодия, определяется как сочетанное бесплодие, наличие факторов инфертильности у обоих партнеров – комбинированная форма бесплодия в паре.
Одной из важнейших проблем в гинекологии и репродуктологии является бесплодный брак. Бесплодный брак, составляющий 15% от семейных пар в России, связан с проблемой бездетного будущего миллионов граждан, снижения и потери генофонда нации. Возможно. эта проблема актуальнее многих других в медицине, ибо только после рождения человека можно говорить о важности и значимости оказания ему той или иной медицинской помощи.
- Репродуктивностъ – свойство воспроизводить себе подобные особи, обеспечивающее непрерывность и преемственность жизни.
- Репродуктивное здоровье – определяется ВОЗ как отсутствие заболеваний репродуктивной системы или нарушений репродуктивной функции при возможности осуществления процессов репродукции при полном физическом, психическом и социальном благополучии.
- Сексушыюе здоровье – сочетание физических, эмоциональных и социальных аспектов сексуальной жизни, которое позитивно обогащает личность, способствует взаимопониманию и любви.
- Планирование семьи – совокупность социально-экономических, правовых, медицинских мероприятий, направленных на рождение желанных для семьи, здоровых детей, профилактику абортов, сохранение репродуктивного здоровья, достижение гармонии в браке.
- Фертильность – способность к воспроизводству потомства.
- Стерильность – отсутствие способности к воспроизводству потомства.
- Бесплодный брак – отсутствие беременности в течение 12 мес. регулярной половой жизни без применения каких-либо средств контрацепции, при условии что супруги (половые партнеры) находятся в детородном возрасте (ВОЗ).

Женское бесплодие может быть следствием многих заболеваний и состояний.
- Генитальный инфантилизм, аномалии развития женских половых органов.
- Нарушения регуляции гормональной функции яичников, функциональная не достаточность половых желез.
- Заболевания матки и придатков матки, препятствующие наступлению беременности.

- Воспалительные заболевания женских половых органов, осложнения после абортов, ВМС.
- Заболевания эндокринной системы.
- Опухоли половых органов.
- Внематочная беременность.
- Соматические заболевания (туберкулез, коллагенозы, болезни крови и др.).
- Травматические повреждения влагалища, шейки матки, промежности.
- Хроническая интоксикация (алкоголь, никотин, соли тяжелых металлов и др.).
- Производственно-профессионачьные факторы (СВЧ-поле, малые дозы ионизирующей радиации).
- Неполноценное питание.
Основной причиной женского бесплодия являются воспалительные заболевания женских половых органов или их последствия (в 60-70% случаев). Среди воспалительных процессов наиболее часто бесплодием сопровождаются воспаления придатков матки, при которых возникают непроходимость маточных труб, различные нарушения функционального состояния яичников.
Особенно часто непроходимость маточных труб возникает при гонорейном сальпингите, но может быть следствием и неспецифического воспаления. Бесплодие часто наступает после аборта или патологических родов. Следствием аборта может быть сальпингит с развитием непроходимости маточных труб и повреждение слизистой оболочки матки
Сальпингит приводит не только к непроходимости маточных труб, но и к нарушению их двигательной активности, к дистрофическим изменениям слизистой оболочки маточной трубы, препятствующим оплодотворению.
При воспалении яичников может нарушаться овуляция, в связи, с чем яйцеклетка не поступает в брюшную полость, а при образовании спаек вокруг яичника (в случае нормальной овуляции) она не может попасть в трубу. Кроме того, оофорит может нарушить эндокринную функцию яичников.
Роль эндоцервицитов в этиологии бесплодия значительна, так как они изменяют функцию эпителия канала шейки матки. Кольпит также может быть причиной бесплодия (изменение свойств влагалищной жидкости на фоне различных заболеваний может приводить к гибели сперматозоидов).
В этиологии бесплодия эндокринные расстройства встречаются в 40-60% случаев. При этом функция яичников может быть нарушена первично, что наблюдается при аномалиях развития половых органов или при поражении фолликулярного аппарата яичников в связи с перенесенными инфекционными заболеваниями или интоксикациями (нарушается процесс созревания яйцеклетки и овуляция, снижается гормональная функция яичников, необходимая для созревания, транспорта яйцеклетки и ее оплодотворения).
Инфантилизм и гипоплазия половых органов могут быть причиной бесплодия у женщины. При этом, бесплодию способствуют как анатомические, так и функциональные особенности половой системы, связанные с се недоразвитием (длинное узкое влагалище с неглубоким задним сводом, узкий шеечный канал, снижение гормональной функции яичников, неполноценность циклических процессов в эндометрии, нарушение функции маточных труб и др.).
Функция яичников может изменяться вторично в связи с заболеваниями гипофиза, щитовидной железы, надпочечников. К бесплодию ведут такие заболевания, как микседема, гипотиреоз, тяжелые формы сахарного диабета, болезнь Иценко-Кушинга, ожирение и др.
Бесплодие может быть обусловлено травмами и смещениями половых органов (старый разрыв промежности, зияние половой щели, опушение стенок влагалища, перегибы и смещения матки, выворот шейки матки, мочеполовые свищи, синехии полости матки, заращение шеечного канала).
Бесплодие в ряде случаев является сопутствующим симптомом при эндометриозе, опухолях женских половых органов
Общие заболевания и интоксикации (туберкулез, сифилис, алкоголизм и др.), а также неполноценное питание, авитаминоз, психические болезни вызывают сложные нарушения, ведущие к расстройству функции яичников, в связи, с чем также может возникнуть бесплодие.
Причиной бесплодия являются иммунологические факторы (образование в организме женщины антител к сперматозоидам).
Частота выявления различных факторов нарушения репродуктивной функции в супружеских парах.
Следует учитывать то, что среди женщин, страдающих бесплодием, более 60% имеют два или более факторов нарушения фертильности.
Патологическая цервикальная слизь может ухудшить фертильность ингибированием пенетрации или увеличением деструкции спермы. В норме цервикальная слизь изменяется от густой, непроницаемой до более жидкой, прозрачной и поддающейся растягиванию за счет увеличения уровней эстрадиола в течение фолликулярной фазы менструального цикла. Патологическая цервикальная слизь может оставаться непроницаемой для спермы ко времени овуляции или может вызвать деструкцию спермы, облегчая приток влагалищных бактерий (например, в результате цервицита). Иногда патологическая цервикальная слизь содержит антитела к сперме. Патологическая слизь редко значительно ухудшает фертильность, кроме случаев хронического цервицита или стеноза шейки матки в результате лечения цервикальной интраэпите-лиальной неоплазии.
Женщин обследуют для выявления цервицита и цервикального стеноза. Если у них нет ни одного из этих нарушений, то выполняют посткоитальное исследование цервикальной слизи с целью выявления бесплодия.
Сниженный овариальныи резерв — это уменьшение количества или качества ооцитов, приводящее к снижению фертильности. Овариальныи резерв может начать снижаться к 30 годам и ранее и быстро снижается после 40 лет. Поражения яичников также снижают резерв. Хотя старший возраст является фактором риска по снижению овариального резерва, и возраст, и сниженный овариальныи резерв сами по себе являются показателями бесплодия и приводят к более низкой эффективности лечения.
Тесты на сниженный овариальныи резерв предусматриваются для женщин старше 35 лет, перенесших операцию на яичниках или не имевших эффекта от стимуляции яичников экзогенными гонадотропинами. Диагноз можно предположить при выявлении уровней ФСГ более 10 мМЕ/мл или уровней эстрадиола менее 80 пг/мл в день трижды в течение менструального цикла. Диагноз может быть поставлен при назначении женщине кломифена 100 мг внутрь 1 раз в день в 5-9-й дни менструального цикла (кломифен цитрат подтверждает тест). Значительное увеличение ФСГ и уровней эстрадиола с 3-й по 10-й дни цикла указывает на уменьшение овариального резерва. У женщин старше 42 лет или при уменьшении овариального резерва могут использоваться донорские ооциты.
Менструальный цикл продолжительностью менее двадцати одного дня и более тридцати пяти может сигнализировать о неспособности яйцеклетки оплодотвориться. Если овуляция не наступает, яичники не способны выработать зрелых фолликул, а соответственно, и яйцеклеток, которые могут оплодотвориться. Такая причина женского бесплодия — из наиболее распространённых.
Нарушение продукции гормонов в системе «гипоталамус-гипофиз» иногда может вызывать нарушения функционирования яичников. Лютеотропин и фоллитропин производятся либо в очень больших, либо в очень малых количествах, также их соотношение нарушается, и, как итог, фолликул недостаточно созревает, яйцеклетка оказывается нежизнедеятельной или не созревает совсем. Причиной такой дисфункции может быть травмирование головы, опухоль, др. нарушения в нижнем мозговом придатке.
Гормональный сбой в организме может приводить к исчезновению месячных или несозреванию яйцеклетки. Такое расстройство имеет много причин, среди которых генетическая предрасположенность, перенесённые инфекционные заболевания, ослабление иммунной системы, эндокринные болезни, оперативные вмешательства и травмы органов брюшной полости и мочеполовой системы.
Женское бесплодие может быть вызвано генетическими факторами, наследственной предрасположенностью, при которых яйцеклетка не может созреть.
При поликистозе снижается продукция фоллитропина, в то время как уровень лютеотропина, эстрогена и тестостерона остаётся в норме или превышает её. Существует мнение, что сниженный уровень фоллитропина провоцирует недостаточное развитие фолликул, которые производятся яичниками. В результате этого происходит образование множественных фолликулярных кист (до шести-восьми миллиметров), которые диагностируются методом УЗИ. Поражённый яичник обычно увеличен, на его поверхности образуется капсула белого цвета, сквозь которую не может пройти яйцеклетка, даже если она созрела.
- Нарушения цервикального канала
Вследствие таких нарушений сперматозоиды не способны проникнуть сквозь слизистую оболочку матки, что вызывает их гибель.
Причиной женского бесплодия может быть такая патология как эрозия – язвенные образования на слизистой оболочке шейки матки, которая бывает врождённой или возникать из-за инфекций и травм. Развитию патологии способствуют гормональные расстройства, сбой менструального цикла, ранее начало половых отношений, отсутствие постоянного полового партнёра, слабый иммунитет. Как правило, такая патология протекает бессимптомно и определяется при осмотре гинекологом. Иногда могут появляться выделения из половых органов коричневого оттенка и боль при половом акте.
- Рубцы на оболочке яичников
Такая патология приводит к тому, что яичники теряют возможность производить фолликулы, в результате чего отсутствует овуляция. Рубцы могут появляться после операций (например, при удалении кист) и инфекционных патологиях.
- Синдром неразорвавшегося фолликула
При данном синдроме созревший фолликул не разрывается и преобразуется в кисту. Причинами такого расстройства могут быть гормональные неполадки, уплотнение капсулы яичника или патология его строения. Однако до конца такое явление не исследовано.
При таком заболевании эндометриальные клетки начинают разрастаться и образуют полипы, проникающие не только в маточные трубы и яичники, но в брюшную полость. Такое заболевание не даёт яйцеклетке созреть и препятствует её слиянию со сперматозоидом, а в случае оплодотворения мешает яйцеклетке закрепиться на маточной стенке.
Частые стрессовые ситуации способны приводить к нарушению естественных физиологических функций, что оказывает негативное влияние на процесс оплодотворения. К психологическим факторам относят также женское бесплодие невыясненного происхождения (примерно у десяти процентов пар не обнаруживают никаких провоцирующих женское бесплодие расстройств).
Любые деформации матки оказывают воздействие наподобие ВМС — мешают яйцеклетке закрепиться на эндометрии. К таким патологиям относятся полипы и миома матки, эндометриоз, а также врождённые патологии строения.
При проведении диагностики необходимо обследование обоих партнёров вне зависимости от предъявляемых жалоб. В первую очередь необходимо исключить наличие заболеваний, передающихся половым путём, наследственных патологий и заболеваний эндокринной системы. После того как будут собраны все необходимые сведения о наличии или отсутствии сопутствующих заболеваний, проводят осмотр пациентки по вторичным половым признакам, проводят ректальное обследование и обследование органов малого таза.
К диагностическим процедурам относится также гистеросальпингография (проводится на шестой-восьмой день от начала цикла). С помощью гистеросальпингографии определяют состояние маточной полости и труб. Через цервикальный канал их наполняют контрастным веществом. Если маточные трубы имеют нормальную проходимость, то этот раствор не удерживается в них и проникает в брюшную полость. Также при помощи гистеросальпингографии можно диагностировать и другие патологии матки. Для диагностики заболевания используют также ультразвуковую биометрию роста фолликулов (на восьмой-четырнадцатый день цикла), гормональное исследование (лютеотропин, фоллитропин, тестостерон – на третий-пятый день цикла), на девятнадцатый-двадцать четвёртый день цикла определяют уровень прогестерона, за два-три дня до начала месячных проводят биопсию эндометрия.
Диагностика бесплодного брака предусматривает обследование обоих половых партнеров, диагностические мероприятия должны быть проведены в полном объеме для выявления всех возможных факторов бесплодия как у женщины, так и у мужчины.
В соответствии с рекомендациями ВОЗ при обследовании бесплодных женщин должны быть установлены и проведены: При изучении анамнеза:
- число и исходы предыдущих беременностей: самопроизвольные и искусственные аборты, в том числе криминальные; внематочная беременность, пузырный занос, число живых детей, послеродовые и послеабортные осложнения;
- продолжительность первичного или вторичного бесплодия;
- используемые методы контрацепции и продолжительность их применения после последней беременности или при первичном бесплодии;
- системные заболевания: диабет, туберкулез, заболевания щитовидной железы, коры надпочечников и др.;
- медикаментозное лечение, которое может оказать кратковременное или длительное отрицательное воздействие на процессы овуляции: цитотоксический препараты и рентгенотерапия органов брюшной полости; психофармакологические средства, такие как транквилизаторы;
- операции, которые могли способствовать возникновению бесплодия: аппендэктомия, клиновидная резекция яичников, операции на матке и другие; течение послеоперационного периода;
- воспалительные процессы в органах малого таза и заболевания, передающиеся половым путем, тип возбудителя, продолжительность и характер терапии;
- эндометриоидная болезнь;
- характер влагалищных выделений, обследование, лечение (консервативное, крио- или электрокоагуляция);
- наличие выделений из молочных желез, связь их с лактацией, продолжительность;
- производственные факторы и окружающая среда – эпидемические факторы; злоупотребление алкоголем, прием токсических средств, курение и пр.;
- наследственные заболевания с учетом родственников первой и второй степени родства;
- менструальный и овуляторный анамнез; полименорея; дисменорея; первый день последних месячных;
- половая функция, болезненность при половой жизни (диспареуния).
- рост и масса тела; прибавка массы тела после замужества, стрессовых ситуаций, перемены климата и пр.;
- развитие молочных желез, наличие галактореи;
- оволосение и характер его распределения; состояние кожи (сухая, жирная, аспае vulgaris, стрии);
Обследование систем организма:
- измерение артериального давления;
- рентгенограмма черепа и турецкого седла;
- глазное дно и поля зрения.

При проведении гинекологического осмотра учитывается день цикла, соответствующий дате проведения исследования. Оценивается степень и особенности развития наружных половых органов, размер клитора, характер оволосения, особенности влагалища, шейки матки, матки и придатков, состояния крестцово-маточных связок, наличие и характер выделений из цервикального канала и влагалища.
Кольпоскопия или микрокольпоскопия является обязательным методом обследования при первом осмотре пациентки, позволяет выявить Признаки кольпита, цервицита, эндоцервицита и эрозии шейки матки, которые могут вызывать бесплодие и являться признаком хронической инфекции гениталий.
Большое значение в правильной постановке диагноза бесплодия у женщины имеет выполнение дополнительных лабораторных и инструментальных методов обследования. Соблюдение сроков проведения основных методов обследования женщин позволяет избежать ложно-положительных и ложноотрицательных результатов этих исследований. ВОЗ рекомендует следующую периодичность и сроки лабораторного обследования женщин с бесплодием:
- тесты функциональной диагностики – 2-3 цикла;
- гормональные исследования (ЛГ, ФСГ, пролактин, тестостерон, ДЭА) на 3–5-й день менструального цикла; в середине цикла и во вторую фазу;
- гистеросальпингография на 6–8-й день менструального цикла; кимопертубация – в дни овуляции;
- УЗ-биометрия роста фолликулов на 8-14-й день менструального цикла;
- иммунологические тесты – на 12-14-й день менструального цикла.
Иммунные формы бесплодия обусловлены возникновением антиспермальных антител, чаще у мужчин и реже – у женщин.
Одним из тестов, позволяющих предположить иммунологическую несовместимость, является посткоитальный тест (ПКТ), известный как проба Симса-Хунера или проба Шуварского. Тест позволяет косвенно судить о наличии антиспермальных антител. Наиболее значимым в клинике проявлением иммунологических нарушений является присутствие специфических антител к сперматозоидам. У женщин антиспермальные антитела (АСАТ) могут присутствовать в сыворотке крови, слизи цервикального канала и перитонеальной жидкости. Частота их выявления колеблется от 5 до 65%. В обследование супружеской пары следует включать определение антиспермальных антител уже на первых этапах и в первую очередь у мужа, поскольку присутствие антиспермальных антител в эякуляте является свидетельством иммунного фактора бесплодия.
Посткоитальный тест (проба Шуварского-Симса-Хунера) – проводится для определения числа и подвижности сперматозоидов в цервикальной слизи. Перед посткоитальной пробой партнеры должны воздерживаться от половой жизни 2-3 дня. Продвигающиеся вперед сперматозоиды могут быть обнаружены и цервикальной слизи в пределах 10-150 мин. после полового сношения. Оптимальный интервал до проведения пробы должен составлять 2,5 ч. Забор цервикальной слизи производится пипеткой. Если при нормозооспермии в каждом поле зрения можно увидеть 10–20 продвигающихся сперматозоидов, то цервикальный фактор как причину бесплодия можно исключить.
Определение антиспермальных антител у женщин в слизи цервикального канала: в преовуляторные дни производится забор слизи из цервикального канала для количественного определения антител трех классов – IgG, IgA, IgM. В норме количество IgG не превышает 14%; IgA – 15%; IgM — 6%.
- лапароскопия с определением проходимости маточных труб – на 18-й день менструального цикла;
- определение уровня прогестерона на 19-24-й день менструального цикла;
- биопсия эндометрия за 2-3 дня до начала менструации.
Комплексное клинико-лабораторное обследование женщин, состоящих в бесплодном браке, позволяет выявить следующие причины бесплодия:
- Сексуальная дисфункция.
- Гиперпролактинемия.
- Органические нарушения гипоталамо-гипофизарной области.
- Аменорея с повышенным уровнем ФСГ.
- Аменорея с нормальным уровнем эстрадиола.
- Аменорея со сниженным уровнем эстрадиола.
- Олигоменорея.
- Нерегулярный менструальный цикл и (или) ановуляиия.
- Аиовуляция при регулярных менструациях.
- Врожденные аномалии половых органов.
- Двусторонняя непроходимость маточных труб.
- Спаечный процесс в малом тазу.
- Эндометриоидная болезнь.
- Приобретенная патология матки и цервикального канала.
- Приобретенные нарушения проходимости маточных труб.
- Туберкулез половых органов
- Ятрогенные причины (оперативные вмешательства, лекарственные препараты).
- Системные причины.
- Отрицательный посткоитальный тест.
- Неустановленные причины (когда лапароскопия не проводилась).
- Бесплодие неясного генеза (при применении всех методов обследования, включая эндоскопические).
Лечение женского бесплодия, прежде всего, должно быть нацелено на ликвидацию главной причины, которая провоцирует неполадки репродуктивной функции, а также на коррекцию и устранение любых сопровождающих патологий. Одновременно с основным лечением проводят общеукрепляющие процедуры, психокоррекцию. Лечение женского обязательно должно быть комплексным, чтобы как можно скорее возобновить нормальное функционирование репродуктивной системы.
При непроходимости труб проводят противовоспалительную терапию, которая направлена не только на ликвидацию воспалительного процесса и возобновление проходимости маточных труб, но и на то, чтобы активизировать функции системы «гипоталамус-гипофиз-яичники». Из физиотерапевтических методов лечения назначают радоновые или сероводородные ванны, использование лечебных грязей. Для коррекции работы иммунной системы организма назначают антигистаминные средства (супрастин, тавегил, димедрол), иммуномодулирующие препараты. Лечение проводят малыми дозами препаратов в течение двух-трёх месяцев или ударными дозами в течение недели.
Женщинам с непроходимостью или полным отсутствием маточных труб, а также наличием таких заболеваний как поликистоз, эндометриоз, др., может быть предложена методика экстракорпорального оплодотворения. Женщине выписывают препараты для усиления роста и созревания яйцеклеток. Затем специальной иглой извлекают созревшие яйцеклетки и проводят оплодотворение в пробирке. На третий-пятый день эмбрионы помещают в матку, а пациентке назначают специальные препараты для того, чтобы эмбрионы прижились. Через две недели после процедуры назначают анализ крови, чтобы выявить, развивается ли беременность. На пятой-шестой неделе проводят ультразвуковое исследование.
Следует отметить, что женское бесплодие вызывается более двадцатью причинами. Следовательно, для того чтобы провести корректное лечение, необходимо тщательное, а иногда и длительное обследование с целью выявления причин, мешающих женщине забеременеть. Только после подробной и полной диагностики лечащим врачом может быть назначено квалифицированное лечение, которое в каждом случае строго индивидуально.
Цель лечения бесплодия у женщин — восстановление репродуктивной функции.
Основной принцип лечения бесплодия — раннее выявление его причин и последовательное проведение этапов лечения.
К современным высокоэффективным методам лечения бесплодия относят медикаментозные и эндоскопические методы и методы вспомогательных репродуктивных технологий. При этом последние являются завершающим этапом лечения бесплодия или альтернативой всем существующим методам.
Тактика терапии зависит от формы и длительности бесплодия, возраста больной, эффективности ранее применяемых методов лечения. При отсутствии в течение 2 лет положительного эффекта традиционного лечения целесообразно использовать методы вспомогательных репродуктивных технологий.
Выбор методов лечения при бесплодии и определение их последовательности в каждом конкретном случае зависят от таких факторов, как длительность заболевания, выраженность изменений маточных труб, степень распространения спаечного процесса, возраст и соматическое состояние пациентки.
Лечение трубного бесплодия при органических поражениях маточных труб довольно сложно. Среди консервативных методов приоритетным на сегодняшний день является комплексное противовоспалительное, рассасывающее лечение, проводимое на фоне обострения воспалительного процесса. Проводимая терапия заключается в индукции обострения воспалительного процесса по показаниям с последующей комплексной антибактериальной и физиотерапией, санаторно-курортным лечением.
Реконструктивная трубная микрохирургия, внедренная в гинекологическую практику в 60-х годах XX века, стала новым этапом в лечении трубного бесплодия, позволяя выполнить такие операции, как сальпингоовариолизис и сальпингостоматопластика. Усовершенствование эндоскопической техники дало возможность выполнять в ряде случаев эти операции во время лапароскопии. Этот метод позволяет диагностировать и другую патологию органов малого таза: эндометриоз, фибромиому матки, кистозные образования яичников, поликистоз яичников и др. Очень важным является возможность одновременной хирургической коррекции выявленной при лапароскопии патологии.
Терапия, назначаемая пациенткам с эндокринными формами бесплодия, определяется уровнем поражения системы гормональной регуляции процесса овуляции. Исходя из определенного уровня выделяют следующие группы больных с гормональными формами бесплодия:
1-я группа – крайне полиморфная, условно объединенная общим названием – «синдром поликистозных яичников». Для этой группы характерно повышение в крови ЛГ, нормальный или повышенный уровень ФСГ, увеличение соотношения ЛГ и ФСГ, нормальный или пониженный уровень эстрадиола.
Лечение должно быть подобрано индивидуально и может состоять из нескольких этапов:
- применение эстроген-гестагенных препаратов по принципу «ребаунд-эффекта»;
- применение непрямых стимуляторов функции яичников – кломифенцитрата (клостилбегит).
При наличии гиперандрогении назначают в сочетании с дексаметазоном;
- применение прямых стимуляторов яичников – метродин ХГ.
2-я группа – пациентки с гипоталамо-гипофизарной дисфункцией.
Женщины с различными расстройствами менструального цикла (недостаточность лютеиновой фазы, ановуляторные циклы или аменорея), с выраженной секрецией эстрогенов яичниками и невысоким уровнем пролактина и гонадотропинов. Последовательность применения препаратов, стимулирующих овуляцию у этой группы больных, такова: гестаген-эстрогенные препараты, кломифенцитрат (клостилбегит), возможно, в различных сочетаниях с дексаметазоном, парлоделом (бромокриптином) и/или ХГ. При неэффективности – менопаузальные гонадотропины, ХГ.
3-я группа – пациентки с гипоталамо-гипофизарной недостаточностью. Женщины с аменореей, у которых мало или отсутствуют эстрогены яичникового генеза; уровень пролактина не повышен, уровень гонадотропинов низкий или не поддается измерению. Лечение возможно только менопаузальными гонадотропинами ХГ или аналогами ЛГ-РГ.
4-я группа – пациентки с яичниковой недостаточностью. Женщины с аменореей, у которых эстрогены не продуцируются яичниками, уровень гонадотропинов очень высок. До настоящего времени лечение бесплодия у этой группы пациенток является бесперспективным. Для купирования субъективных ощущений в виде «приливов» применяется заместительная гормональная терапия.
5-я группа – женщины, у которых определяется высокий уровень пролактина. Эта группа неоднородна:
- пациентки с гиперпролактинемией при наличии опухоли в гипоталамо-гипофизарной области. Женщины с различными расстройствами менструального цикла (недостаточность лютеиновой фазы, ановуляторные циклы или аменорея), уровень пролактина повышен, имеется опухоль в гипоталамо-гипофизарной области. В этой группе больных следует выделить пациенток с микроаденомой гипофиза, для которых возможно лечение парлоделом или норпролактом при тщательном контроле акушера-гинеколога, нейрохирурга и окулиста, а также больных с макроаденомамн гипофиза, которых должен лечить нейрохирург, проводя либо радиотерапию гипофиза, либо удаление опухоли;
- пациентки с гиперпролактинемией без поражения гипоталамо-гипофизарной области. Женщины с расстройствами менструального цикла, аналогичными подгруппе с четким продуцированием эстрогенов яичникового происхождения, повышением уровня пролактина. Препаратами выбора при этой форме являются парлодел и норпролакт.
Для преодоления иммунного барьера цервикальной слизи применяются: кондомтерапия, неспецифическая десенсибилизация, некоторые иммуносупрессоры и методы вспомогательной репродукции (искусственная инсеминация спермой мужа).
В тех случаях, когда лечение бесплодия в супружеской паре с использованием методов консервативной терапии и при необходимости хирургического лечения не приносит желаемых результатов, существует возможность использовать методы вспомогательной репродукции. К ним относятся:
- Искусственная инсеминация (ИИ):
- спермой мужа (ИИСМ);
- спермой донора (ИИСД).
- Экстракорпоральное оплодотворение:
- с пересадкой эмбриона (ЭКО ПЭ);
- с донацией ооцитов (ЭКО ОД).
- Суррогатное материнство.
Использование и применение этих методов находится в руках специалистов центров репродуктологии и планирования семьи, однако практические врачи должны знать возможности использования этих методов, показания и противопоказания к их применению.
Вспомогательные репродуктивные технологии включают манипуляции со спермой и яйцеклеткой in vitro с целью создания эмбриона.
Вспомогательные репродуктивные технологии (ВРТ) могут приводить к мультиэмбриональной беременности, но риск при этом ниже, чем при контролируемой гиперстимуляции яичников. Если риск генетических дефектов высокий, то перед имплантацией эмбрион нужно обследовать на дефекты.
Оплодотворение in vitro (IVF) можно использовать для лечения бесплодия в результате олигоспермии, наличия спермальных антител, трубной дисфункции или эндометриоза, а также при необъяснимом бесплодии. Процедура включает контролируемую гиперстимуляцию яичников, поиск ооцита, оплодотворение, получение культуры эмбриона и перенос эмбриона. Для гиперстимуляции яичников можно назначить кломифен в сочетании с гонадотропинами или только гонадотропины. Часто могут назначаться агонисты ГнРГ или антагонисты для предупреждения преждевременной овуляции.
После достаточного роста фолликула назначают ХГЧ для индукции окончательного созревания фолликула. Через 34 ч после применения ХГЧ забирают ооциты с помощью пункции фолликула, трансвагинально под контролем ультразвука или реже лапароскопически. Проводится инсеминация ооцитов in vitro.
Образец спермы обычно промывают несколько раз питательной средой культуры тканей и концентрируют для увеличения подвижности спермы. Дополнительно добавляют сперму, затем ооциты культивируют в течение 2-5 дней. Только один или несколько полученных эмбрионов помещаются в полость матки, минимизируя шанс развития мультиэмбриональной беременности, который наиболее высок при оплодотворении in vitro. Количество перемещенных эмбрионов определяется возрастом женщины и вероятной реакцией на оплодотворение in vitro (IVF). Другие эмбрионы могут быть заморожены в жидком азоте и перенесены в полость матки в последующем цикле.
Перенос гамет в маточные трубы (GIFT) является альтернативным методом IVF, но используется нечасто у женщин с необъяснимым бесплодием или с нормальной функцией труб в сочетании с эндометриозом. Несколько ооцитов и сперму получают так же, как при IVF, но перенос осуществляется трансвагинально под контролем ультразвука или лапароскопически — к дистальным участкам маточных труб, где происходит оплодотворение. Частота успеха составляет приблизительно 25-35 % в большинстве центров по лечению бесплодия.
Интрацитоплазматическую инъекцию спермы применяют, когда другие технологии не имеют успеха, а также в случаях, когда отмечалось тяжелое нарушение функций спермы. Сперму вводят в ооцит, затем эмбрион культивируют и переносят так же, как при оплодотворении in vitro (IVF). В 2002 году более чем 52 % всех искусственных циклов в США проводились путем интрацитоплазматической инъекции спермы. Более 34 % искусственных циклов привели к беременности, при которой в 83 % случаев родились живые дети.
Другие процедуры включают комбинацию оплодотворения in vitro и перенос гаметы в маточные трубы (GIFT), использование донорских ооцитов и перенос замороженных эмбрионов к суррогатной матери. Некоторые из этих технологий имеют моральные и этические проблемы (например, законность суррогатного материнства, селективная редукция количества имплантированных эмбрионов при мультиэмбриональной беременности).
источник
Болезни, вызывающие бесплодие – это, прежде всего нарушения нормальной работы репродуктивной системы.
В случае, если каких-либо патологических изменений в организме не выявлено, и точную причину установить невозможно – то речь идет об идиопатическом бесплодии.
1) Эндокринные заболевания
При эндокринном бесплодии происходит нарушение гормональных механизмов, регулирующих менструальный цикл. Оно может иметь различные формы, однако существует один признак – отсутствие овуляции (созревание яйцеклетки и её выход в брюшную полость).
Часто причиной бесплодия являются заболевания щитовидной железы. Гиперфункция (когда повышается продукция гормонов щитовидной железы), так же, как и гипофункция (пониженная выработка гормонов щитовидной железы) влияют на способность забеременеть, т.к. это ведёт к подавлению функции яичников.
К эндокринным заболеваниям, которые приводят к бесплодию относятся:
- инсулинозависимый сахарный диабет;
- гиперкортицизм;
- опухоли гипоталамо-гипофизарной части головного мозга;
- последствия травм головного мозга;
- гиперпролактинемия;
- гиперандрогения (из-за нарушенной работы яичников или надпочечников);
- поликистоз яичников;
- диффузный токсический зоб;
- ожирение.

К ним относятся воспалительные заболевания матки (метрит, эндометрит), придатков матки (сальпингит, сальпингоофорит, гидросальпинкс), шейки матки (цервицит, эндоцерцивит), инфекции, передающиеся половым путем (хламидиоз, трихомониаз, гонорея, сифилис).
Все эти заболевания нарушают проходимость маточных труб, изменяют структуру эндометрия и в последствии приводят к бесплодию.
При непроходимости маточных труб сперматозоиды не могут оплодотворить яйцеклетку из-за препятствия на их пути. А на воспалённой слизистой невозможна имплантация эмбриона.
Кроме того, к бесплодию могут приводить опухолевые процессы в половых органах (миомы, кисты и кистомы яичников, полипы эндометрия).
Отдельно нужно отметить эндометриоз матки и яичников. Это заболевание, при котором ткань, подобная внутренней слизистой оболочке матки – эндометрию, обнаруживается в других органах и тканях: яичниках, маточных трубах, в шейке матки, во влагалище.
Процент наступления беременности после ЭКО у пациенток «ВитроКлиник» с диагнозом «Эндометриоз» — 47,9 %.
5) Осложнения после хирургических абортов
Инструментальные внутриматочные вмешательства могут вызвать стеноз (сужение) цервикального канала шейки матки, повредить внутренний слой матки (эндометрий). Он рубцуется, и это не позволяет оплодотворенной яйцеклетке нормально прикрепиться. И как следствие – отсутствие беременности или выкидыши на различных сроках.

- однорогая или двурогая матка;
- седловидная матка;
- перегородка во влагалище;
- аномалии развития маточных труб;
- недоразвитие яичников.
8) Избыточный (ожирение) или недостаточный вес
9) Наркотическая, алкогольная зависимость и табакокурение
Курение, злоупотребление алкоголем, приём наркотиков приводят к хронической интоксикации всего организма, что не может негативно не сказаться на работе всей репродуктивной системы.
Если вы хотите забеременеть, но у Вас не получается уже год или более, и имеется какое-либо заболевание или нарушение в работе репродуктивной системы, обратитесь к врачу репродуктологу – специалисту, занимающемуся проблемой бесплодия.
источник
В настоящее время проблема бесплодия у женщин является очень актуальной. Каждая шестая пара в стране сталкивается с проблемой зачатия ребёнка. И не всегда причина оказывается связанной с женским организмом, достаточно много мужчин сталкиваются диагностикой у них диагноза бесплодие.
В тоже время следует отметить, что группу риска в данном случае составляют женщины и мужчины, перешагнувшие порог в 30 лет. Это связано с тем, что с возрастом особенно организм женщины сталкивается с воздействием вредных факторов окружающей среды, но и заболеваниями, в частности, качаемых половой сферы, а так же накопившимися мутациями.
Принято считать, что с возрастом фертильность женщины постепенно снижается. Это можно объяснить с тем, что овариальный резерв в организме женщины не меняется с момента ее зачатия, то есть нарушения в нем могут возникать ещё до момента рождения.
В настоящее время выделена даже отдельная специальность, которая занимается проблемами с зачатием в паре, это репродуктология. Для рождения ребёнка у такой пары предпринимаются попытки детальной диагностики, а так же искусственных способов оплодотворения. Именно они завоевали большую популярность среди супружеских пар.

В данном случае следует учитывать, что подобный диагноз устанавливается, если не происходит развития беременности в течение года и более.
Меньший период времени не правомерно учитывать для подобного диагноза, если не проведено тщательное обследование пары и не выявлена невозможность самостоятельной к оплодотворению одного из супругов или причины, по которым беременность у данной пары не наступит.
Причин появления бесплодия достаточно много.
При первичном процессе это чаще всего:
-
Наследственные нарушения.
- Гормональные сбои проявляющиеся нерегулярным менструальным циклом.
- Также в данном случае следует исключить органические патологии, связанные с дефектами развития как наружных, так и внутренних половых органов.
- При развитии вторичного бесплодия это преимущественно процесс хронического воспаления.
Основным признаком бесплодия является отсутствие беременности. Исходя из причины, которая способствовала ему возможно присоединение дополнительных симптомов.
- Первичное бесплодие это тип, при котором беременность у женщины не наступала вообще. В данном случае следует учитывать, что к беременностям следует относить не только случаи рождения ребёнка, но и все случаи при которых возникало зачатие, но беременность не развилась до момента родов.
- Вторичное бесплодие – патологическое состояние, при котором беременность не наступает в течение года или более, но до этого в анамнезе у женщины были случаи оплодотворения яйцеклетки. Не всегда данные случаи заканчиваются родами, это выкидыши, замершие и эктопические беременности.
Также следует отличать абсолютное и относительное бесплодие:
- В первом случае наступления беременности быть не может. Это генетические патологии, недоразвития органов и т.д. В данной ситуации лечение будет бесперспективным.
- В то время как в случае относительного можно предпринимать различные методики лечения. Обычно это назначение гормональных средств, противовоспалительной терапии, а так же хирургических способов.
Формируется данный тип из-за нарушения в системе иммунитета при котором происходит выработка специфических антител, препятствующих оплодотворению.
Данное вещество называется антиспермальным. Может содержаться в различных биологических жидкостях, не только в сперме и секрете влагалища, но так же и в сыворотке крови и семявыводящем протоке.
С развитием новых методов исследования доказано, что данная проблема отмечается больше чем у пятой части всех пар. Но при этом не все считаются бесплодными.
Все зависит от концентрации антител, при этом действовать они могут на любые этапы, необходимые для оплодотворения:
- В первую очередь со стороны мужского организма, нарушают целостность, структуру и функциональные возможности сперматозоидов.
- Уже проникнув женском организме к ним могут прикрепляться антитела на фоне их хорошего качества и затруднить проникновение сперматозоидов через секрет цервикальной слизи, а так же нарушить процессы катапультации в яйцеклетку и предотвратить процесс оплодотворения.
Качество сформировавшегося зародыша гораздо ниже при наличии антиспермальных антител в организме, его жизнеспособность снижена. Любой провоцирующий патологический фактор провоцирует развитие самопроизвольного выкидыша. Формируется данный тип из-за нарушений процессов иммунных ответов.
Происходит нарушение защитных функций сперматозоидов, они теряют способность к мимикрии. Любой организм, особенно женский начинает воспринимать его как чужеродное вещество, попадающее внутрь и формирует факторы патогенности. Происходит образование супрессивных тел и меньшее количество хелперов.
Сперматозоиды начинают напрямую контактировать с веществами, входящими в иммунную систему. Для того, чтобы в мужском организме произошла выработка веществ, против собственных клеток, необходимо воздействие неблагоприятного фактора.
Это могут быть травматические воздействия, оперативные вмешательства, воспаления, инфекционные процессы, вызванные как специфическим, так и неспецифическим возбудителем, различные аномалии строения органа половой системы, а так же злокачественный процесс.
Трубное бесплодие. Это один из вариантов невозможности наступления беременности, связанного с развитием невозможности проникновения сперматозоидов к яйцеклетке.
При этом страдает данной проблемой около половины всех женщин, у которых выявлена невозможность оплодотворения. Может быть, как первичным, так и вторичным. Чаше всего это вторичное бесплодие у женщин зрелого возраста.
Возникает из-за многих причин:
-
Основной является воспаление, вызванное специфическими возбудителями, такими как трихомонады, хламидии, гонококки.
- Так же это может быть гормональная дисфункция, локальное повышение тонуса гладкой мускулатуры, а так же анатомические дефекты, создающие препятствие к прохождению. Преимущественно выявляется спаечный процесс, создающий облитерацию прохождения маточной трубы. Данная проблема достаточно легко диагностируется и существует много методов ее устранения.
В настоящее время самым популярным и эффективным способом постановки диагноза является гистеросальпингография, при которой через полость матки вводится контрастное вещество и проверяется его проход через маточные трубы.
В некоторых случаях процесс может быть лишь односторонним, чаще всего это связано с объемными образованиями малого таза, а так же предшествующих операциях на маточных трубах (например внематочная беременность).
Лечение преимущественно хирургическое, если причиной выявлена инфекция, то в комплексе назначается и противовоспалительное лечение.
Маточный тип бесплодия. Это ещё один вид бесплодия, который вызывается патологией основного репродуктивного органа женщины.
Именно матка выполняет одну из главных ролей в деторождении, она является плодовместилищем. В данном случае оплодотворение может наступить, но процесс имплантации не наступает.
Чаще всего это анатомические дефекты в полости. Это менее распространённый вид, встречающийся преимущественно у женщин как вариант первичного.
Обращаются с данной проблемой женщины молодого возраста, в большинстве случаев данная проблема может быть сопряжена с другими патологиями репродуктивной сферы:
-
В первую очередь это такие врожденные дефекты, как нарушение развития органа, к ним относят двурогую и седловидный матки, гипоплазия, удвоение и т.д.
- Также это патологические образования в полости, например, синехии и внутриматочные перегородки, могут встречаться и полипы, занимающие все свободное пространство.
- Иногда процессы имплантации нарушают миоматозные узлы, которые вырастают в полость или деформируют орган. Не всегда они бывают большими, иногда достаточно малого размера, который нарушит процесс имплантации в слизистую оболочку. С такой проблемой преимущественно обращаются женщины с вторичным бесплодием, у которых миоматозные узлы формируются после предшествующего внутриматочного вмешательства.
Эндокринное бесплодие. Это один из самых трудноизлечимых типов бесплодия, формирующийся из-за нарушения работы желёз преимущественно внутренней секреции.
-
В данном случае почти всегда имеется нарушение менструального цикла, при котором происходит не только неполноценная подготовка слизистой оболочки к имплантации, но и нарушение созревания яйцеклетки.
- Самым опасным случаем данного вида является гермафродитизм, при котором произошла неправильная закладка желёз и половых органов относительно того пола, у которого произошло формирование наружных половых органов.
- Так же к данной группе относится недостаточное функционирование яичников, с отсутствием формирования созревания фолликулов и яйцеклетки, а так же выработки эстрогенов.
- Не всегда бесплодие развивается из-за нарушения работы половых желез, это могут быть и изменения выработки гормонов щитовидной железы, гипоталамуса, гипофиза и надпочечников. Часто проводят оценку работы щитовидной железы, особенно обращают внимание на нестаточную активность.
- В некоторых случаях требуется искать гормонально-активные опухоли в организме, которые могут изменять эндокринный фон женщины.
- Также к данной группе относят болезни обмена веществ, например, сахарный диабет.
Поликистоз. Это состояние, являющееся многофакторный и отражающим патологию со стороны яичников. При этом чаще всего это проявление генетического дефекта.
Встречается не более, чем у пятой части всех женщин, обращающихся к репродуктологам или гинекологам с проблемами не наступления беременности.
Поликистоз принято относить к эндокринной причине бесплодия. Характеризуется патология повышенным содержанием в кровеносном русле андрогенов, являющихся мужскими половыми гормонами, а так же изменениям регулярности
менструального цикла, отсутствием созревания яйцеклетки и следовательно, овуляторных процессов. Так же проявляются и другие изменения обмена веществ.
Существует несколько типов изменений яичников:
-
Первый, это центральный. Он обусловлен нарушением в работе женских половых органах, связанных с гипоталамо— гипофизарными сбоями, а так же опухолевымироцессами, сопровождающихся повышенной гормональной активностью.
- Яичниковый. Нарушение непосредственно на яичниковом уровне.
- Смешанный. Связан с нарушенной работой как яичников, так и надпочечников.
В настоящее время данную проблему расценивают как врожденный генетический дефект, при котором происходит изменение в выработке эстрогена и тестостерона. Выражается у женщин данная проблема не только нарушением процесса созревания яйцеклетки из изменений в менструальном цикле, а так же кожными проявлениями и метаболически и сдвигами. Женщина замечает выраженную андрогенизацию, проявляющуюся повышенным образованием волосяного покрова, себореей, повышенной активностью сальных желёз и акантовом кожных покровов. Так же женщины, имеющие данную проблему, сталкиваются с проблемой лишнего веса. Жировая ткань сконцентрирована преимущественно в абдоминальной области. Подобные признаки связаны чаще всего с инсулинорезистентностью.
В норме данный слой принято называть ещё функциональным, так как он изменяется в зависимости от гормонального фона и во время менструации слущивается.
Кроме того, он является участком, на который происходит имплантация плодного яйца во время беременности.
При эндометриозе происходит распространение ткани не только на область матки, но так же и на любой другой орган как репродуктивной системы, так и находящийся в брюшной полости. В результате серьезных дисгормональных нарушений не происходит формирования яйцеклетки и не возникает овуляции.
В результате вышеперечисленных факторов процесс наступления беременности невозможен. При развитии эндометриоза, локализованного в теле матки, даже на начальных стадиях возможно оплодотворение созревшей яйцеклетки, но из-за нарушений строения органа не происходит процесса имплантации плодного яйца.
Причина развития эндометриоза до настоящего времени является малоизученной. Теорий выдвигается достаточно много, в одних случаях это заброс менструальной крови с клетками эндометрий на другие участки, либо генетическая предрасположенность.

Одинаково могут встречаться как у мужского организма, так и женского. Является либо заболеванием, передающимися по наследству или патологией, формирующейся при нарушениях течения беременности.
Это могут быть воздействия вредных факторов, вызвавших мутации, а так же заболеваний матери или отца, которые привели к неполноценности формирования яйцеклетки или сперматозоида.
Данный вид бесплодия неизлечим. Если он связан с частичным недоразвитием половой системы его в некоторых случаях могут корректировать. Но в случаях генных мутаций или полного отсутствия некоторых генов ситуация является необратимой.
В случаях тяжелых аномалий в генетическом аппарате можно увидеть клинические изменения. Но в большинстве случаев бесплодие диагностируется после долгих обследований и исключений всех возможных причин.

Возраст, который подвержен ей может быть абсолютно разный, большинство выявленных случаев это молодые женщины, планирующие беременность впервые.
Выражается он нарушениями, возникающими на уровне подсознания, когда женщина готовясь стать матерью не хочет этого осознавать, либо ещё не готова к данному шагу.
Формируются внутренние конфликты, а так же неосознанные страхи связанные с трудностью материнства и последующим рождением ребёнка.
Возникают они на фоне полного физического здоровья, после проведения полной диагностики организма не находится объективным причинам для формирования бесплодия. Но тем не менее, при длительность воздействии фактора может происходить нарушение работы эндокринной системы.
Подобная картина является обратимой, в большинстве случаев достаточно работы с профессиональным психологом.
Это достаточно сложный процесс, который начинается с опроса пациентки и выяснения точных жалоб. Большое значение уделяется уточнению возможных причин, приводящих к данной патологии, а так же анамнезу.
Следует поинтересоваться не было ли в семье случаев бесплодия. Врача в большинстве случаев интересует определение менструальной функции, симптомов гормональных нарушений, а так же составление общего впечатления о развитии женщины.
После этого проводится осмотр, как внешний, так и специализированный. Необходима оценка состояния половых органов, исключение органических патологий, а так же воспалительных процессов.
После этого методом исключения начинают применять лабораторные и инструментальные методы диагностики:
- Тесты функциональной диагностики, это одни из самых трудоемких, но при этом эффективным методов оценки репродуктивной системы. Применяются при исключении возможных органических причин отсутствия беременности, а так же мужского фактора. Тесты бывают следующих видов:
-
Среди них самым популярным является метод оценки базальной температуры. Он основан на колебании температуры тела в зависимости от дня менструального цикла. Подобная зависимость возникает из-за выработки прогестерона, способствующего повышению температуры тела. При ежедневном измерении ректальном температуры идёт построение графика. Во время овуляции и процесса формирования желтого тела происходит повышение температуры, что выражается подъемом графика. Если созревания фолликула не происходит, значит температура подниматься не будет.
- Следующим тестом является симптом зрачка. В данном случае производится оценка состояния цервикального канала. Размер его отверстия будет зависеть от влияния эстрогенов на гормонально зависимые органы, одним из них является шейка матки. Она способствует проникновению сперматозоидов. Так под действием эстрогенов происходит его расширение, достигая пика в момент овуляции. Оценка производится при гинекологическом осмотре шейки в зеркалах в различные фазы менструального цикла. Симптом оценки растяжимости шеечной слизи. В данном случае так же производится оценка работы эстрогенового компонента. Поскольку слизь в шейке матки выполняет сразу несколько функций, ее состав изменяется в зависимости от дня менструального цикла. В период максимального содержания эстрогенов, то есть в овуляцию происходит повышение ее растяжимости. В результате полученная из цервикального канала слизь не разрывается, а остаётся эластичной.
-
Симптом папоротника это так же оценка состояния шеечный слизи на предмет содержания в ней эстрогенов. При их достаточном содержании происходит большое ветвление рисунка, образовавшегося на предметном стекле. Метод не занимает много времени и экономических затрат, так как для него достаточно нанести слизь и дождаться ее полного высыхания. После чего производится оценка. В данном случае нельзя использовать только один метод. Для полноценной оценки менструального цикла и гормонального фона нужно проводить несколько методов, характеризующих различные гормоны, ответственные за наступление созревания яйцеклетки, а так же процесса овуляции. Преимуществом их использования является относительно невысокая стоимость и малое количество энергозатрат.
-
- Одним из основным лабораторных исследований является исключение инфекций передающихся половым путём. Для этого берутся мазки различными способами. Самый обычный это мазок на флору, при котором можно обнаружить трихомонад и гонококков. Большую опасность представляют такие возбудители как хламидии, микоплазма, уреаплазма, цитомегаловирус, возбудитель простого герпеса. Для этого полученный материал исследуют с помощью полимеразной цепной реакции. В некоторых случаях может потребоваться забор крови для исследования:
Для определение гормонального фона для этого исследуется уровень Пролактина, а так же оценивается фолликулостимулирующий и лютеинизирующий гормоны, при необходимости проверяется эстрадиол.
- При диагностике бесплодия уточняется и работа щитовидной железы, в частности тиреоидинах гормонов, тестостерона, кортизола. Подобные исследования проводятся в начале менструального цикла не позднее 5—7 дня.
- Прогестерон, один из основных гормонов беременности, который участвует в процессе имплантации. Сдаётся данный анализ на 20—21 день менструального цикла. Именно он отразит произошедшую овуляцию.
- Большое внимание уделяется антиспермальным антителам, которые и формируют иммунный механизм бесплодия. Для этого производится забор материала из содержимого шейки матки, а так же венозной крови.
- Антимюллеров гормон оценивает функциональные возможности органа, резерв фолликулярных клеток. Сдавать его рекомендуется не позднее 5 дня менструального цикла. Для получения результата требуется взятие венозной крови.
-
Одним из основных исследований является ультразвуковой метод. В данном случае требуется после исключение органических патологий, оценить состояние эндометрия и яичников. Это основные моменты, от которых зависит наступление беременности. Рекомендуется проводить сканирование в течение нескольких раз за цикл, для более точной оценки роста эндометрия и фолликулов. Но если такой возможности нет, то УЗИ проводится в день предполагаемой овуляции, данный временной промежуток высчитывает врач, но при нормальном цикле это 12—16 день от начала менструации. В это время происходит созревание яйцеклетки и ее последующий выход.
- Кольпоскопическое исследование. Производится осмотр шейки матки под увеличением с помощью микроскопа. Для более точной оценки проводят ее с нанесением реактивов йода и уксуса.
В случае подозрения на патологию эндометрия проводится диагностическое выскабливание полости матки, а так же взятие аспирата из его полости. Это необходимо для проведения диагностики клеточного состава. -
Гистероскопия это универсальный и очень полезный метод, который применяется при бесплодии. В первую очередь, его используют для уточнения причины развития данной патологии. Проводится оценка полости матки и проходимости маточных труб. Так же можно выявить патологии, связанные с анатомическими дефектами или наличии функциональных причин, приводящих к невозможности имплантации плодного яйца. Гистероскопия в настоящее время достаточно распространена, поскольку обладает высокой точностью. Входит в один из стандартов диагностики бесплодия.
Основными способами устранения данной проблемы являются хирургические методы. Способ будет зависеть от конкретной причины развития подобного вида бесплодия.
-
Процедура фимбриолизиса, это разъединение спаянных фимбрий, необходимых для захвата сперматозоидов, а так же переноса яйцеклетки в маточную трубу.
- Способы сальпинголиза это устранение анатомических дефектов в области маточной трубы, а так же разъединение сформировавшихся спаек.
- Пластические операции, которые способствуют созданию нового отверстия в облитерированном участке.
- А также процессы пересадки трубного участка в полость матки.

При необходимости возможно начинать проводить стимуляцию овуляторного процесса и созревания морфологически функциональной яйцеклетки.
Кроме Кломифен цитрата, возможно назначение средств, регулирующих вышележащие отделы.
При объемных образованиях, являющихся гормонально активными и способствующие развитию эндокринного бесплодия возможно хирургическое их устранение.
Кроме того, при других видах эндокринных проблем могут быть использованы другие гормональные препараты.
В случаев выявления таких проблем как миома матки может быть использованы медикаментозные гормональные средства, а так же хирургические методы.
Эндометриоз это та форма бесплодия, при котором единственным способом устранения является гормональное курсовое или непрерывное лечение.
Одним из последних способов устранения анатомических дефектов полости матки является лазерная реконструкция маточной полости.
В случае воспалительного процесса проводится назначение лекарственных препаратов, направленных на устранение очага или снижение его активности.

Поэтому все половые акты должны быть защищёнными.
Срок данного лечения должен быть не меньше полугода.
Так чувствительность к сперматозоидам повышается. И в дальнейшем у пары есть высокая вероятность зачать ребенка.
Данная группа средств способствует снижению чувствительности иммунной системы. В результате данных механизмов происходит меньшая и сниженная продукция антител. Курс назначается на неделю в даты предполагаемой овуляции.
Подобный метод исключает контакт спермы с цервикальной слизью. Происходит предварительное очищение жидкости от антигенов и ее непосредственное введение в полость матки.
При неэффективности вышеперечисленных методов начинают применять ЭКО (экстракорпоральное оплодотворение).
В данном случае осуществляется искусственное слияние предварительно полученной яйцеклетки и сперматозоида.
Которые после выращивания в лаборатории в искусственных условиях до определенного размера, пересаживаются в уже подготовленную полость матки женщины.
Существует несколько видов препаратов, которые могут применяться с целью лечения. Данные препараты могут относиться к гормональным, противовоспалительным средствам.
Специализированных групп не существует, все они основаны на лечении этио патогенетической причины, которые ее вызвали.
Можно использовать следующие репродуктивные технологии:
-
ИКСИ. Это процесс внутрицитоплазматического введения сперматозоидов в яйцеклетку. Является одним из необходимых методов при подготовке к экстракорпорального оплодотворению. В данном случае яйцеклетка берётся у женщины собственная, которая созревает с помощью естественного способа. Преимуществом от экстракорпорального оплодотворения является тщательный подбор половых клеток. Преимущество отдаётся наиболее жизнеспособным, с хорошей морфологической структурой. Оплодотворённый оолит помещается для дальнейшего созревания в емкость со специализированной средой. Применяется при выявлении у женщины антиспермальных антител, а так же других вариантов иммунологического бесплодия, патологии развития яйцеклеток, а так же неудачных предшествующих попытках.
- Перенос эмбрионов в маточные трубы. Это один из видов экстракорпорального оплодотворения. Может назначаться при различных вариантах бесплодия. В большинстве случаев это воспалительные процессы или дефекты развития или посттравматические изменения в маточных трубах. При этом женщина предварительно устраняет причину бесплодия, а так же принимает средства, осуществляющие подготовку эндометрий к присоединению эмбриона.
-
Инсеминация спермой мужа. Это достаточно часто используемый метод, но в большинстве случаев это способ устранения мужского фактора в бесплодии. Женщинам назначается искусственная инсеминация при психологическом, цервикальном, а так же других факторах в развитии бесплодия, когда причина не всегда точно установлена. Проводят процедуру во время предполагаемой овуляции для повышения шанса развития беременности. В некоторых случаях может потребоваться дополнительная подготовка с использованием медикаментозных средств. Преимуществом ее на фоне бесплодия является простота и безболезненность, а так же отсутствие вовлечения материальных приспособлений. Метод экономически наиболее выгодный.
-
Суррогатное материнство. Это достаточно новый метод возможности рождения ребёнка. Прибегают к нему те супружеские пары, которые не могут родить ребёнка в случае возникновения маточного фактора, в большинстве случаев это ампутация матки в анамнезе. При этом данный метод установлен законодательно, поэтому в настоящее время максимально урегулирован юридически. В данном случае может быть использован генетический материал супружеской пары, но вынашивание будет производиться в организме другой женщины. Иногда суррогатной матерью может выступить близкий родственник, так как переноса хромосомной ткани от этого человека к плоду не происходит. Ограничением в его применении является тяжелое психологическое отношение к подобному решению.
Определенных средств, направленных на лечение женского бесплодия не существует. Поэтому в большинстве случаев, женщины, которые не могут забеременеть прибегают к употреблению универсальных средств, эффективных при заболеваниях репродуктивных органов.
К подобным средствам следует отнести:
-
Полынь. Это универсальное и эффективное растение, которое применяется при гормональных, воспалительных и других заболеваниях. Поскольку данные патологии могут приводить к бесплодию, то именно отвар полыни поможет в комплексе с медикаментозными справиться с проблемой. Для ее применения необходимо сухую траву полыни залить кипятком и оставить настаиваться на протяжении часа или до момента полного остывания раствора, при необходимости его можно поварить с момента закипания. Полученную смесь употребляют в объеме 100 мл дважды в день.
-
Боровая матка, грушанка, зимолюбка это те растения, которые применяются женщинами при бесплодии на различных этапах течения процесса, в случае незапущенных стадий в большинстве случаев достаточно трёх курсов. Употребляют их в виде настоек. При приготовлении траву заливают в водке из расчета 50 грамм на 1500 мл. На протяжении двух или более недель проводят настаивание смеси в месте, недоступном для солнечных лучей. Употребляют смесь в течение месяца в количестве одной чайной ложки трехкратно.
Необходимо помнить, что абсолютное бесплодие сложно профилактировать, так как проблема эта неустранима. Поэтому прибегать к различным процедурам не имеет смысла.
А вот профилактика первичного и вторичного бесплодия, которые являются относительными занимает особое место в гинекологии:
-
Так женщинам или девушкам, имеющим какие-либо жалобы со стороны репродуктивной системы, нужно как можно скорее обращаться за помощью к специалистам, не дожидаясь развития осложнений.
- Так же это контроль за менструальной функцией, если имеются нарушения, то требуется обязательное выяснение причины и ее устранение.
- Некоторые анатомические дефекты, например перегородки или синехии поддаются корректировке.
- Регулярно проводить диагностику на наличие инфекционных заболеваний, особенно связанных со специфическими возбудителями. В группу риска будут входить женщины имеющие непостоянного полового партнера.
- Так же при развитии воспалительного процесса в острой стадии необходимо провести своевременное и полное лечение, при переходе в хроническую стадию рекомендуется проводить противорецидивное лечение, а так же соблюдать комплекс мер, направленных на устранение обострений.
- Женщине следует обратить внимание на рацион питания, оно должно быть полноценным и сбалансированным. Включать в себя достаточное количества белка и жиров, необходимых для работы яичников.
- Большое значение уделяется и режиму дня. Сон должен составлять не менее 8 часов. Работу нужно подбирать исключая Тяжелую физическую нагрузку и эмоциональные перенапряжения.
Отзывы женщин о бесплодии и его лечении:
Какова бы ни была причина бесплодия, поставить диагноз вам должен врач. Многочисленные форумы в Интернете, посвященные вопросу «Как забеременеть, если не получается?» могут быть хорошим источником моральной поддержки, но не более того.
Не стоит заниматься самодиагностикой и самолечением народными способами, или делать сомнительные умозаключения на основании чужого опыта.
Нужно прийти на прием к врачу-репродуктологу, который проведет необходимую диагностику, направить сдать анализы, поможет определить вид и степень проблемы и назначит соответствующее лечение.
источник

 Наследственные нарушения.
Наследственные нарушения. Основной является воспаление, вызванное специфическими возбудителями, такими как трихомонады, хламидии, гонококки.
Основной является воспаление, вызванное специфическими возбудителями, такими как трихомонады, хламидии, гонококки. В первую очередь это такие врожденные дефекты, как нарушение развития органа, к ним относят двурогую и седловидный матки, гипоплазия, удвоение и т.д.
В первую очередь это такие врожденные дефекты, как нарушение развития органа, к ним относят двурогую и седловидный матки, гипоплазия, удвоение и т.д. В данном случае почти всегда имеется нарушение менструального цикла, при котором происходит не только неполноценная подготовка слизистой оболочки к имплантации, но и нарушение созревания яйцеклетки.
В данном случае почти всегда имеется нарушение менструального цикла, при котором происходит не только неполноценная подготовка слизистой оболочки к имплантации, но и нарушение созревания яйцеклетки. Первый, это центральный. Он обусловлен нарушением в работе женских половых органах, связанных с гипоталамо— гипофизарными сбоями, а так же опухолевымироцессами, сопровождающихся повышенной гормональной активностью.
Первый, это центральный. Он обусловлен нарушением в работе женских половых органах, связанных с гипоталамо— гипофизарными сбоями, а так же опухолевымироцессами, сопровождающихся повышенной гормональной активностью. Среди них самым популярным является метод оценки базальной температуры. Он основан на колебании температуры тела в зависимости от дня менструального цикла. Подобная зависимость возникает из-за выработки прогестерона, способствующего повышению температуры тела. При ежедневном измерении ректальном температуры идёт построение графика. Во время овуляции и процесса формирования желтого тела происходит повышение температуры, что выражается подъемом графика. Если созревания фолликула не происходит, значит температура подниматься не будет.
Среди них самым популярным является метод оценки базальной температуры. Он основан на колебании температуры тела в зависимости от дня менструального цикла. Подобная зависимость возникает из-за выработки прогестерона, способствующего повышению температуры тела. При ежедневном измерении ректальном температуры идёт построение графика. Во время овуляции и процесса формирования желтого тела происходит повышение температуры, что выражается подъемом графика. Если созревания фолликула не происходит, значит температура подниматься не будет. Симптом папоротника это так же оценка состояния шеечный слизи на предмет содержания в ней эстрогенов. При их достаточном содержании происходит большое ветвление рисунка, образовавшегося на предметном стекле. Метод не занимает много времени и экономических затрат, так как для него достаточно нанести слизь и дождаться ее полного высыхания. После чего производится оценка. В данном случае нельзя использовать только один метод. Для полноценной оценки менструального цикла и гормонального фона нужно проводить несколько методов, характеризующих различные гормоны, ответственные за наступление созревания яйцеклетки, а так же процесса овуляции. Преимуществом их использования является относительно невысокая стоимость и малое количество энергозатрат.
Симптом папоротника это так же оценка состояния шеечный слизи на предмет содержания в ней эстрогенов. При их достаточном содержании происходит большое ветвление рисунка, образовавшегося на предметном стекле. Метод не занимает много времени и экономических затрат, так как для него достаточно нанести слизь и дождаться ее полного высыхания. После чего производится оценка. В данном случае нельзя использовать только один метод. Для полноценной оценки менструального цикла и гормонального фона нужно проводить несколько методов, характеризующих различные гормоны, ответственные за наступление созревания яйцеклетки, а так же процесса овуляции. Преимуществом их использования является относительно невысокая стоимость и малое количество энергозатрат. Для определение гормонального фона для этого исследуется уровень Пролактина, а так же оценивается фолликулостимулирующий и лютеинизирующий гормоны, при необходимости проверяется эстрадиол.
Для определение гормонального фона для этого исследуется уровень Пролактина, а так же оценивается фолликулостимулирующий и лютеинизирующий гормоны, при необходимости проверяется эстрадиол.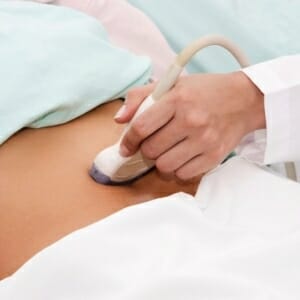 Одним из основных исследований является ультразвуковой метод. В данном случае требуется после исключение органических патологий, оценить состояние эндометрия и яичников. Это основные моменты, от которых зависит наступление беременности. Рекомендуется проводить сканирование в течение нескольких раз за цикл, для более точной оценки роста эндометрия и фолликулов. Но если такой возможности нет, то УЗИ проводится в день предполагаемой овуляции, данный временной промежуток высчитывает врач, но при нормальном цикле это 12—16 день от начала менструации. В это время происходит созревание яйцеклетки и ее последующий выход.
Одним из основных исследований является ультразвуковой метод. В данном случае требуется после исключение органических патологий, оценить состояние эндометрия и яичников. Это основные моменты, от которых зависит наступление беременности. Рекомендуется проводить сканирование в течение нескольких раз за цикл, для более точной оценки роста эндометрия и фолликулов. Но если такой возможности нет, то УЗИ проводится в день предполагаемой овуляции, данный временной промежуток высчитывает врач, но при нормальном цикле это 12—16 день от начала менструации. В это время происходит созревание яйцеклетки и ее последующий выход.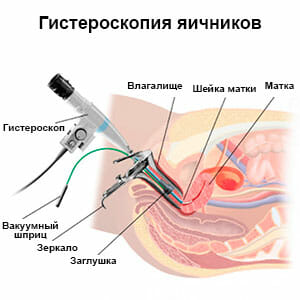 Гистероскопия это универсальный и очень полезный метод, который применяется при бесплодии. В первую очередь, его используют для уточнения причины развития данной патологии. Проводится оценка полости матки и проходимости маточных труб. Так же можно выявить патологии, связанные с анатомическими дефектами или наличии функциональных причин, приводящих к невозможности имплантации плодного яйца. Гистероскопия в настоящее время достаточно распространена, поскольку обладает высокой точностью. Входит в один из стандартов диагностики бесплодия.
Гистероскопия это универсальный и очень полезный метод, который применяется при бесплодии. В первую очередь, его используют для уточнения причины развития данной патологии. Проводится оценка полости матки и проходимости маточных труб. Так же можно выявить патологии, связанные с анатомическими дефектами или наличии функциональных причин, приводящих к невозможности имплантации плодного яйца. Гистероскопия в настоящее время достаточно распространена, поскольку обладает высокой точностью. Входит в один из стандартов диагностики бесплодия. 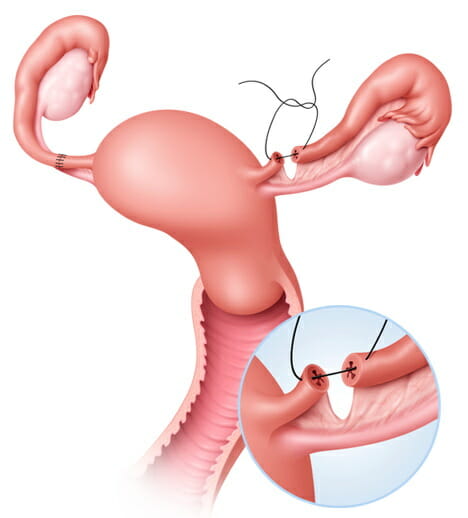 Процедура фимбриолизиса, это разъединение спаянных фимбрий, необходимых для захвата сперматозоидов, а так же переноса яйцеклетки в маточную трубу.
Процедура фимбриолизиса, это разъединение спаянных фимбрий, необходимых для захвата сперматозоидов, а так же переноса яйцеклетки в маточную трубу.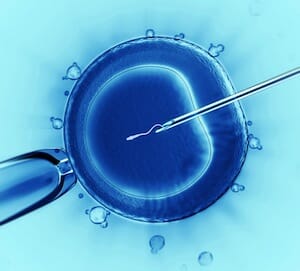 ИКСИ. Это процесс внутрицитоплазматического введения сперматозоидов в яйцеклетку. Является одним из необходимых методов при подготовке к экстракорпорального оплодотворению. В данном случае яйцеклетка берётся у женщины собственная, которая созревает с помощью естественного способа. Преимуществом от экстракорпорального оплодотворения является тщательный подбор половых клеток. Преимущество отдаётся наиболее жизнеспособным, с хорошей морфологической структурой. Оплодотворённый оолит помещается для дальнейшего созревания в емкость со специализированной средой. Применяется при выявлении у женщины антиспермальных антител, а так же других вариантов иммунологического бесплодия, патологии развития яйцеклеток, а так же неудачных предшествующих попытках.
ИКСИ. Это процесс внутрицитоплазматического введения сперматозоидов в яйцеклетку. Является одним из необходимых методов при подготовке к экстракорпорального оплодотворению. В данном случае яйцеклетка берётся у женщины собственная, которая созревает с помощью естественного способа. Преимуществом от экстракорпорального оплодотворения является тщательный подбор половых клеток. Преимущество отдаётся наиболее жизнеспособным, с хорошей морфологической структурой. Оплодотворённый оолит помещается для дальнейшего созревания в емкость со специализированной средой. Применяется при выявлении у женщины антиспермальных антител, а так же других вариантов иммунологического бесплодия, патологии развития яйцеклеток, а так же неудачных предшествующих попытках.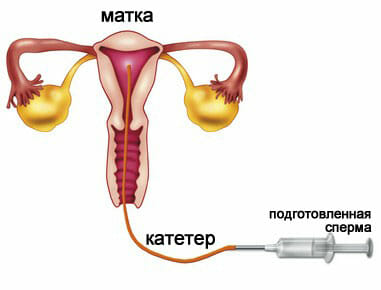 Инсеминация спермой мужа. Это достаточно часто используемый метод, но в большинстве случаев это способ устранения мужского фактора в бесплодии. Женщинам назначается искусственная инсеминация при психологическом, цервикальном, а так же других факторах в развитии бесплодия, когда причина не всегда точно установлена. Проводят процедуру во время предполагаемой овуляции для повышения шанса развития беременности. В некоторых случаях может потребоваться дополнительная подготовка с использованием медикаментозных средств. Преимуществом ее на фоне бесплодия является простота и безболезненность, а так же отсутствие вовлечения материальных приспособлений. Метод экономически наиболее выгодный.
Инсеминация спермой мужа. Это достаточно часто используемый метод, но в большинстве случаев это способ устранения мужского фактора в бесплодии. Женщинам назначается искусственная инсеминация при психологическом, цервикальном, а так же других факторах в развитии бесплодия, когда причина не всегда точно установлена. Проводят процедуру во время предполагаемой овуляции для повышения шанса развития беременности. В некоторых случаях может потребоваться дополнительная подготовка с использованием медикаментозных средств. Преимуществом ее на фоне бесплодия является простота и безболезненность, а так же отсутствие вовлечения материальных приспособлений. Метод экономически наиболее выгодный. Суррогатное материнство. Это достаточно новый метод возможности рождения ребёнка. Прибегают к нему те супружеские пары, которые не могут родить ребёнка в случае возникновения маточного фактора, в большинстве случаев это ампутация матки в анамнезе. При этом данный метод установлен законодательно, поэтому в настоящее время максимально урегулирован юридически. В данном случае может быть использован генетический материал супружеской пары, но вынашивание будет производиться в организме другой женщины. Иногда суррогатной матерью может выступить близкий родственник, так как переноса хромосомной ткани от этого человека к плоду не происходит. Ограничением в его применении является тяжелое психологическое отношение к подобному решению.
Суррогатное материнство. Это достаточно новый метод возможности рождения ребёнка. Прибегают к нему те супружеские пары, которые не могут родить ребёнка в случае возникновения маточного фактора, в большинстве случаев это ампутация матки в анамнезе. При этом данный метод установлен законодательно, поэтому в настоящее время максимально урегулирован юридически. В данном случае может быть использован генетический материал супружеской пары, но вынашивание будет производиться в организме другой женщины. Иногда суррогатной матерью может выступить близкий родственник, так как переноса хромосомной ткани от этого человека к плоду не происходит. Ограничением в его применении является тяжелое психологическое отношение к подобному решению.  Полынь. Это универсальное и эффективное растение, которое применяется при гормональных, воспалительных и других заболеваниях. Поскольку данные патологии могут приводить к бесплодию, то именно отвар полыни поможет в комплексе с медикаментозными справиться с проблемой. Для ее применения необходимо сухую траву полыни залить кипятком и оставить настаиваться на протяжении часа или до момента полного остывания раствора, при необходимости его можно поварить с момента закипания. Полученную смесь употребляют в объеме 100 мл дважды в день.
Полынь. Это универсальное и эффективное растение, которое применяется при гормональных, воспалительных и других заболеваниях. Поскольку данные патологии могут приводить к бесплодию, то именно отвар полыни поможет в комплексе с медикаментозными справиться с проблемой. Для ее применения необходимо сухую траву полыни залить кипятком и оставить настаиваться на протяжении часа или до момента полного остывания раствора, при необходимости его можно поварить с момента закипания. Полученную смесь употребляют в объеме 100 мл дважды в день. Боровая матка, грушанка, зимолюбка это те растения, которые применяются женщинами при бесплодии на различных этапах течения процесса, в случае незапущенных стадий в большинстве случаев достаточно трёх курсов. Употребляют их в виде настоек. При приготовлении траву заливают в водке из расчета 50 грамм на 1500 мл. На протяжении двух или более недель проводят настаивание смеси в месте, недоступном для солнечных лучей. Употребляют смесь в течение месяца в количестве одной чайной ложки трехкратно.
Боровая матка, грушанка, зимолюбка это те растения, которые применяются женщинами при бесплодии на различных этапах течения процесса, в случае незапущенных стадий в большинстве случаев достаточно трёх курсов. Употребляют их в виде настоек. При приготовлении траву заливают в водке из расчета 50 грамм на 1500 мл. На протяжении двух или более недель проводят настаивание смеси в месте, недоступном для солнечных лучей. Употребляют смесь в течение месяца в количестве одной чайной ложки трехкратно. Так женщинам или девушкам, имеющим какие-либо жалобы со стороны репродуктивной системы, нужно как можно скорее обращаться за помощью к специалистам, не дожидаясь развития осложнений.
Так женщинам или девушкам, имеющим какие-либо жалобы со стороны репродуктивной системы, нужно как можно скорее обращаться за помощью к специалистам, не дожидаясь развития осложнений.