Искусственное бесплодие — это бесплодие, вызванное сознательно, когда зачатие теми или иными мерами предупреждается, что приводит к бездетному браку. Иногда же беременность прерывается в самом ее начале, не позднее трех месяцев (искусственный аборт), что также может обусловить в дальнейшем бесплодный брак.
Беременность и роды, являясь большим испытанием для организма женщины, в то же время производят на него и омолаживающее действие. После нормального вынашивания ребенка и благополучных родов женщина расцветает. Известный советский акушер-гинеколог академик К. К. Скробанский не без основания отмечал, что даже на малокровных и физически плохо развитых женщинах беременность сказывается благотворно, способствуя нормальному развитию и общему укреплению организма. И наоборот, женщины, никогда не рожавшие, скорее стареют.
Материнство, принося женщине физическое здоровье, благотворно влияет и на ее нервно-психическую жизнь. Помимо того, что она и внешне делается более привлекательной, в ее характере появляются мягкость и добродушие, изменяется и чувственная сторона половой жизни. Женщина-мать более нежно и заботливо относится к обоим любимым существам — и к ребенку, и к мужу, с большей готовностью и взаимностью отвечает на чувство супруга, полнее испытывает, ярче переживает чувство полового удовлетворения. Многодетность оказывает благотворное влияние на женский организм. Чем больше женщина имеет детей, тем она позже и более здоровой подходит к старости.
Многочисленные примеры из жизни показывают, что материнство является мощным фактором долголетия. Почти все долгожительницы — многодетные матери. Вот, например, в селении Дзимити Махарадзевского рацона (Грузия) живет 106-летняя Тереза Кекелия, у нее 11 детей. Софии Рубаевой, жительнице села Ганиси Казбекского района, 103 года, она мать 13 детей, у 100-летней Софии Гогодзе из Боржоми—11 детей. Шатыло Акулина Ивановна (Днепропетровская область) прожила 104 года, родила 18 детей, Глушкова Евдокия Тимофеевна прожила 110 лет, родила 17 детей; Мария Захаровна Васильева (Усть-Алданский район Якутской АССР) прожила 111 лет и имела 23 ребенка. В Нагорном Карабахе супруги Кулиевы Гамид и Гюллу состоят в браке 52 года, имеют 19 детей и много внуков.
Однако встречаются женщины, которые в молодости мало беспокоятся о том, чтобы иметь детей. Когда же приближается конец детородного периода, отсутствие детей тягостно отражается на их настроении. Как бы жизнь ни была заполнена разными интересными делами и высокими чувствами, в том числе и чувством любви к близкому человеку, чувство материнства рано или поздно просыпается в ней, нередко приобретая весьма резкое выражение, но часто оно уже не может быть удовлетворено. Всем известно, как страдают от отсутствия детей бесплодные женщины или женщины, которым почему-либо не удалось счастливо устроить свою семейную жизнь. Беременность свидетельствует о здоровье женщины, бесплодие — о болезнях. Вот почему неестественно, когда здоровая женщина, не страдающая бесплодием, сознательно стремится не иметь детей.
Однако целый ряд причин может заставить женщину сократить число беременностей или отказаться от них совсем. Некоторые пороки сердца, выраженная гипертоническая болезнь, острые и далеко зашедшие формы туберкулеза, обострение ревматизма, тяжелые заболевания. почек, печени, диабет, злокачественное малокровие, нервно-психические заболевания, чрезмерно узкий таз, гемофилия и другие препятствуют деторождению. Возникает вопрос об ограничении количества беременностей или об искусственном регулировании деторождения. Это достигается либо применением способов и средств, предупреждающих зачатие, либо искусственным прерыванием беременности.
источник
1. Искусственно приобретенное бесплодие
— Неправильное и несвоевременное естественное и искусственное осеменение
— Наслоение условных (порочных) рефлексов на безусловные половые рефлексы
Нарушение воспроизводительной функции у животных может быть обусловлено низкой организацией и проведением естественного или искусственного осеменения. Это бесплодие, по существу, является противоестественным бесплодием, так как самки здоровые имеют все условия для оплодотворения, но, тем не менее, оно широко распространено.
Причинами искусственно приобретённого бесплодия самок часто бывают:
— плохо поставленный учет работы по воспроизводству; несвоевременное осеменение животных, осеменение самок без учёта формирования стадии возбуждения и её феноменов, осеменение без пробника, пропуски охоты;
— отсутствие плана, низкая квалификация техников по искусственному осеменению;
— напряженный режим использования производителей на станциях по искусственному осеменению и высокая половая нагрузка их при естественной случке;
— использование производителей с низкой оплодотворяющей способностью;
— нарушение технологии получения спермы от производителей;
— несоблюдение санитарно-гигиенических правил при получении спермы, ее разбавлении и хранении;
— пропуски и несвоевременное выявление охоты и осеменение;
— несоблюдение правил естественного и искусственного осеменения самок (грубое обращение с животными, сочетание искусственного и естественного осеменения и др.) и санитарно-гигиенических условий;
— неправильная выбраковка маточного состава, когда беременных маток (более упитанных) сдают на мясокомбинаты, а бесплодных оставляют в хозяйствах, вследствие чего искусственно повышается бесплодие.
Искусственно направленное бесплодие – целенаправленно вызванное временное или постоянное нарушение плодовитости самок и самцов для того, чтобы получить от них продукцию в максимальном количестве и лучшем качестве. Данное бесплодие проявляется в трёх разновидностях:
1) выдерживание без осеменения молодых самок со времени полового созревания до достижения ими физиологической зрелости. Для этого не допускают преждевременного осеменения самок, так как от них, как правило, родится хилый, нежизнеспособный приплод. Кроме того, беременность отрицательно отражается на росте, развитии и продуктивности матерей.
2) временное выдерживание без осеменения взрослых самок, чтобы получить приплод в наиболее благоприятное для его выращивания время года.
3) обеспложивание самок и самцов путём удаления у них половых желез, перерезки яйцепроводов, спермиопроводов или воздействия на них другими средствами.
Специальное гинекологическое исследование состоит из наружного и внутреннего. При проведении наружного исследования производят осмотр и пальпацию брюшных стенок, крупа, таза, тазовых связок и вульвы, исследование характера выделении из половых органов, определение их количества. Внутреннее исследование бесплодного животного состоит из вагинального и ректального. Вагинальное исследование начинают с подготовки животного (фиксируют в станке, подвязывают хвост, обрабатывают наружные половые органы) и рук акушера (коротко стригут ногти, обрабатывают дезинфицирующим раствором, мазями). Затем раскрывают вульву, осматривают слизистую оболочку преддверия влагалища и область клитора на предмет обнаружения наложений, сыпи, травм. Для осмотра слизистой оболочки влагалища и влагалищной части шейки матки применяют влагалищные зеркала, которые перед введением во влагалище обрабатывают кипячением, фламбированием или опускают в дезраствор и смазывают стерильным вазелином. При осмотре обращают внимание на целостность слизистой оболочки, ее цвет, влажность, наличие наложений. Исследования влагалищной части матки можно проводить также путем пальпации. При этом подготовленную руку вводят во влагалище и определяют состояние канала шейки матки и ее влагалищной части. В необходимых случаях содержимое влагалища (слизь, экссудат) подвергают микроскопическому и бактериологическому исследованию. Ветеринарный специалист, руководствуясь основными положениями методики гинекологического исследования бесплодного животного и обладая определенным опытом, как правило, устанавливает истинную причину бесплодия. Однако в затруднительных случаях приходится прибегать к дополнительным или специальным методам исследования, которые позволяют выявить и дифференцировать функциональные и другие нарушения воспроизводительной функции. Бактериологическое и серологическое исследования. Этим исследованиям подвергают слизь и экссудат из влагалища, канала шейки матки и полости ее рогов. Материал из матки иногда берут для определения чувствительности выделяемой микрофлоры к лечебным препаратам. При подозрении на инфекционные и инвазионные половые болезни (кампило бактериоз, бруцеллез, трихомоноз и др.) бактериологическое и серологическое исследования являются обязательными. Кроме того, серологическому исследованию подвергают сыворотку крови животных, а бактериологическому — абортированные плоды. Гормональные методы исследования. Исследование биологических жидкостей организма позволяет провести объективную оценку системы гипоталамус—гипофиз—яичник—матка. В сыворотке крови и моче, молоке животных определяют содержание гипофизарных гормонов и гормонов яичников. Эти исследования в настоящее время применяются преимущественно при проведении научных исследований. Кристаллизация слизи цервикального канала. Папани-колау впервые заметил способность слизи цервикального канала образовывать кристаллы на предметном стекле. Это явление было названо феноменом «листа папоротника». Характер кристаллов позволяет определить гормональную активность яичников, фазы полового цикла, время овуляции, беременность и ряд других физиологических, а также патологических состояний яичников. Биопсия эндометрия. В ветеринарной практике и при выполнении гинекологических исследований с целью диагностики заболеваний матки, контроля лечения и определения прогноза используют биопсию эндометрия. На сегодня предложены и модифицированы различные варианты биотомов, которые позволяют получать кусочки эндометрия для гистологического и гистохимического исследования. 91.Профилактика бесплодия с/х животных Правильно разобраться в причинах бесплодия и провести соответствующее лечение может только квалифицированный ветеринарный специалист. Он же даст и правильные рекомендации по профилактике бесплодия с учетом конкретных условий. Владелец животных должен учитывать причины, приводящие к отдельным видам бесплодия, и выполнять следующие общие сапитарно-профилактические мероприятия:
обеспечивать животных полноценным рационом в соответствии с физиологическими потребностями организма самок;
не допускать скармливания недоброкачественного корма, попадания в корм вредных и ядовитых растений, минеральных ядов;
создавать надлежащие условия содержания животных; обеспечивать их теплыми и чистыми помещениями с хорошей вентиляцией;
следить за состоянием здоровья самок, особенно в предродовой, родовой и послеродовой периоды;
своевременно выявлять и оказывать лечебную помощь при болезнях половых органов и молочной железы, обращаясь к ветеринарным специалистам;
научиться оказывать доврачебную помощь животным при трудных родах.
В предродовой и послеродовой периоды наиболее часто возникают такие болезни, как залеживание перед родами, выпадение влагалища, матки, послеродовой нарез.
Профилактика бесплодия эффективна только при осуществлении комплекса мер, включающих организационные, агрономические, зоотехнические и ветеринарные мероприятия. Недостаточно полное проведение одного из них может снизить эффективность всей профилактической работы.
В целях профилактики симптоматического бесплодия нужно на фермах и комплексах иметь изоляторы и другие ветеринарные объекты, родильные отделения с круглосуточным дежурством в них, необходимо поддерживать в животноводческих помещениях надлежащую чистоту, строго соблюдать санитарные правила содержания животных.
Для профилактики эксплуатационного бесплодияорганизуют правильное доение коров с учетом выращивания жизнеспособного приплода и сохранение здоровья матерей.
Для предупреждения искусственно приобретенного бесплодиянеобходимо иметь типовые станции и пункты искусственного осеменения животных с необходимым оборудованием. На пунктах должны быть стойла (клетки) или загоны для выдержки осемененных маток. Периодически нужно направлять техников искусственного осеменения животных на курсы повышения квалификации.
Для профилактики врожденного бесплодиянужно проводить отбор и подбор самок и производителей с учетом степени родства, регулярно менять производителей или завозимую сперму, осуществлять межпородное скрещивание на товарных фермах (не допускать инбридинга); необходимо комплектовать племпредприятия производителями с учетом пород и линий, организовать четкое перспективное планирование доставки их спермы в хозяйства. Нужно изолированно содержать молодых самок и самцов в период их выращивания.
Профилактика старческого бесплодияобеспечивается своевременной заменой старых животных, организацией племенного ядра, плановым направленным выращиванием ремонтного молодняка или своевременным его приобретением в специализированных хозяйствах. Регулируют структуру стада с учетом возраста животных.
Для предупреждения симптоматического бесплодиястрого соблюдают санитарные правила при осеменении и содержании маток во время беременности, родов и в послеродовом периоде.
Профилактику алиментарного бесплодияосуществляют на основании результатов химических анализов кормов, по результатам которых составляют полноценные, сбалансированные по всем компонентам рационы, а при необходимости вводят в корма нужные добавки. Строго соблюдают правила кормления сухостойных коров и телок в конце беременности. Обеспечивают полноценным питанием ремонтный молодняк со дня его зарождения (соответствующее кормление беременных самок) и на протяжении всего периода выращивания.
Предупреждение климатического бесплодиябазируется на систематическом контроле за состоянием животноводческих помещений, организации в любое время года распорядка дня работы, исключающего возможность вредного воздействия метеорологических факторов на животных. Организуют регулярный моцион на протяжении всего года.
92. Ветеринарные мероприятия. Выполняют ветеринарные специалисты и под их контролем работники животноводства. Для предупреждения врожденного бесплодия проводят своевременную диагностику аномалий половых и других органов у ремонтного молодняка; чтобы исключить неполноценных животных из воспроизводства, организуют кастрацию или вазэктомию всех неплеменных самцов до наступления половой зрелости (профилактика инбридинга).
Старческое бесплодие предупреждают путем своевременной диагностики климактерических изменений. У отдельных ценных животных при показаниях стимулируют половую функцию, а остальных выбраковывают.
Для профилактики симптоматического бесплодия строго соблюдают инструкции и правила содержания животных на станциях и пунктах искусственного осеменения животных на промышленных комплексах и фермах. Организуют акушерско-гинекологическую диспансеризацию. Периодически проводят бактериологическое исследование спермы производителей. Контролируют состояние здоровья беременных самок и их подготовку к родам, обеспечивают правильное ведение родов. В послеродовом периоде на 5—7-й и 14—15-й дни контролируют состояние половых органов. Исследуют всех самок, не проявивших в течение месяца после родов стадии возбуждения (ремонтных самок в течение месяца после достижения физиологической зрелости), для выявления патологии и проводят необходимые лечебно-профилактические мероприятия. Своевременно диагностируют и лечат животных с заболеваниями половых и других органов. Следят за тем, чтобы животных с болезнями половых органов не осеменяли до выздоровления. Больных самок, непригодных для воспроизводства, нужно своевременно выбраковывать.
Для выявления влияния кормления на организм животных регулярно проводят биохимические и другие исследования крови, мочи, молока, кормов. Составляют для больных и старых животных диетические рационы.
Для профилактики эксплуатационного бесплодия обращают внимание на состояние здоровья высокопродуктивных животных; проверяют своевременность запуска коров, отъема поросят, ягнят и др. Периодически оценивают половые рефлексы и качество спермы производителей, контролируют их нагрузку.
Предупреждение климатического бесплодия обеспечивают путем контроля за микроклиматом помещений, дополнительной инсоляцией, ионизацией воздуха и проводят другие мероприятия при стойловом содержании.
Для профилактики искусственно — приобретенного бесплодия своевременно подготавливают необходимое количество оперированных пробников. Периодически проверяют состояние здоровья производителей и качество их спермы.
источник
Согласно мировой статистике ЭКО (экстракорпоральное оплодотворение) существенно увеличивает риск рождения ребенка-инвалида заявил 
“Сейчас мы столкнулись с неожиданными явлениями: появилось очень много детей “из пробирки”. Даже на уровне правительства акушеры пролоббировали финансовую поддержку искусственного оплодотворения, якобы за счет этого можно решить демографическую проблему в России. Ничего подобного”, – заявил А.Баранов в понедельник на пресс-конференции в “Интерфакса” в Томске.
По данным главного педиатра России, 75% детей, рожденных в результате ЭКО, являются инвалидами. “Я выступал в Думе и прямо сказал: если вы увеличиваете финансирование на эту технологию, вы сразу закладывайте деньги и на увеличение детей-инвалидов”, – сказал А.Баранов.
По его словам, только в России государство выделило деньги на внедрение данной технологии. “Везде идет коммерческое осуществление (ЭКО – “ИФ”)”, – подчеркнул он. “Более того, Всемирная организация здравоохранения не рекомендует для внедрения эту технологию. Мы, конечно, не имеем права запретить, но я считаю, что государство делает ошибку, оказывая поддержку этой технологии. Надо быть честным. Если мы знаем про то, чем это грозит, мы обязаны информировать”, – сказал А.Баранов, добавив, что вред при ЭКО наносится и здоровью женщин. “Они находятся на колоссальных дозах гормонов. И матери, как правило, в возрасте”, – отметил вице-президент РАМН.
По данным американских ученых, у таких детей в два-четыре раза чаще встречается заячья губа (расщелина верхней губы), дефекты межпресердной и межжелудочковой перегородки сердца, а также пороки развития желудочно-кишечного тракта, сообщает журнал Human Reproduction.
Ученые из американских Центров по контролю и профилактике заболеваний (CDC) под руководством Дженниты Рифхьюз (Jennita Reefhuis) сравнили распространенность 30 наиболее частых врожденных дефектов у детей, зачатых естественным путем либо с помощью искусственного оплодотворения (ЭКО или ИКСИ – инъекция заранее отобранного жизнеспособного сперматозоида в яйцеклетку). В исследовании был задействован 281 ребенок «из пробирки», и около 14 тысяч детей, зачатых естественным путем. При этом все беременности были одноплодными.
Выяснилось, что дети, зачатые «в пробирке» в 2,4 раза чаще рождались с заячьей губой. Дефекты межпредсердной или межжелудочковой перегородки сердца отмечались у них в 2.1 раза чаще, чем у детей, зачатых естественным путем. Кроме того, у таких детей чаще возникали пороки развития желудочно-кишечного тракта: атрезия пищевода – в 4,5 раза чаще, атрезия прямой кишки – в 3,7 раза чаще, сообщили ученые.
Проблемы лишних эмбрионов и беременности с помощью ЭКО некоторое время назад известный московский акушер Роман Николаевич Гетманов прокомментировал для журнала “Нескучный сад”:
Роман ГЕТМАНОВ, акушер-гинеколог родильного дома при ГКБ № 70:
Но даже если в организм женщины, чтобы впоследствии избежать редукции, помещают два эмбриона, то остальных, если они «получились», куда девать? Их, как правило, замораживают, для того чтобы повторить процедуру ЭКО в случае неудачи, а также, чтобы использовать человеческие эмбрионы в исследовательских целях (официально это делается с согласия «владельцев», т.е. супружеской пары, от которой взяты половые клетки).
У Православной Церкви есть только один критерий начала новой жизни — образование одной клетки из двух — мужской и женской, т. е. как только произошло слияние, тут же происходит и одухотворение, и момент зачатия есть момент возникновения человеческой души. Поэтому совершенно неправильно говорить, что в отношении ЭКО у Церкви нет единого мнения. В Основах социальной концепции Русской Православной Церкви, принятой соборным решением в 2000 году, ясно сказано: «нравственно недопустимыми с православной точки зрения являются все разновидности экстракорпорального оплодотворения, предполагающие заготовление, консервацию и намеренное разрушение “избыточных” эмбрионов».
Даже без редукции при современных методиках ЭКО часто происходит убийство эмбрионов на первой стадии, когда они еще не в матке, а в «пробирке». Ситуация, когда женщина придет и скажет — возьмите у меня две яйцеклетки, оплодотворите только их и подсадите, чтобы мне избежать не только редукции, но и «лишних» эмбрионов, вряд ли возможна — какой врач возьмется это делать, если вероятность наступления беременности в таком случае практически равна нулю?
Что же касается того, как ЭКО сказывается на родившихся таким методом детях, то в медицине одним из главных методов проверки любой методики или лекарства является катамнез, т.е. сводка информации о больном, собираемая в течении определенного времени, позволяющая проследить судьбу пациента после применения лечения. Потому что главный критерий применения любой методики устанавливает время. Первый ребенок, зачатый с помощью ЭКО, родился в 1978 году. И мне всегда было любопытно, какие результаты мы можем видеть за эти 30 лет? То, что по телевизору демонстрируют детишек, рожденных методом ЭКО, меня не убеждает — должна быть официальная статистика по всем детям «из пробирки», а не выборочная реклама. Необходимы данные о том, какие семьи создают ЭКО-дети, чем они болеют или, наоборот, не болеют, каких они рожают детей и т.п. Я тщательно пытался в течении длительного времени найти именно медицинскую, а не просто популярную литературу по этому вопросу. И обнаружил, что никакой медицинской статистики по детям, зачатым методом ЭКО, не опубликовано. Для меня это признак того, что здесь не все благополучно. Нет уверенности, что после ЭКО рождаются совершенно обычные дети. И еще я хотел бы сказать всем сторонникам ЭКО, чтобы они хорошо понимали, что ЭКО — это очень большие деньги. Плати, и получишь, был бы спрос, а предложение будет. ЭКО — это бизнес.
Говорить о том, что ЭКО — это метод лечения, неправильно. Женщины, которые пошли на ЭКО, имели какую-то причину бесплодия. И в результате ЭКО эта причина никуда не делась, она осталась. К нам в роддом нередко приезжают рожать женщины после ЭКО. Это я говорю из своего опыта — у них чаще, чем у женщин, зачавших естественным путем, встречаются проблемы в родах. Я думаю, это связано с тем, что женщина навязывает своему организму то, что ему, возможно, совсем не нужно. Я уже не говорю о том, что процедура стимуляции суперовуляции очень вредна. Бывает, в результате этой стимуляции наступает так называемый синдром гиперстимуляции яичников — это страшная вещь, к нам, бывает, обращаются женщины с этим синдромом. Это когда яичник так увеличивается, что занимает весь малый таз, в животе скапливается по литру жидкости, женщин нередко приходится оперировать.
Я никоим образом не осуждаю женщин, делающих ЭКО, но мне их очень жалко. Некоторые делают по 16 попыток ЭКО. Человек возводит свое желание в абсолют. А какими вырастут их дети? Я, имея опыт более двадцати лет в гинекологии, могу сказать, что никогда ничего просто так не бывает. Тут, мне кажется, не лишне вспомнить слова апостола Павла о том, что «все мне позволительно, но не все полезно».
Часто проблема бесплодия — духовная проблема. Бывает, когда у женщины собираешь анамнез и задаешь вопрос о количестве половых партнеров, то многие из них смотрят с удивлением и говорят — а я не помню, сколько их у меня было… И это типичная ситуация сегодня. Я не хочу говорить про всех, но очень многие случаи бесплодия, с которыми мы сталкиваемся, нажиты самими женщинами. Например, непроходимость труб, при которой многие прибегают к ЭКО, возникает, как правило — а по этому поводу как раз существует официальная статистика — если у женщины за жизнь было более пяти половых партнеров. За этим почти всегда следуют хронические воспалительные заболевания придатков и непроходимость труб. Это, повторюсь, не обязательно характерно для каждой женщины, это средняя статистика. А еще многие из бесплодных женщин неоднократно делали аборты. А потом они говорят — мы страдаем без детей, сделайте нам ЭКО. Законы духовной жизни существуют независимо от того, принимаем мы их или нет. А многие женщины не хотят слышать про эти законы. И когда священник говорит: опомнитесь, нельзя хотеть детей любой ценой, то кто-то, вместо того, чтобы задуматься о своей жизни, обижается и говорит — священник нас не понимает, он всего это не проходил, он не представляет, как мы хотим сейчас ребенка… Но они думают о себе, а не о ребенке. Можно очень сильно чего-то добиваться и хотеть, только что потом?
Применение новых биомедицинских методов во многих случаях позволяет преодолеть недуг бесплодия. В то же время расширяющееся технологическое вмешательство в процесс зарождения человеческой жизни представляет угрозу для духовной целостности и физического здоровья личности. Под угрозой оказываются и отношения между людьми, издревле лежащие в основании общества. С развитием упомянутых технологий связано также распространение идеологии так называемых репродуктивных прав, пропагандируемой ныне на национальном и международном уровнях. Данная система взглядов предполагает приоритет половой и социальной реализации личности над заботой о будущем ребенка, о духовном и физическом здоровье общества, о его нравственной устойчивости. В мире постепенно вырабатывается отношение к человеческой жизни как к продукту, который можно выбирать согласно собственным склонностям и которым можно распоряжаться наравне с материальными ценностями.
В молитвах чина венчания Православная Церковь выражает веру в то, что чадородие есть желанный плод законного супружества, но вместе с тем не единственная его цель. Наряду с “плодом чрева на пользу” супругам испрашиваются дары непреходящей взаимной любви, целомудрия, “единомыслия душ и телес”. Поэтому пути к деторождению, не согласные с замыслом Творца жизни, Церковь не может считать нравственно оправданными. Если муж или жена неспособны к зачатию ребенка, а терапевтические и хирургические методы лечения бесплодия не помогают супругам, им следует со смирением принять свое бесчадие как особое жизненное призвание. Пастырские рекомендации в подобных случаях должны учитывать возможность усыновления ребенка по обоюдному согласию супругов. К допустимым средствам медицинской помощи может быть отнесено искусственное оплодотворение половыми клетками мужа, поскольку оно не нарушает целостности брачного союза, не отличается принципиальным образом от естественного зачатия и происходит в контексте супружеских отношений.
Манипуляции же, связанные с донорством половых клеток, нарушают целостность личности и исключительность брачных отношений, допуская вторжение в них третьей стороны. Кроме того, такая практика поощряет безответственное отцовство или материнство, заведомо освобожденное от всяких обязательств по отношению к тем, кто является “плотью от плоти” анонимных доноров. Использование донорского материала подрывает основы семейных взаимосвязей, поскольку предполагает наличие у ребенка, помимо “социальных”, еще и так называемых биологических родителей. “Суррогатное материнство”, то есть вынашивание оплодотворенной яйцеклетки женщиной, которая после родов возвращает ребенка “заказчикам”, противоестественно и морально недопустимо даже в тех случаях, когда осуществляется на некоммерческой основе. Эта методика предполагает разрушение глубокой эмоциональной и духовной близости, устанавливающейсяся между матерью и младенцем уже во время беременности. “Суррогатное материнство” травмирует как вынашивающую женщину, материнские чувства которой попираются, так и дитя, которое впоследствии может испытывать кризис самосознания. Нравственно недопустимыми с православной точки зрения являются также все разновидности экстракорпорального (внетелесного) оплодотворения, предполагающие заготовление, консервацию и намеренное разрушение “избыточных” эмбрионов. Именно на признании человеческого достоинства даже за эмбрионом основана моральная оценка аборта, осуждаемого Церковью (см. ХII.2).
Оплодотворение одиноких женщин с использованием донорских половых клеток или реализация “репродуктивных прав” одиноких мужчин, а также лиц с так называемой нестандартной сексуальной ориентацией, лишает будущего ребенка права иметь мать и отца. Употребление репродуктивных методов вне контекста благословенной Богом семьи становится формой богоборчества, осуществляемого под прикрытием защиты автономии человека и превратно понимаемой свободы личности.
источник
Нарушение воспроизводства животных возможно вследствие неправильной организации и проведения естественного или искусственного осеменения.
Причины искусственно приобретенного бесплодия самок:
1) плохо поставленный учет работы по воспроизводству, вследствие чего осеменение животных проводится без плана; наиболее частая причина бесплодия — несвоевременное осеменение животных, осеменение самок без учета формирования стадии возбуждения и ее феноменов, осеменение без пробника, пропуски охоты;
2) низкая квалификация техников по искусственному осеменению, незнание животноводами правил организации методов искусственного и естественного осеменения;
3) низкое качество используемой спермы, ее микробная и грибная загрязненность, несоблюдение правил техники искусственного и естественного осеменения;
4) проведение искусственного осеменения животных в местах их содержания, что обусловливает инфицирование половых органов и инструментов;
5) непредоставление покоя животным после осеменения, например выпуск коров в стадо; прыжки осемененной коровы на других коров, приводящие к бесплодию, потому что во время их из матки коровы вместе со слизью выдавливается и сперма;
6) неумелый выбор производителя (различные формы импотенции), недостаточное количество или отсутствие производителей;
7) неправильное использование производителя, например чрезмерная половая нагрузка;
8) неправильный подбор пар: крупный производитель и низкорослая самка или, наоборот, маленький бычок в стаде крупных коров; проба молодых телок и конематок на охоту сильно возбудимым самцом иногда пугает самок, а это тормозит все половые рефлексы на длительное время;
9) невыявление неоплодотворив- шихся маток в первый месяц после осеменения;
10) неправильная выбраковка маточного состава, когда без гинекологического исследования отбирают беременных маток (более упитанных) на мясопоставки, а бесплодных оставляют в хозяйстве, вследствие чего искусственно повышается яловость.
Все формы бесплодия производителей — причина искусственно приобретенного бесплодия самок.
Клинические признаки. Нехарактерны. Животные здоровы и у них ритмично проявляются полноценные стадии возбуждения полового цикла, но вследствие несвоевременного осеменения они остаются бесплодными.
Ликвидация искусственно приобретенного бесплодия самок. Главное внимание уделяют выбору времени осеменения. Практик при работе по воспроизводству животных обычно встречается с полноценными половыми циклами, для которых характерно наличие в стадии возбуждения всех феноменов полового цикла — охота, течка, овуляция и половое возбуждение, но при таких условиях оплодотворения может не быть, если не будет учтена взаимосвязь этих процессов во времени.
Как известно, для оплодотворения необходимы зрелая живая яйцеклетка, живые активные спермии. Яйцевая клетка после ее выделения из фолликула сохраняет способность к оплодотворению только 3—6 ч, а спермии, введенные в половой аппарат самки, обычно остаются жизнеспособными не больше 48 ч. Оплодотворения можно ждать только тогда, когда к моменту овуляции в матке имеются спермии, «ожидающие» яйцевую клетку.
Н. Л. Морозов, Н. И. Полянцев, В. В. Храмцов, Н. В. Никишев и др. установили, что у коров стадия возбуждения может формироваться и протекать в нескольких вариантах. Нередко три феномена стадии возбуждения полового цикла (течка, половое возбуждение, охота) проявляются одновременно, а через несколько часов после окончания охоты происходит овуляция (синхронное формирование стадии возбуждения). В таких случаях осеменение, проведенное после выявления только одного из феноменов, может сопровождаться оплодотворением. Этим и объясняется оплодотворение части коров в тех хозяйствах, где время осеменения определяют доярка, пастух или другой работник животноводства только на основании выявления признаков течки или полового возбуждения.
Стадия возбуждения может длиться несколько дней, постепенно, последовательно включая в симптомокомплекс признаков отдельные феномены полового цикла (асинхронное формирование стадии возбуждения). Обычно вначале появляются признаки течки, через 2—3 дня выявляются симптомы полового возбуждения (коровы прыгают на других коров, позволяют вскакивать на себя другим коровам, но не допускают садки на себя быка). Сочетанное проявление феноменов течки и полового возбуждения иногда продолжается 2— 4 дня, а затем у коровы наступает охота, которая длится 12—18 ч, и только через 10—15 ч после окончания ее происходит овуляция. В таких случаях осеменение коровы после установления течки дает наименьший процент оплодотворений, потому что спермии попадут в матку задолго до овуляции и погибнут, не дождавшись встречи с яйцом. Вероятность оплодотворения больше, если осеменять животных при выявлении у них признаков течки и полового возбуждения. Однако и в этом случае срок между введением спермы и овуляцией может быть слишком большим и спермии погибнут до выделения яйца.
Наибольший процент оплодотворений происходит только тогда, когда осеменяют по выявлении охоты, так как при этом спермии попадают в половые пути самки незадолго до овуляции, могут пережить это время, встретив яйцо, еще пригодное для оплодотворения. Поэтому специалисты, не признающие стадий и феноменов полового цикла, а объединяющие их в смутное, обезличенное, путаное понятие «половая активность» или обобщающие их в термины «течка» или «охота», неизбежно вынуждены работать вслепую.
Необходимо также правильно определить время и кратность естественного и искусственного осеменения в период половой охоты.
Искусственно приобретенная импотенция самцов. Это нарушение плодовитости — следствие наслоения порочных условных рефлексов на врожденные половые рефлексы.
тельного и совокупительного рефлексов. Удары, наносимые производителю самкой, неправильная подготовка искусственной вагины и другие нарушения техники осеменения могут быть причиной возникновения условного тормозящего рефлекса на присутствие посторонних людей, самку без путок, помещение, искусственную вагину, масть самки и на другие факторы.
Клинические признаки. Выражено торможение или отсутствие обнимательно- го и совокупительного рефлексов при нормальном состоянии полового аппарата и других систем организма. Как разновидность извращения обнима- тельного рефлекса следует отметить гомосексуализм, проявляющийся часто у баранов в виде стремления делать садки на баранов, а не на самок.
Лечение. Прежде всего устраняют факторы, тормозящие половой акт. Производителя выдерживают некоторое время в изоляции с целью добиться угасания извращенных условных рефлексов. Для исключения порочных рефлексов (на помещение, искусственную вагину) и других видов импотенции производителя испытывают в новой обстановке. Нередко жеребцы, быки и бараны, проявляющие импотенцию при ручном спаривании, обнаруживают яркую активность в косяке и в стаде. Можно использовать средства, тонизирующие половой аппарат и организм.
Нарушение рефлекса эрекции. Возникает при наслоении порочных условных рефлексов вследствие погрешностей в проведении осеменения или получения спермы. При диагностике следует учитывать, что нарушение рефлекса эрекции наблюдается и при симптоматическом бесплодии в результате поражения семенников и простаты, заболеваний нервной и эндокринной систем; ряд авторов ставят в связь расстройство эрекции с концентрацией в крови цитоспермотоксинов и с алиментарной импотенцией. Нередко вялой эрекции или полному ее нарушению сопутствует расстройство других рефлексов.
Клинические признаки. Нарушение рефлекса эрекции проявляется отсутствием или слабым напряжением полового члена, наступлением эрекции только после длительного контакта с самкой. У некоторых жеребцов и кобелей наблюдается преждевременное набухание головки полового члена, что делает невозможным введение его в вагину. В пещеристых телах быка создается давление крови 300—350 кПа при неполной и в 550 кПа при полной эрекции (И. Н. Ибрагимов).
Нарушение рефлекса эякуляции. Наступает от тех же причин, что и нарушение рефлекса эрекции.
Клинические признаки. Нарушение рефлекса эякуляции может наблюдаться в двух формах: 1) в нарушении динамики выделения эякулята (асперматизм и олигосперматизм) и 2) в неполноценности эякулята (аспермия, олигоспермия, некроспермия, тератоспермия).
После многократных бесплодных садок у производителя появляется безразличие к матке, т. е. ослабевают и другие рефлексы. Нередко эякулят не выделяется после коитуса. Медленно стекая из мочеиспускательного канала, спермии могут проникнуть в мочевой пузырь и примешаться к моче. У производителей, страдающих онанизмом, сперма выделяется преждевременно, до введения во влагалище полового члена и даже до наступления эрекции или в ее начале.
При дифференциальной диагностике необходимо исключить органические изменения семенника, придатка, придаточных половых желез и других участков полового аппарата, так как в ряде случаев асперматизм служит симптомом поражения половых путей (облитерация спермиопроводов, гипертрофия простаты, новообразования) или является следствием болевых ощущений в области поясницы, таза и конечностей.
Лечение. Основной элемент терапии — правильное содержание животного. Производителя, пришедшего в очень сильное возбуждение, необходимо отвлечь проводкой. Отдельные производители хорошо осуществляют половой акт после отвлекающей прогонки; у других, наоборот, проводка перед коитусом вызывает перевозбуждение. У одного рысака, страдающего асперматиз- мом, мы с успехом регулировали половой акт дачей 20—25 г бромистого натрия за 25—30 мин до коитуса. Производителей, склонных к онанизму, полезно использовать в работе.
Молодым самцам — будущим производителям с целью профилактики онанизма необходимо с момента полового созревания предоставить регулярный коитус или от них получать сперму на искусственную вагину.
Дата добавления: 2016-11-23 ; просмотров: 529 | Нарушение авторских прав
источник
Искусственное оплодотворение – виды и описание методов (ЭКО, ИКСИ, искусственная инсеминация), показания (бесплодие, заболевания), противопоказания и осложнения, требования к донору спермы. Отзывы и цена процедур в клиниках
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Искусственное оплодотворение (Insemination Artificial) представляет собой совокупность нескольких методов, суть которых сводится к введению в половые пути женщины мужского семени или 3-5-дневного эмбриона в ходе медицинских манипуляций. Искусственное оплодотворение производится с целью наступления беременности у женщин, которые не могут зачать естественными способами по различным причинам.
В принципе, методы искусственного оплодотворения сводятся к различным способам и вариантам оплодотворения яйцеклетки вне организма женщины (в пробирке в лабораторных условиях) с последующей подсадкой готового эмбриона в матку с целью его приживления и, соответственно, дальнейшего развития беременности.
В ходе искусственного оплодотворения сначала производят изъятие половых клеток у мужчин (сперматозоидов) и женщин (яйцеклеток) с последующим их искусственным соединением в лабораторных условиях. После соединения яйцеклеток и сперматозоидов в одной пробирке отбирают оплодотворенные зиготы, то есть эмбрионы будущего человека. Затем в матку женщине подсаживают такой эмбрион и надеются на то, что он сможет закрепиться на стенке матки, вследствие чего наступит желанная беременность.

Соответственно, можно обобщенно сказать, что искусственное оплодотворение – это медицинский способ обеспечения наступления беременности у женщин, которые по различным причинам не могут зачать обычным путем. При применении этого способа слияние яйцеклетки и сперматозоида (оплодотворение) происходит не естественно, а искусственно, в ходе специально разработанного и целенаправленного проводимого медицинского вмешательства.
В настоящее время под термином «искусственное оплодотворение» на обиходном разговорном уровне подразумевается, как правило, процедура экстракорпорального оплодотворения (ЭКО). Однако это не совсем верно, поскольку специалисты в области медицины и биологии под искусственным оплодотворением подразумевают три методики (ЭКО, ИКСИ и инсеминацию), которые объединены общим принципом – слияние яйцеклетки и сперматозоида происходит не естественным путем, а при помощи специальных медицинских технологий, которые и обеспечивают успешное оплодотворение с образованием плодного яйца и, соответственно, наступлением беременности. В дальнейшем тексте статьи под термином «искусственное оплодотворение» мы будет подразумевать три различные методики оплодотворения, производимые при помощи медицинских технологий. То есть в термин будет вкладываться его медицинское значение.
Все три метода искусственного оплодотворения объединены одним общим принципом, а именно – оплодотворение яйцеклетки сперматозоидом происходит не полностью естественным путем, а при помощи медицинских манипуляций. Степень вмешательства в процесс оплодотворения при производстве искусственного оплодотворения различными методиками варьируется от минимальной до очень значительной. Однако все методики искусственного оплодотворения применяются для того, чтобы обеспечить наступление беременности у женщины, которая по различным причинам не может зачать обычным, естественным путем.
Искусственное оплодотворение для обеспечения зачатия применяется только в тех случаях, когда женщина потенциально способна выносить ребенка в течение всей беременности, но не в состоянии забеременеть обычным способом. Причины бесплодия, при которых показано искусственное оплодотворение, различны и включают в себя как женский, так и мужской фактор. Так, врачи рекомендуют прибегать к искусственному оплодотворению, если у женщины отсутствуют или непроходимы обе маточные трубы, имеется эндометриоз, редкие овуляции, бесплодие невыясненного генеза или же другие способы лечения не привели к наступлению беременности в течение 1,5 – 2 лет. Кроме того, искусственное оплодотворение рекомендуется также в тех случаях, если у мужчины низкое качество спермы, импотенция или иные заболевания, на фоне которых он не способен эякулировать во влагалище женщины.
Для проведения процедуры искусственного оплодотворения можно использовать собственные или донорские половые клетки (сперматозоиды или яйцеклетки). Если сперматозоиды и яйцеклетки партнеров жизнеспособны и могут использоваться для зачатия, то для методик искусственного оплодотворения применяют именно их, предварительно выделяя из половых органов женщины (яичников) и мужчины (яичек). Если же сперматозоиды или яйцеклетки не могут использоваться для зачатия (например, полностью отсутствуют или имеют хромосомные аномалии, и т.д.), то для искусственного оплодотворения берут донорские половые клетки, полученные от здоровых мужчин и женщин. В каждой стране имеется банк донорских клеток, куда могут обратиться желающие получить биологический материал для производства искусственного оплодотворения.
Процедура искусственного оплодотворения является добровольной, и воспользоваться данной медицинской услугой могут все женщины и семейные пары (состоящие как в официальном, так и в гражданском браке), достигшие 18 лет. Если к данной процедуре желает прибегнуть женщина, состоящая в официальном браке, то для производства оплодотворения понадобится согласие супруга. Если же женщина состоит в гражданском браке или одинока, то для искусственного оплодотворения необходимо только ее согласие.
Женщины старше 38 лет могут сразу потребовать проведения искусственного оплодотворения с целью наступления беременности без предварительного лечения или попыток зачать естественным путем. А женщинам моложе 38 лет разрешение на искусственное оплодотворение дается только после документированного подтверждения бесплодия и отсутствия эффекта от производившегося в течение 1,5 – 2 лет лечения. То есть если женщина моложе 38 лет, то к искусственному оплодотворению прибегают только тогда, когда в течение 2 лет при условии применения различных методов лечения бесплодия беременность так и не наступила.
Перед проведением искусственного оплодотворения женщина и мужчина проходят обследование, по результатам которого устанавливается их фертильность и способность представительницы прекрасного пола выносить плод в течение 9 месяцев беременности. Если все в порядке, то процедуры проводят в ближайшее время. Если же были выявлены какие-либо заболевания, которые способны препятствовать нормальному развитию плода и вынашиванию беременности, то их сначала пролечивают, добиваясь стабильного состояния женщины, и только после этого производят искусственное оплодотворение.
Все три методики искусственного оплодотворения непродолжительны по времени и хорошо переносятся, что позволяет применять их по несколько раз без перерывов для обеспечения наступления беременности.
В настоящее время в специализированных медицинских учреждениях для искусственного оплодотворения используется три следующие методики:
- Экстракорпоральное оплодотворение (ЭКО);
- Интрацитоплазматическая инъекция сперматозоидов (ИКСИ или ИЦИС);
- Искусственная инсеминация.
Все три указанные методики применяются в настоящее время весьма широко при различных вариантах бесплодия как пары, так и одиноких женщин или мужчин. Выбор методики для производства искусственного оплодотворения производит врач-репродуктолог в каждом случае индивидуально, в зависимости от состояния половых органов и причины бесплодия.
Например, если у женщины все половые органы функционируют нормально, но слизь в шейке матки слишком агрессивная, вследствие чего сперматозоиды не могут ее разжижить и попасть в матку, то искусственное оплодотворение производится методом инсеминации. В этом случае сперма вводится непосредственно в матку в день овуляции у женщины, что и приводит к наступлению беременности в большинстве случаев. Кроме того, инсеминация показана при низком качестве спермы, в которой мало подвижных сперматозоидов. В этом случае данная методика позволяет доставить сперматозоиды ближе к яйцеклетке, что увеличивает вероятность наступления беременности.
Если же беременность не наступает на фоне каких-либо заболеваний как половой сферы (например, непроходимость маточных труб, отсутствие семяизвержения у мужчины и т.д.), так и соматических органов (например, гипотиреоз и др.) у мужчины или женщины, то для искусственного оплодотворения применяют метод ЭКО.
Если имеются показания для ЭКО, но дополнительно у мужчины в сперме очень мало качественных и подвижных сперматозоидов, то производится ИКСИ.
Рассмотрим подробнее каждую методику искусственного оплодотворения по-отдельности, поскольку, во-первых, степень вмешательства в естественный процесс при применении различных методик варьирует, а во-вторых, чтобы получить целостное представление о типе медицинского вмешательства.

Сущность данного метода заключается в следующем: из яичников женщины после предварительной специальной стимуляции забирают яйцеклетки и помещают на питательную среду, которая позволяет поддерживать их в нормальном жизнеспособном состоянии. Затем готовят организм женщины к наступлению беременности, имитируя естественные изменения гормонального фона. Когда организм женщины будет готов к наступлению беременности, получают сперматозоиды мужчины. Для этого мужчина либо мастурбирует с эякуляцией спермы в специальный стаканчик, либо сперматозоиды получают в ходе пункции яичек специальной иглой (если излитие спермы невозможно по каким-либо причинам). Далее из спермы выделяют жизнеспособные сперматозоиды и в пробирке под контролем микроскопа помещают их на питательную среду к яйцеклеткам, полученным ранее из яичников женщины. В течение 12 часов ждут, после чего под микроскопом выделяют оплодотворившиеся яйцеклетки (зиготы). Данные зиготы вводят в матку женщины, надеясь на то, что они смогут прикрепиться к ее стенке и сформировать плодное яйцо. В этом случае и наступит желанная беременность.
Через 2 недели после переноса эмбрионов в матку проводят определение уровня хорионического гонадотропина (ХГЧ) в крови с целью определения, наступила ли беременность. Если уровень ХГЧ увеличился, то беременность наступила. В этом случае женщина встает на учет по беременности и начинает посещать врача-гинеколога. Если же уровень ХГЧ остался в пределах нормальных значений, то беременность не наступила, и нужно повторить цикл ЭКО.
К сожалению, даже при внесении уже готового эмбриона в матку беременность может не наступить, поскольку плодное яйцо не прикрепится к стенкам и погибнет. Поэтому для наступления беременности может понадобиться несколько циклов ЭКО (рекомендуется не больше 10). Вероятность прикрепления эмбриона к стенке матки и, соответственно, успеха цикла ЭКО во многом зависит от возраста женщины. Так, для одного цикла ЭКО вероятность наступления беременности у женщин младше 35 лет составляет 30-35%, у женщин 35 – 37 лет – 25%, у женщин 38 – 40 лет – 15-20% и у женщин старше 40 лет – 6-10%. Вероятность наступления беременности при каждом последующем цикле ЭКО не уменьшается, а остается прежней, соответственно, с каждой следующей попыткой суммарная вероятность забеременеть только увеличивается.
Данный метод является вторым по частоте применения после ЭКО и, по сути, представляет собой модификацию ЭКО. Аббревиатура названия метода ИКСИ не расшифровывается никак, поскольку представляет собой кальку с англоязычной аббревиатуры – ICSI, в которой звучание букв английского языка записано русскими буквами, передающими эти звуки. А англоязычная аббревиатура расшифровывается как IntraCytoplasmic Sperm Injection, что переводится на русский язык «интрацитоплазматическая инъекция сперматозоидов». Поэтому в научной литературе метод ИКСИ также называют ИЦИС, что более правильно, т.к. вторая аббревиатура (ИЦИС) образована от первых букв русских слов, составляющих название манипуляции. Однако, наряду с названием ИЦИС, гораздо чаще используется не совсем корректная аббревиатура ИКСИ.
Отличием ИКСИ от ЭКО является то, что сперматозоид прицельно вводится в цитоплазму яйцеклетки тонкой иглой, а не просто помещается с ней в одну пробирку. То есть при обычном ЭКО яйцеклетки и сперматозоиды просто оставляют на питательной среде, давая возможность мужским половым гаметам приблизиться к женским и оплодотворить их. А при ИКСИ не ждут спонтанного оплодотворения, а производят его путем введения сперматозоида в цитоплазму яйцеклетки специальной иглой. ИКСИ применяют, когда сперматозоидов очень мало, или они неподвижны и не способны самостоятельно оплодотворить яйцеклетку. В остальном процедура ИКСИ полностью идентична ЭКО.
Третьим методом искусственного оплодотворения является инсеминация, в ходе которой сперма мужчины вводится непосредственно в матку женщины в период овуляции при помощи специального тонкого катетера. К инсеминации прибегают, когда сперматозоиды по каким-либо причинам не могут попасть в матку женщины (например, при неспособности мужчины эякулировать во влагалище, при плохой подвижности сперматозоидов или при чрезмерно вязкой шеечной слизи).

Итак, процедура ЭКО и ИКСИ состоит из следующих последовательных этапов, составляющих один цикл искусственного оплодотворения:
1. Стимуляция фолликулогенеза (яичников) с целью получения нескольких зрелых яйцеклеток из яичников женщины.
2. Забор созревших яйцеклеток из яичников.
3. Забор спермы у мужчины.
4. Оплодотворение яйцеклеток сперматозоидами и получение эмбрионов в лаборатории (при ЭКО сперматозоиды и яйцеклетки просто помещают в одну пробирку, после чего наиболее сильные мужские гаметы оплодотворяют женскую. А при ИКСИ сперматозоиды вводят при помощи специальной иглы в цитоплазму яйцеклетки).
5. Выращивание эмбрионов в лаборатории в течение 3 – 5 дней.
6. Перенос эмбрионов в матку женщины.
7. Контроль наступления беременности через 2 недели после переноса эмбрионов в матку.
Весь цикл ЭКО или ИКСИ продолжается 5 – 6 недель, причем наиболее длительными являются этапы стимулирования фолликулогенеза и двухнедельного ожидания для контроля беременности после переноса эмбрионов в матку. Рассмотрим каждый этап ЭКО и ИКСИ подробнее.
Первым этапом ЭКО и ИКСИ является стимуляция фолликулогенеза, для чего женщина принимает гормональные препараты, воздействующие на яичники и вызывающие рост и развитие сразу нескольких десятков фолликулов, в которых образуются яйцеклетки. Целью стимуляции фолликулогенеза является формирование в яичниках сразу нескольких яйцеклеток, готовых к оплодотворению, которые можно будет отобрать для дальнейших манипуляций.
Для этого этапа врач выбирает так называемый протокол – схему приема гормональных препаратов. Имеются разные протоколы для ЭКО и ИКСИ, отличающиеся друг от друга дозировками, комбинациями и длительностью приема гормональных препаратов. В каждом случае протокол выбирается индивидуально, в зависимости от общего состояния организма и причины бесплодия. Если один протокол оказался неудачным, то есть после его завершения беременность не состоялась, то для второго цикла ЭКО или ИКСИ врач может назначить другой протокол.
Перед началом стимуляции фолликулогенеза врач может рекомендовать прием оральных контрацептивов в течение 1 – 2 недель с целью подавления выработки собственных половых гормонов яичниками женщины. Подавлять выработку собственных гормонов необходимо, чтобы не произошло естественной овуляции, при которой созревает только одна яйцеклетка. А для ЭКО и ИКСИ нужно получить несколько яйцеклеток, а не одну, для чего и проводится стимуляция фолликулогенеза.
Далее начинается собственно этап стимуляции фолликулогенеза, который всегда приурочивают к 1 – 2 дню менструального цикла. То есть начинать прием гормональных препаратов для стимуляции яичников нужно с 1 – 2 дня очередной менструации.
Стимуляция яичников проводится по различным протоколам, но всегда предполагает применение препаратов группы фолликулостимулирующего гормона, хорионического гонадотропина и агонистов или антагонистов агонистов гонадотропин-рилизинг гормона. Порядок, длительность и дозировки применения препаратов всех указанных групп определяются лечащим врачом-репродуктологом. Имеется две основные разновидности протоколов стимуляции овуляции – короткие и длинные.
В длинных протоколах стимуляция овуляции начинается со 2 дня очередной менструации. При этом женщина сначала делает подкожные инъекции препаратов фолликулостимулирующего гормона (Пурегон, Гонал и т.д.) и агонистов или антагонистов гонадотропин-рилизинг гормона (Гозерелин, Трипторелин, Бусерелин, Диферелин и т.д.). Оба препарата вводятся ежедневно в виде подкожных инъекций, и один раз в 2 – 3 дня производится анализ крови для определения концентрации эстрогенов в крови (Е2), а также УЗИ яичников с измерением размеров фолликулов. Когда концентрация эстрогенов Е2 достигнет 50 мг/л, а фолликулы вырастут до 16 – 20 мм (в среднем это происходит за 12 – 15 дней), прекращают инъекции фолликулостимулирующего гормона, продолжают введение агонистов или антагонистов гонадотропин-рилизинг гормона и присоединяют инъекции хорионического гонадотропина (ХГЧ). Далее по УЗИ контролируют ответ яичников и определяют длительность инъекций хорионического гонадотропина. Введение агонистов или антагонистов гонадотропин-рилизинг гормона прекращают за один день до прекращения инъекций хорионического гонадотропина. Затем через 36 часов после последней инъекции ХГЧ при помощи специальной иглы под наркозом забирают созревшие яйцеклетки из яичников женщины.
В коротких протоколах стимуляция яичников также начинается со 2 дня менструации. При этом женщина одновременно ежедневно вводит сразу три препарата – фолликулостимулирующего гормона, агониста или антагониста гонадотропин-рилизинг гормона и хорионического гонадотропина. Каждые 2 – 3 дня производят УЗИ с измерением размеров фолликулов, и когда появится не менее трех фолликулов 18 – 20 мм в диаметре, то прекращают введение препаратов фолликулостимулирующего гормона и агонистов или антагонистов гонадотропин-рилизинг гормона, но еще в течение 1 – 2 дней вводят хорионический гонадотропин. Через 35 – 36 часов после последней инъекции хорионического гонадотропина забирают яйцеклетки из яичников.
Процедура забора яйцеклеток производится под наркозом, поэтому совершенно безболезненна для женщины. Яйцеклетки забирают при помощи иглы, которую вводят в яичники через переднюю брюшную стенку или через влагалище под контролем УЗИ. Сам забор клеток длится 15 – 30 минут, но после завершения манипуляции женщину оставляют в медицинском учреждении под наблюдением в течение нескольких часов, после чего отпускают домой, рекомендуя на протяжении суток воздерживаться от работы и управления автомобилем.
Далее получают сперму для оплодотворения. Если мужчина способен эякулировать, то сперма получается методом обычной мастурбации непосредственно в медицинском учреждении. Если же мужчина не способен к семяизвержению, то сперму получают путем пункции яичек, производимой под наркозом аналогично манипуляции забора яйцеклеток из яичников женщины. При отсутствии мужчины-партнера извлекается из хранилища донорская сперма, выбранная женщиной.
Сперму доставляют в лабораторию, где ее подготавливают, выделяя сперматозоиды. После чего по методике ЭКО на специальной питательной среде смешивают яйцеклетки и сперматозоиды, и оставляют на 12 часов для оплодотворения. Обычно оплодотворяются 50% яйцеклеток, которые уже являются эмбрионами. Именно их отбирают и выращивают в специальных условиях в течение 3 – 5 дней.
Готовые 3 – 5-дневные эмбрионы переносят в матку женщины при помощи специального катетера. В зависимости от возраста и состояния организма женщины, в матку переносят 1 – 4 эмбриона. Чем моложе женщина – тем меньшее количество эмбрионов подсаживают в матку, поскольку вероятность их приживления гораздо выше, чем у более старших представительниц прекрасного пола. Поэтому чем старше женщина – тем большее количество эмбрионов подсаживают в матку, чтобы хотя бы один смог прикрепиться к стенке и начать развиваться. В настоящее время рекомендуется женщинам младше 35 лет переносить в матку 2 эмбриона, женщинам 35 – 40 лет – 3 эмбриона, а дамам старше 40 лет – 4 – 5 эмбрионов.
После переноса эмбрионов в матку необходимо следить за своим состоянием и немедленно обращаться к врачу, если появились следующие симптомы:
- Озноб и повышенная температура тела;
- Дурно пахнущие влагалищные выделения;
- Боли и спазмы в животе;
- Кровотечение из половых путей;
- Кашель, одышка и боли в груди;
- Сильная тошнота или рвота;
- Боли любой локализации.
После переноса эмбрионов в матку врач назначает прием препаратов прогестерона (Утрожестан, Дюфастон и др.) и ожидает две недели, которые необходимы для прикрепления эмбриона к стенкам матки. Если хотя бы один эмбрион прикрепится к стенке матки, то у женщины наступит беременность, определить которую можно будет через две недели после подсадки зародыша. Если же ни один из подсаженных эмбрионов не прикрепится к стенке матки, то беременность не состоится, и цикл ЭКО-ИКСИ считается неудачным.
Состоялась ли беременность, определяют по концентрации хорионического гонадотропина (ХГЧ) в крови. Если уровень ХГЧ соответствует беременности, то производится УЗИ. И если на УЗИ видно плодное яйцо, то беременность наступила. Далее врач определяет количество эмбрионов, и если их больше двух, то рекомендуется редукция всех остальных плодов, чтобы не было многоплодной беременности. Редукция эмбрионов рекомендуется, поскольку при многоплодной беременности слишком высоки риски осложнений и неблагоприятного завершения беременности. После установления факта беременности и редукции эмбрионов (при необходимости) женщина переходит к врачу акушеру-гинекологу для ведения беременности.
Поскольку беременность не всегда наступает после первой попытки ЭКО или ИКСИ, то для успешного зачатия может понадобиться несколько циклов искусственного оплодотворения. Рекомендуется проводить циклы ЭКО и ИКСИ без перерывов вплоть до наступления беременности (но не более 10 раз).
В ходе проведения циклов ЭКО и ИКСИ можно замораживать эмбрионы, которые оказались «лишними» и не были пересажены в матку. Такие эмбрионы можно разморозить и использовать для следующей попытки забеременеть.
Дополнительно в ходе цикла ЭКО-ИКСИ можно производить пренатальную диагностику эмбрионов до их подсадки в матку. В ходе пренатальной диагностики выявляют различные генетические аномалии у образовавшихся эмбрионов и производят выбраковку зародышей с нарушениями генов. По результатам пренатальной диагностики отбирают и переносят в матку только здоровые эмбрионы без генетических аномалий, что уменьшает риск спонтанного выкидыша и рождения детей с наследственными болезнями. В настоящее время использование пренатальной диагностики позволяет предотвратить рождение детей с гемофилией, миопатией Дюшена, синдромом Мартина-Белла, синдромом Дауна, синдромом Патау, синдромом Эдвардса, синдромом Шершевского-Тернера и рядом других генетических заболеваний.
Проведение пренатальной диагностики перед переносом эмбрионов в матку рекомендуется в следующих случаях:
- Рождение детей с наследственными и врожденными болезнями в прошлом;
- Наличие генетический аномалий у родителей;
- Две и более неудачные попытки ЭКО в прошлом;
- Пузырный занос во время прошлых беременностей;
- Большое количество сперматозоидов с хромосомными аномалиями;
- Возраст женщины старше 35 лет.
Сущность методики искусственной инсеминации заключается во введении специальным образом подготовленной мужской спермы в половые пути женщины во время овуляции. Это означает, что для инсеминации по результатам УЗИ и одноразовым тест-полоскам вычисляют день овуляции у женщины, и на основании этого устанавливают срок введения спермы в половые пути. Как правило, для повышения вероятности наступления беременности сперму вводят в половые пути женщины трижды – за один день до овуляции, в день овуляции и на день позже овуляции.
Сперму берут у мужчины непосредственно в день осуществления инсеминации. Если женщина одинока и не имеет партнера, то берется донорская сперма из специального банка. Перед введением в половые пути сперму концентрируют, удаляют патологические, неподвижные и нежизнеспособные сперматозоиды, а также клетки эпителия и микробы. Только после обработки сперму, содержащую концентрат активных сперматозоидов без примесей микробной флоры и клеток, вводят в половые пути женщины.
Сама процедура инсеминации довольна проста, поэтому ее проводят в условиях поликлиники на обычном гинекологическом кресле. Для инсеминации женщина располагается на кресле, в ее половые пути вводят тонкий эластичный гибкий катетер, через который при помощи обычного шприца впрыскивают концентрированную, специально подготовленную сперму. После введения спермы на шейку матки надевают колпачок со спермой и оставляют женщину полежать в неизменном положении в течение 15 – 20 минут. После этого, не вынимая колпачка со спермой, женщине разрешается вставать с гинекологического кресла и заниматься обычными привычными делами. Колпачок со спермой удаляется женщиной самостоятельно через несколько часов.
Подготовленную сперму, в зависимости от причины бесплодия, врач может ввести во влагалище, в шейку матки, в полость матки и в маточные трубы. Однако наиболее часто сперма вводится в полость матки, поскольку такой вариант инсеминации обладает оптимальным соотношением эффективности и простоты выполнения.
Процедура искусственной инсеминации наиболее эффективна у женщин младше 35 лет, у которых беременность наступает примерно в 85 – 90% случаев после 1 – 4 попыток введения спермы в половые пути. Необходимо помнить, что женщинам любого возраста рекомендуется производить не более 3 – 6 попыток искусственной инсеминации, поскольку если все они окончились неудачей, то следует признать метод неэффективным в данном конкретном случае и переходить к другим способам искусственного оплодотворения (ЭКО, ИКСИ).
1.Агонисты гонадотропин-рилизинг гормона:
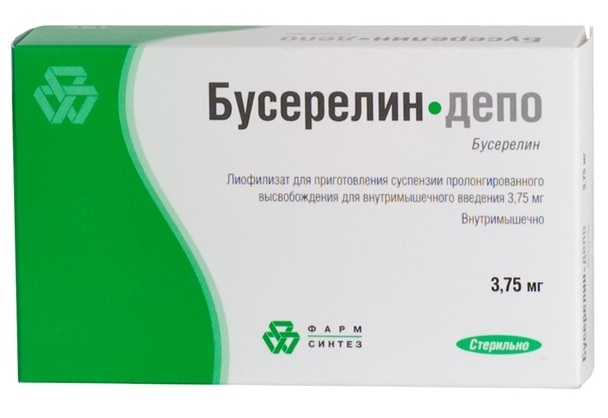
- Гозерелин (Золадекс);
- Трипторелин (Диферелин, Декапептил, Декапептил-Депо);
- Бусерелин (Бусерелин, Бусерелин-Депо, Бусерелин Лонг ФС).
2.Антагонисты гонадотропин-рилизинг гормона:
- Ганиреликс (Оргалутран);
- Цетрореликс (Цетротид).
3.Препараты, содержащие гонадотропные гормоны (фолликулостимулирующий гормон, лютеинизирующий гормон, менотропины):
- Фоллитропин альфа (Гонал-Ф, Фоллитроп);
- Фоллитропин бета (Пурегон);
- Корифоллитропин альфа (Элонва);
- Фоллитропин альфа + лутропин альфа (Перговерис);
- Урофоллитропин (Альтерпур, Бравелль);
- Менотропины (Меногон, Менопур, Менопур Мультидоза, Мерионал, ХуМоГ).
4.Препараты хорионического гонадотропина:
- Хорионический гонадотропин (Хорионический гонадотропин, Прегнил, Экостимулин, Хорагон);
- Хориогонадотропин альфа (Овитрель).
5.Производные прегнена:
- Прогестерон (Ипрожин, Крайнон, Праджисан, Утрожестан).
6. Производные прегнадиена:
- Дидрогестерон (Дюфастон);
- Мегестрол (Мегейс).
Вышеперечисленные гормональные препараты применяются в циклах ЭКО-ИКСИ в обязательном порядке, поскольку обеспечивают стимуляцию роста фолликулов, овуляцию и поддержание желтого тела после переноса эмбрионов. Однако, в зависимости от индивидуальных особенностей и состояния организма женщины, врач может дополнительно назначать еще целый ряд лекарственных препаратов, например, обезболивающие, успокоительные и т.д.
Для проведения искусственной инсеминации могут применяться все те же самые препараты, что и для циклов ЭКО и ИКСИ, если планируется введение спермы в половые пути на фоне индуцированной, а не естественной овуляции. Однако если инсеминация планируется на естественной овуляции, то по необходимости применяют только препараты производных прегнена и прегнадиена после внесения спермы в половые пути.
Искусственное оплодотворение: методы и их описание (искусственная инсеминация, ЭКО, ИКСИ), в каких случаях они применяются — видео
Искусственное оплодотворение: как оно происходит, описание методов (ЭКО, ИКСИ), комментарии эмбриологов — видео
Искусственное оплодотворение пошагово: извлечение яйцеклетки, оплодотворение методами ИКСИ и ЭКО, трансплантация эмбрионов. Процесс заморозки и хранения эмбрионов — видео
- Определение концентраций пролактина, фолликулостимулирующего и лютеинизирующего гормонов и стероидов (эстрогенов, прогестерона, тестостерона) в крови;
- УЗИ матки, яичников и маточных труб трансвагинальным доступом;
- Оценивается проходимость маточных труб в ходе лапароскопии, гистеросальпингографии или контрастной эхогистеросальпингоскопии;
- Оценивается состояние эндометрия в ходе УЗИ, гистероскопии и биопсии эндометрия;
- Спермограмма для партнера (дополнительно к спермограмме производится смешанная антиглобулиновая реакция сперматозоидов при необходимости);
- Тесты на наличие половых инфекций (сифилис, гонорея, хламидиоз, уреаплазмоз и т.д.).
При выявлении каких-либо отклонений от нормы проводят необходимое лечение, обеспечивая нормализацию общего состояния организма и делая готовность половых органов максимальной к предстоящим манипуляциям.
Далее на этапе подготовки к выполнению искусственного оплодотворения любым методом проводят следующие исследования:
- Анализ крови на сифилис (МРП, ИФА) женщине и мужчине (донору спермы);
- Анализ крови на ВИЧ/СПИД, гепатиты В и С, а также на вирус простого герпеса и женщине, и мужчине;
- Микроскопическое исследование мазков из влагалища женщин и уретры мужчин на микрофлору;
- Бактериальный посев мазков из половых органов мужчины и женщины на трихомонады и гонококки;
- Микробиологическое исследование отделяемого половых органов мужчины и женщины на хламидии, микоплазму и уреаплазму;
- Выявление вирусов простого герпеса 1 и 2 типов, цитомегаловируса в крови женщины и мужчины методом ПЦР;
- Общий анализ крови, биохимический анализ крови, коагулограмма для женщины;
- Общий анализ мочи для женщины;
- Определение наличия в крови антител типов G и M к вирусу краснухи у женщины (при отсутствии антител в крови делают прививку от краснухи);
- Анализ мазка из половых органов женщины на микрофлору;
- Цитологический мазок с шейки матки;
- УЗИ органов малого таза;
- Флюорография для женщин, не делавших это исследование более 12 месяцев;
- Электрокардиограмма для женщины;
- Маммография для женщин старше 35 лет и УЗИ молочных желез для женщин младше 35 лет;
- Консультация врача-генетика для женщин, у кровных родственников которых были случаи рождения детей с генетическими заболеваниями или врожденными пороками развития;
- Спермограмма для мужчин.
Если в ходе обследования выявляются эндокринные нарушения, то женщину консультирует эндокринолог и назначает необходимое лечение. При наличии патологических образований в половых органах (миомы матки, полипы эндометрия, гидросальпинкс и т.д.) производится лапароскопия или гистероскопия с удалением данных новообразований.

1. Бесплодие любого происхождения, которое не поддается терапии гормональными препаратами и лапароскопическими оперативными вмешательствами, производившимися на протяжении 9 – 12 месяцев.
2. Наличие заболеваний, при которых наступление беременности без ЭКО невозможно:
- Отсутствие, непроходимость или аномалии строения маточных труб;
- Синдром поликистозных яичников;
- Эндометриоз, не поддающийся терапии;
- Отсутствие овуляций;
- Истощение яичников.
3. Полное отсутствие или малое количество сперматозоидов в сперме партнера.
4. Низкая подвижность сперматозоидов.
Показаниями для проведения ИКСИ являются те же состояния, что и для ЭКО, но с наличием хотя бы одного из нижеперечисленных факторов со стороны партнера:
- Малое количество сперматозоидов;
- Низкая подвижность сперматозоидов;
- Большое количество патологических сперматозоидов;
- Наличие антиспермальных антител в сперме;
- Малое количество полученных яйцеклеток (не более 4 штук);
- Неспособность мужчины к семяизвержению;
- Низкий процент оплодотворений яйцеклеток (менее 20%) в прошлых циклах ЭКО.
Показаниями для искусственной инсеминации являются следующие состояния или заболевания у одного или обоих партнеров:
1.Со стороны мужчины:
- Сперма с низкой способностью к оплодотворению (малое количество, низкая подвижность, большой процент дефектных сперматозоидов и т.д.);
- Малый объем и высокая вязкость спермы;
- Наличие антиспермальных антител;
- Нарушение способности к семяизвержению;
- Ретроградная эякуляция (выброс спермы в мочевой пузырь);
- Аномалии строения полового члена и уретры у мужчины;
- Состояние после вазэктомии (перевязки семявыносящих протоков).
2.Со стороны женщины:
- Бесплодие цервикального происхождения (например, слишком вязкая шеечная слизь, которая не дает сперматозоидам проникать в матку, и др.);
- Хронический эндоцервицит;
- Оперативные вмешательства на шейке матки (конизация, ампутация, криодеструкция, диатермокоагуляция), приведшие к ее деформации;
- Вагинизм;
- Необъяснимое бесплодие;
- Антиспермальные антитела;
- Редкие овуляции;
- Аллергия на сперму.
В настоящее время имеются абсолютные противопоказания и ограничения к применению методов искусственного оплодотворения. При наличии абсолютных противопоказаний процедуру оплодотворения нельзя проводить ни при каких обстоятельствах до тех пор, пока фактор противопоказания не будет удален. При наличии ограничений к искусственному оплодотворению процедуру проводить нежелательно, но возможно с соблюдением осторожности. Однако если имеются ограничения к искусственному оплодотворению, рекомендуется сначала устранить эти ограничивающие факторы, и только после этого производить медицинские манипуляции, поскольку это повысит их эффективность.
Итак, согласно приказу Минздрава РФ, противопоказаниями для ЭКО, ИКСИ и искусственной инсеминации являются следующие состояния или заболевания у одного или обоих партнеров:
- Туберкулез в активной форме;
- Острые гепатиты А, В, С, D, G или обострение хронических гепатитов В и С;
- Сифилис (оплодотворение откладывают до излечения инфекции);
- ВИЧ/СПИД (на стадиях 1, 2А, 2Б и 2В искусственное оплодотворение откладывают до перехода заболевания в субклиническую форму, а на стадиях 4А, 4Б и 4В откладывают ЭКО и ИКСИ до перехода инфекции в стадию ремиссии);
- Злокачественные опухоли любых органов и тканей;
- Доброкачественные опухоли женских половых органов (матки, цервикального канала, яичников, маточных труб);
- Острые лейкозы;
- Миелодиспластические синдромы;
- Лимфомы;
- Лимфогранулематоз;
- Хронический миелолейкоз в терминальной стадии или требующий терапии ингибиторами тирозинкиназ;
- Бластные кризы при хронических миелолейкозах;
- Апластическая анемия тяжелой формы;
- Гемолитические анемии в периоды острых гемолитических кризов;
- Идиопатическая тромбоцитопеническая пурпура, не поддающаяся терапии;
- Острый приступ порфирии при условии, что ремиссия продолжалась менее 2 лет;
- Геморрагический васкулит (пурпура Шенлейна-Геноха);
- Антифосфолипидный синдром (тяжелое течение);
- Сахарный диабет с почечной недостаточностью терминальной стадии при невозможности трансплантации почки;
- Сахарный диабет с пересадкой почки;
- Сахарный диабет с прогрессирующей пролиферативной ретинопатией;
- Гиперпаратиреоз (тяжелое течение с проявлениями со стороны костей и внутренних органов);
- Хронические и затяжные психические расстройства со стойкими психозами и слабоумием или с высокой вероятностью обострения в период беременности и родов;
- Наследственные и дегенеративные психические заболевания;
- Психические заболевания, обусловленные приемом веществ, воздействующих на ЦНС;
- Аффективные расстройства;
- Инвалидизирующие некурабельные заболевания нервной системы, сопровождающиеся тяжелыми двигательными и психическими расстройствами;
- Ревматические пороки сердца, сопровождающиеся недостаточностью кровообращения 2Б или 3 степени, высокой легочной гипертензией или тромбоэмболическими осложнениями;
- Кардиомиопатии;
- Болезнь Аэрза (Айерсы);
- Состояние после кардиохирургических операций (неполной коррекции врожденного порока сердца, после протезирования нескольких клапанов);
- Аневризма аорты или магистральных артерий (мозговых, почечных, подвздошных, селезеночной и др.);
- Тромбоэмболическая болезнь и тромбоэмболические осложнения (эмболии артерий головного мозга, рук, ног, почек, легочной артерии и т.д.);
- Гипертоническая болезнь IIВ или III стадий с отсутствием эффекта от лечения;
- Тяжелая дыхательная недостаточность;
- Печеночная недостаточность;
- Острая жировая дистрофияпечени;
- Цирроз печени, сочетающийся с портальной гипертензией с риском кровотечения из вен пищевода или печеночной недостаточностью;
- Болезнь Крона, осложненная стенозом кишки, свищами, нарушениями всасывания и кровотечениями;
- Неспецифический язвенный колит, осложненный расширением кишки, профузными поносами и кишечными кровотечениями;
- Целиакия, осложненная нарушением всасывания питательных веществ в тонкой кишке;
- Грыжа передней брюшной стенки;
- Спайки кишечника с периодическими явлениями непроходимости;
- Кишечные свищи;
- Острый или обострение хронического гломерулонефрита;
- Хроническая почечная недостаточность любого происхождения;
- Пузырный занос, возникший при прошлых беременностях;
- Хорионэпителиома;
- Ревматоидный артрит, не поддающийся терапии, быстро прогрессирующий и дающий осложнения на другие органы;
- Полиартериит с поражением легких (Черджа-Стросса);
- Узелковый полиартериит;
- Гранулематоз Вегенера;
- Синдром Такаясу;
- Системная красная волчанка с частыми обострениями;
- Дерматополимиозит, требующий лечения высокими дозами глюкокортикоидов;
- Системная склеродермия с высокой активность процесса;
- Синдром Шегрена при тяжелом течении;
- Врожденные пороки матки, при которых невозможно вынашивание беременности;
- Врожденные пороки сердца, аорты и легочной артерии (дефект межпредсердной перегородки, дефект межжелудочковой перегородки, открытый артериальный проток, стеноз аорты, коарктация аорты, стеноз легочной артерии, транспозиция магистральных сосудов, полная форма атриовентрикулярной коммуникации, общий артериальный ствол, единственный желудочек сердца, атрезия атриовентрикулярных или полулунных клапанов), которые приводят к недостаточности кровообращения или легочной гипертензии;
- Врожденные аномалии строения атриовентрикулярных клапанов, сопровождающиеся регургитацией 3-4 степени и сложными аритмиями;
- Тетрада Фалло;
- Пентада Фалло;
- Аномалия Эбштейна;
- Синдром Эйзенменгера;
- Синдром Лютембаше;
- Единственная почка при наличии у человека при азотемии, артериальной гипертензии, туберкулеза, пиелонефрита, гидронефроза;
- Экстрофия мочевого пузыря;
- Врожденный множественный артрогрипоз;
- Дисплазия костей или позвоночника;
- Врожденная ломкость костей;
- Врожденное отсутствие ног или рук;
- Краниосиностоз;
- Полная непроходимость, отсутствие или аномалии строения маточных труб (только для искусственной инсеминации).
Ограничениями для ЭКО, ИКСИ и искусственной инсеминации являются следующие состояния или заболевания:
- Низкий овариальный резерв по данным УЗИ или по концентрации антимюллерова гормона в крови (только для ЭКО и ИКСИ);
- Состояния, при которых показано использование донорских яйцеклеток, сперматозоидов или эмбрионов;
- Полная невозможность выносить беременность;
- Наследственные заболевания, сцепленные с женской половой Х-хромосомой (гемофилия, миодистрофия Дюшена, ихтиоз, амиотрофия Шарко-Мари и т.д.). В данном случае рекомендуется производство ЭКО только с обязательной предимплантационной диагностикой.
Как сама процедура искусственного оплодотворения, так и применяемые в различных методиках лекарственные препараты могут в очень редких случаях приводить к осложнениям, таким, как:
- Многоплодная беременность;
- Внематочная беременность;
- Синдром гиперстимуляции яичников;
- Разрыв яичника;
- Кровотечение и выделения из влагалища после забора созревших яйцеклеток.
Наиболее тяжелыми осложнениями искусственного оплодотворения являются разрыв яичника и гиперстимуляция яичников. Разрыв яичника встречается крайне редко, а синдром гиперстимуляции несколько чаще – в среднем у 2 – 6% женщин. Синдром гиперстимуляции яичников возникает на фоне применения гормональных препаратов на этапе индукции овуляции в циклах ЭКО и ИКСИ, и проявляется сильными болями в животе, рвотой, тромбозами сосудов легких и ног, а также нарушением водно-электролитного баланса.

Если женщина принимает решение об использовании спермы своего партнера, то ему придется пройти обследование и сдать биологический материал в лаборатории специализированного медицинского учреждения, указав необходимые сведения о себе (ФИО, год рождения) в отчетной документации и подписав информированное согласие на желаемую методику искусственного оплодотворения. Перед сдачей спермы мужчине рекомендуется в течение 2 – 3 дней не заниматься сексом и не мастурбировать с эякуляцией, а также воздерживаться от употребления спиртных напитков, курения и переедания. Обычно сдача спермы производится в тот же день, когда у женщины забирают яйцеклетки или когда намечена процедура инсеминации.
Если женщина одинока или ее партнер не может предоставить сперматозоиды, то можно воспользоваться донорской спермой из специального банка. В банке спермы хранятся в замороженном виде образцы сперматозоидов здоровых мужчин в возрасте 18 – 35 лет, среди которых можно выбрать наиболее предпочтительный вариант. Для облегчения выбора донорской спермы в банке данных имеются шаблонные карточки, на которых указаны физические параметры мужчины-донора, такие, как рост, вес, цвет глаз и волос, форма носа, ушей и т.д.
Выбрав желаемую донорскую сперму, женщина начинает производить необходимую подготовку к процедурам искусственного оплодотворения. Далее в назначенный день сотрудники лаборатории размораживают и подготавливают донорскую сперму и используют ее по назначению.
В настоящее время применяется только донорская сперма от мужчин с отрицательными анализами на ВИЧ, сифилис, гепатиты В и С, поэтому женщина может быть уверена, что не заразится от чужого биологического материала опасными заболеваниями.
Перед тем, как допустить мужчину до донорства спермы, проводится обязательное следующее обследование:
- Обследование у психиатра;
- Обследование у терапевта;
- Обследование уролога;
- Определение антител к возбудителю сифилиса в крови;
- Определение антигенов вируса простого герпеса в крови;
- Определение антител типов М, G к ВИЧ 1 и ВИЧ 2;
- Определение антител типов М, G к вирусам гепатитов В и С;
- Исследование мазков из уретры на гонококк (микроскопическое), цитомегаловирус (ПЦР), хламидии, микоплазму и уреаплазму (бакпосев);
- Спермограмма.
По результатам обследования врач подписывает допуск к донорству спермы, после чего мужчина может сдавать свой семенной материал для дальнейшего хранения и использования.
На каждого донора спермы, согласно приказу 107н Министерства Здравоохранения РФ, заводится следующая индивидуальная карта, в которой отражены все основные и необходимые параметры физических данных и состояния здоровья мужчины:
Индивидуальная карта донора спермы
Ф.И.О.___________________________________________________________________
Дата рождения________________________Национальность______________________
Расовая принадлежность___________________________________________________
Место постоянной регистрации ____________________________________________
Контактный телефон_____________________________
Образование_________________________Профессия____________________________
Вредные и/или опасные производственные факторы (есть/нет) Какие:_________
Семейное положение (холост/женат/разведен)
Наличие детей (есть/нет)
Наследственные заболевания в семье (есть/нет)
Вредные привычки:
Курение (да/нет)
Употребление алкоголя (с частотой___________________)/не употребляю)
Употребление наркотических средств и/или психотропных веществ:
Без назначения врача
(никогда не употреблял/с частотой ______________________)/регулярно)
Сифилис, гонорея, гепатит (не болел/болел)
Имели ли Вы когда-нибудь положительный или неопределенный ответ при обследовании на ВИЧ, вирус гепатита В или С? (да/нет)
Находится/не находится под диспансерным наблюдением в кожно-венерологическом диспансере/психоневрологическом диспансере________
Если находится, то у какого врача-специалиста_______________________________________________
Фенотипические признаки
Рост________________Вес__________________
Волосы (прямые/вьющиеся/кудрявые) Цвет волос_____________________________
Разрез глаз (европейский/азиатский)
Цвет глаз (голубые/зеленые/серые/карие/черные)
Нос (прямой/с горбинкой/курносый/широкий)
Лицо (круглое/овальное/узкое)
Наличие стигм____________________________________________________________
Лоб (высокий/низкий/обычный)
Дополнительные сведения о себе (для заполнения не обязательны)
_________________________________________________________________________
Чем болел за последние 2 месяца___________________________________________
Группа крови и Rh-фактор________________(________) Rh (________).
Стоимость процедур искусственного оплодотворения различна в разных странах и для разных методов. Так, в среднем ЭКО в России стоит около 3 – 6 тысяч долларов (вместе с лекарственными препаратами), в Украине – 2,5 – 4 тысячи долларов (также вместе с лекарствами), в Израиле – 14 – 17 тысяч долларов (вместе с препаратами). Стоимость ИКСИ примерно на 700 – 1000 долларов дороже ЭКО в России и Украине, и на 3000 – 5000 в Израиле. Цена искусственной инсеминации колеблется в пределах 300 – 500 долларов в России и Украине, и около 2000 – 3500 долларов в Израиле. Мы привели цены на процедуры искусственного оплодотворения в долларовом эквиваленте, чтобы было удобно сравнивать, а также легко пересчитывать в необходимую местную валюту (рубли, гривны, шекели).
Отзывы об искусственном оплодотворении весьма разнородные, но в большинстве случаев все же положительные, поскольку практически все женщины сходятся во мнении, что ради счастья материнства можно перенести любые мытарства.
Когда требуется искусственное оплодотворение: как мужское курение виляет на зачатие. Мужское бесплодие как следствие курения — видео
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник