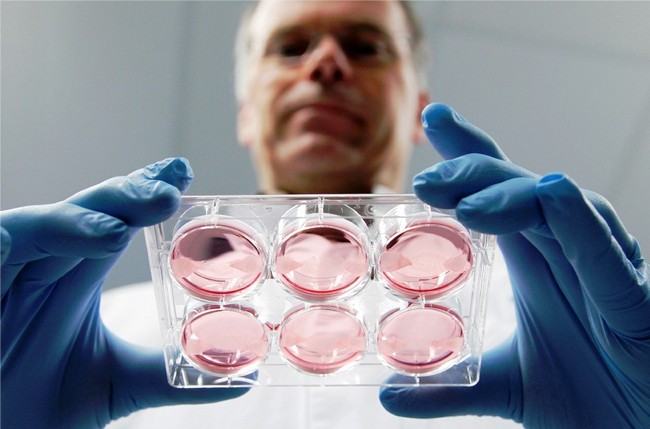
Бесплодие в браке, к сожалению, становится все большей проблемой в современном обществе. Приблизительно 15% супружеских пар не могут зачать ребенка в естественном цикле. В половине случаев бесплодного брака имеет значение мужской фактор. Крайне важным, в том числе и с психологической точки зрения для мужчины определить причины нарушения фертильности (плодовитости) и установить могут ли они быть излечены. К счастью, с появлением современных вспомогательных методов репродукции путь к беременности и ребенку, несмотря на всю сложность, стал возможным. В информации, которая будет представлена далее, вы сможете больше узнать обо всех возможных вариантах лечения. Тем самым вы будете лучше подготовлены перед визитом к урологу или специалисту-репродуктологу.
Что происходит в нормальных условиях?
Фертильность (плодовитость) у мужчины зависит от «производства» сперматозоидов и «доставки» их во влагалище женщины. Процесс начинается со сперматогенеза (развития сперматозоидов в яичках). Сперматозоиды образуются путем сложного деления клеток в течение нескольких месяцев. Далее сперматозоиды покидают яички и попадают в придаток, где они дозревают, приобретая свойства подвижности. По семявыносящим протокам сперматозоиды при эякуляции попадают в мочеиспускательный канал, смешиваясь с секретом предстательной железы и семенных пузырьков, являющихся питательной средой для сперматозоидов (семенная плазма). Для нормального сперматогенеза требуется достаточный уровень мужского полового гормона (тестостерона) и температура (ниже уровня температуры тела), которая существует в мошонке.
Что такое мужское бесплодие?
Мужское бесплодие это состояние, при котором мужчина не способен к оплодотворению. Нарушение фертильности может быть обусловлено либо нарушением сперматогенеза, либо каким-либо препятствием для нормально сформированных в яичках сперматозоидов на пути до влагалища женщины.
Каковы причины мужского бесплодия?
На приеме врач постарается выяснить структурные, наследственные, гормональные факторы, которые могут быть причиной нарушений репродуктивной системы.
Нарушение сперматогенеза (секреторное бесплодие) — наиболее частая причина мужского бесплодия. Исследование эякулята (спермограмма) выявляет снижение концентрации, подвижности или малое количество морфологически нормальных форм сперматозоидов.
Варикоцеле — расширение вен мошонки различной степени достаточно распространенное состояние у мужчин (до 16%). У бесплодных мужчин варикоцеле выявляется у 40%. Нарушение венозного оттока из яичка является причинным фактором бесплодия у мужчин. Варикоцеле достаточно легко выявляется при осмотре у врача. Эта причина бесплодия легко устраняется с помощью хирургической коррекции.
Ретроградная эякуляция — ситуация когда сперма выбрасывается в мочевой пузырь, а не через наружное отверстие полового члена. Причина кроется в том, что шейка мочевого пузыря не смыкается во время оргазма. Ретроградная эякуляция появляется у мужчин перенесших операции на предстательной железе (ТУР простаты) и шейки мочевого пузыря (лечение экстрофии в детском возрасте), при приеме некоторых лекарств (α-блокаторы), неврологических заболеваниях (рассеянный склероз). Клиническими проявлениями ретроградной эякуляции является уменьшение объёма или «сухая» эякуляция, «мутная моча» после сексуального контакта.
Аутоиммунное бесплодие — появление антител (иммунный ответ) на собственную сперму является следствием травмы мошонки, перенесенных операций или воспалительных процессов. Антитела отрицательно влияют на подвижность и оплодотворяющую способность сперматозоидов.
Нарушение проходимости семявыносящих протоков (обструктивное бесплодие) — может быть вызвано целым рядом факторов, таких как неоднократные эпизоды инфекции половых путей, предшествующими операциями на органах мошонки (в том числе и вазотомия), нарушение нормального развития и непроходимость протоков. Обструкция может быть на любом уровне, начиная от придатка яичка вплоть до семенного холмика.
Гормональные нарушения — гормоны вырабатываемые гипофизом стимулируют секреторную и эндокринную функции яичка. Поэтому уровень гормонов имеет существенное значение в нормальном сперматогенезе.
Генетическое бесплодие — генетика играет ключевую роль в области рождаемости. Отклонения, которые касаются количества, и структуры хромосом влияют на фертильность мужчин.
Лекарственное воздействие — ряд медикаментозных средств, которые мужчины могут принимать по поводу других заболеваний, оказывают негативное влияние на сперматогенез, подвижность сперматозоидов и эякуляцию.
Диагностика мужского бесплодия
Диагностика мужского бесплодия основывается на данных истории жизни и перенесенных заболеваний, осмотра и исследования эякулята. Спермограмма должна быть выполнена квалифицированным специалистом на хорошем оборудовании. По данным спермограммы оценивается количество, подвижность и процент морфологически нормальных форм сперматозоидов. Даже если в спермограмме имеются низкие значения по указанным параметрам, это не означает абсолютного бесплодия. Снижение показателей в ряде случаев требует дальнейшего обследования. Например, может потребоваться трансректальное ультразвуковое исследование для того чтобы определить состояние семенных пузырьков, наличие кист по ходу семявыносящих протоков на уровне предстательной железы. У части пациентов необходимо исследовать уровень гормонов (повышение фолликулостимулирующего гормона указывает на недостаточную функцию яичек). При небольшом объёме яичек, а также соответствующей клинической картине рекомендуется генетическое обследование. Завершающим этапом диагностики является биопсия яичек, которая выполняется через небольшой разрез под общим обезболиванием. В настоящее время биопсию яичка редко проводят как отдельную процедуру. Как правило, она сочетается с работой эмбриолога, который пытается получить сперматозоиды из ткани яичка для проведения последующих современных методов репродукции (ИКСИ).
Лечение мужского бесплодия
Лечение мужского бесплодия зависит от конкретной задачи, которую ставит перед врачом супружеская пара. В некоторых особо тяжелых случаях лечение не проводится. Современным подходом является сочетания медикаментозного, хирургического лечения с высокими медицинскими технологиями (ЭКО, ИКСИ).
Хирургическое лечение. В настоящее время хорошо известная техника подпахового доступа для ликвидации варикоцеле стала, по сути, амбулаторной операцией. Исследования большой когорты пациентов показали, что после устранения варикоцеле улучшаются показатели концентрации, подвижности и процент морфологически нормальных форм сперматозоидов. Весьма эффективна и микрохирургическая техника восстановления проходимости протоков, в основном у пациентов после вазотомии.
Медикаментозное лечение. Лекарственная терапия мужского бесплодия складывается из назначения гормональных препаратов и средств, влияющих на подвижность и качественные параметры сперматозоидов.
Если медикаментозное лечение не привело к беременности и улучшению показателей спермограммы не стоит отчаиваться. В современной медицине есть целый ряд высокотехнологичных вспомогательных репродуктивных технологий. В зависимости от сути проблемы вам могут предложить:
- Внутриматочная инсеминация (IUI) — введение сперматозоидов непосредственно в полость матки через специальный катетер. Этот метод применяется у супружеских пар, у которых бесплодие связано с подавлением функции сперматозоидов шеечной слизью (положительная проба Курцрока-Миллера), снижением процента активно-подвижных сперматозоидов, аутоиммунным бесплодием.
- Экстракорпоральное оплодотворение ЭКО (IVF) — оплодотворение вне организма женщины. Яйцеклетка женщины оплодотворяется спермой мужа или донора в условиях специальной лаборатории. При ЭКО, как правило, проводится гиперстимуляция яичников с последующей их пункцией для получения нескольких яйцеклеток. После 48-72 часов инкубации оплодотворенные яйцеклетки (2-3 эмбриона) вводятся в полость матки. Первоначально метод ЭКО использовался у женщин с непроходимостью маточных труб. В настоящее время показания существенно расширились. ЭКО выполняется у супружеских пар, у которых присутствует мужской фактор бесплодия (олигоастенотератозоооспермия).
- Интрацитоплазматическая инъекция сперматозоида ИКСИ (ICSI). Эта процедура стала революцией в лечении тяжелых форм мужского фактора бесплодных пар. Она заключается в непосредственном введении сперматозоида микроскопической иглой в яйцеклетку при 40- польном увеличении с целью её оплодотворения. Полученный эмбрион в последующем переносится в полость матки, как и при процедуре ЭКО. С появлением ИКСИ беременность стала возможной у супружеских пар, у которых присутствует тяжелые нарушения по мужскому фактору (азооспермия-отсутствие сперматозоидов в эякуляте). Для этого у мужчины выполняется пункция и аспирация яичка или придатка (TESA).
Часто задаваемые вопросы
Какие заболевания могут влиять на фертильность мужчины?
Целый ряд заболеваний может негативно влиять на сперматогенез. К ним можно отнести заболевания почек (гломерулонефрит, ХПН), онкологические заболевания и в особенности рак яичек, инфекции передаваемые половым путем, метаболические нарушения и эндокринные заболевания. Кроме того, банальные простудные заболевания с повышением температуры могут приводить к снижению показателей в спермограмме (не рекомендуется исследовать эякулят после перенесенных ОРВИ). Такие заболевания как муковисцедоз приводят к отсутствию сперматозоидов в эякуляте из-за непроходимости протоков или патологии на уровне семенных пузырьков.
Влияет ли курение на сперматогенез?
Да. В проведенных исследованиях было отмечено, что курение приводит к нарушению подвижности сперматозоидов и негативно влияет на семенную плазму (продукт семенных пузырьков, являющийся питательной средой для сперматозоидов)
Влияет ли прием стероидных препаратов на фертильность у мужчины?
Да. При регулярном использовании стероидных препаратов (некоторые мужчины увлекаются приростом мышечной массы тела) нарушается нормальный гормональный баланс и нарушается сперматогенез.
Могут ли у мужчины с отклонениями в спермограмме появиться дети с врожденными дефектами?
Совсем не обязательно. Риск появления врожденных дефектов у детей для большинства пар, обращающихся по поводу бесплодия в целом такой же, как и в общей популяции. Хотя для пациентов, у которых причиной бесплодия является генетический фактор, риск врожденных дефектов повышается. Этим парам необходимо получить медико-генетическую консультацию.
Что самое главное, о чем мужчина должен знать при бесплодии?
Ни вы, ни ваша партнерша не должны ощущать чувство вины по причине бесплодия. По данным Американского общества репродуктивной медицины (ASRM) приблизительно одна треть случаев бесплодия может быть отнесена к мужскому фактору, одна треть к нарушениям репродуктивного здоровья женщины. Оставшаяся треть приходится на смешанные случаи, из которых у 20% причина остается не выясненной (идиопатическое бесплодие). К счастью, с помощью современной медицины и высокотехнологичных технологий можно решить эту проблему у подавляющего большинства «бесплодных» пар.
источник
Недавно обнародованные данные указывают на связь между лечением бесплодия и риском рецидива РС у пациенток. Лечение бесплодия и обострение симптомов рассеянного склероза могут иметь определенную связь.
Исследование показало, что у трёх из четырех женщин с симптомами данного заболевания активность РС возросла в результате прохождения курса по лечению бесплодия с применением ВРТ .
Первая выборка была относительно небольшой – лечение прошло 16 женщин с РС.
Однако, в следующем, более масштабном, исследовании поучаствовало в 2 раза больше женщин, многие из которых также выказали обострение симптомов рассеянного склероза в результате лечения бесплодия.
Доктор Тимоти Кутзее, глава исследовательского отдела Национального Общества больных РС, заявил о том, что исследования указывают на важную роль гормонов. В частности, половых гормонов – в развитии рассеянного склероза.
«Длительное наблюдение за пациентками выявило проблему, требующую более пристального внимания, — заявил врач. – Как оказалось, управляя гормональным фоном при процедуре искусственного оплодотворения мы оказываем непосредственное влияние на протекание РС».
Рассеянный склероз – это аутоимунное заболевание, диагностированное у двух с половинной миллионов человек по всему земному шару.
Женщинам данный диагноз ставится в 2 раза чаще, чем мужчинам. При этом женщинам диагноз РС в основном ставится в детородном возрасте.
При этом пациентки с РС страдают от невозможности зачать ребенка ничуть не чаще женщин без этого заболевания. Однако, фертильность может нарушиться в результате приёма медикаментов, направленных на борьбу с симптомами РС.
Когда бесплодие возникает при симптомах склероза, для достижения беременности пациентки зачастую прибегают к ВРТ , — рассказывает доктор Хорхе Корреале.
В рамках недавнего исследования доктор с коллегами обследовали пациенток с ремиттирующим типом РС, прошедших двадцать шесть полных циклов процедур лечения бесплодия.
Помимо прочего, лечение подразумевает приём препаратов, влияющих на гормональный фон и подготавливающих организм к зачатию и беременности.
По сравнению с пациентками в стадии ремиссии, не проходившими лечения бесплодия, женщины, подвергнувшиеся им, выказали 7-кратное учащение вспышек симптомов и девятикратное увеличение активности заболевания. Это было выявлено благодаря сканированию МРТ , регулярно проводимому на протяжении девяти месяцев после завершения последнего цикла процедур лечения.
Практически три из четырех вспышек (примерно 73%) включали в себя новые симптомы, и более чем в одном из четырех случаев (27%) они усугубляли ранее существовавшие симптомы.
В другом исследовании, французские ученые отслеживали состояние 32 женщин с РС.
В течение 90 дней после начала курса лечения бесплодия, у испытуемых была выявлена более высокая вероятность рецидива, чем до начала процедур. При этом женщины, так и не сумевшие забеременеть, были подвержены риску рецидива в большей степени, чем забеременевшие пациентки.
Вместе с тем, пока нельзя с уверенностью сказать, влияет ли лечение на общее развитие болезни.
Сама по себе беременность нередко становится причиной ремиссии симптомов РС. При этом они могут вернуться после рождения ребенка, но роды не влияют на развитие болезни в долгосрочной перспективе.
Мы не хотим показать своими исследованиями, что женщинам с РС не следует проходить лечение бесплодия , — добавляет Кутзее. Однако, нам хотелось бы дать им возможность сделать выбор, будучи в курсе всех «за» и «против». Благодаря развитию медицины, в наши дни люди с рассеянным склерозом могут вести вполне нормальную жизнь. Но наш долг – довести их качество жизни до уровня здорового человека .
источник
Долгое время считалось, что бесплодии чаще всего является женской проблемой. Но в последние годы доказано, что в бездетных супружеских парах в 40-50% случаев бесплодными являются мужчины. Если знать, какие болезни могут вызвать нарушение фертильности у мужчин, то можно путем профилактики уменьшить риск развития этой патологии.
Бесплодие подразделяют на две формы:
p, blockquote 4,0,0,0,0 —>
- Первичное – это случаи, когда от мужчины не наступала ни одна беременность.
- Вторичное бесплодие развивается у мужчин, от которых уже беременели женщины.
Болезни, приводящие к бесплодию, могут быть либо врожденными, либо приобретенными.
В период внутриутробного развития воздействие неблагоприятных факторов может привести к нарушению формирования половых органов мальчиков.
Наиболее частыми врожденными патологиями являются:
p, blockquote 8,0,0,0,0 —>
- полное отсутствие яичек или монорхизм – одно яичко;
- крипторхизм – задержка одного или двух яичек в полости живота, паховом канале (это приводит к его перегреву и нарушению выработки сперматозоидов);
- неправильное формирование яичек – дисгенезия.
Внутриутробное развитие члена также может пройти с формированием врожденных пороков. При расщеплении мочеиспускательного канала – эписпадии, уретра сформирована не полностью. В зависимости о степени выраженности, расщелина может достигать мочевого пузыря. Легкие формы не приводят к нарушениям эрекции, а наиболее тяжелые сопровождаются крючковой деформацией полового члена и болезненной эрекцией, секс становится невозможным.
К бесплодию может привести гипоспадия при отсутствии своевременного хирургического лечения. Это патология, при которой отверстие уретры находится не в центре головки полового члена, а смещена по направлению к промежности.
Нарушение эякуляции возникает при фимозе – сужении крайней плоти. Причиной может быть инфекция или врожденная аномалия.
Еще одним фактором нарушения или полного отсутствия фертильности являются болезни семявыносящей системы. Патология сенного канатика нарушает выделение спермы, в эякуляте может присутствовать только семенная жидкость, выделяемая простатой, но не будет сперматозоидов. Такое состояние называется синдромом Янга.
Варикоцеле – варикозное расширение вен семенного канатика, может быть врожденным и приобретенным. При этом наблюдается замедление кровотока в мошонке, нарушение терморегуляции и перегрев яичка. Такое состояние наблюдается в 40% случаев у мужчин с бесплодием. Дополнительным фактором служит иммунная реакция против тканей яичка: в норме они не контактируют с кровью, но при варикоцеле это происходит.
Травмы мужских органов, воспаление или отсутствие лечения варикоцеле может привести к развитию водянки семенного канатика. Это состояние не всегда сопровождается бесплодием, но при отсутствии лечения приведет к нему.
Нельзя упускать из виду венерические болезни, вызывающие мужское бесплодие. К ним относятся:
Такие патологии, как хламидиоз, уреоплазмоз, трихомониаз, микоплазмоз, кандидоз относятся к инфекциям, передаваемым половым путем и не входят в группу венерических.
Гонорея может осложниться развитием эпидидимита – воспаления тканей яичка. Болезнь развивается остро, яичко воспаляется, сильно болит и мешает двигаться. Исходом становится нарушение образования сперматозоидов.
Недостаточное лечение острой гонореи и восходящее распространение инфекции приводит к поражению предстательной железы. Хроническая гонорея приводит к простатиту, который осложняется бесплодием и импотенцией.
Хламидийная инфекция часто имеет скрытое течение. У многих ее диагностируют уже на стадии хронических изменений. Хламидии являются внутриклеточными паразитами, часто сочетаются с другой половой инфекцией. При отсутствии лечения возбудитель восходящим путем проникает в предстательную железу, яички. Там формируется очаг хронического воспаления. Простатит, вызванный хламидиями, приводит к механическому сдавлению уретры и семявыносящего протока.
При поражении яичковой ткани необратимые процессы приводят к рубцеванию канальцев. Сперматозоиды не способны выйти, ухудшается качество спермы.
Половым путем передается трихомониаз. Этот возбудитель изначально вызывает уретрит, но при длительном течении и распространении восходящим путем, трихомонада способна поражать семенные пузырьки, предстательную железу, что приводит к стойкому бесплодию.
Кандидоз у мужчин не является характерной патологией, ему в большей степени подвержены женщины. Но при ослаблении иммунитета развивается кандидоз полового члена. Он может проявиться в виде баланита и уретрита. Половой акт становится при этом болезненным, мужчина избегает секса. При отсутствии лечения формируется фимоз – сужение крайней плоти.
Болезни, приводящие к бесплодию, могут относиться к патологическим состояниям совершенно различных систем.
Сахарный диабет
Отсутствие фертильности регистрируется у 30% пациентов. При этом на его формирование действуют несколько факторов:
p, blockquote 28,0,0,0,0 —>
- Снижение уровня тестостерона, что чаще наблюдается при сахарном диабете 2 типа. Это происходит из-за сопутствующего ожирения, т.к. в жировой ткани происходит метаболизм андрогенов до эстрогенов.
- Нарушение микроциркуляции крови в органах малого таза и сужение просвета сосудов. В результате становится невозможным приток крови к половому члену в объеме, достаточном для эрекции.
- Полинейропатия нарушает чувствительность головки члена. Половой акт становится более длительным, и сам момент возбуждения оттягивается по времени. Нейропатия также сказывается на моменте эякуляции: нарушение иннервации сфинктера мочевого пузыря приводит к забросу спермы по пути наименьшего сопротивления – в обратном направлении.
Патологии гипофиза
Это эндокринный орган, который задает ритм секреции всех гормонов в организме. Аденомы гипофиза сопровождаются повышенной секрецией некоторых гормонов. Например, повышение пролактина – гормона, вызывающего выработку молока после родов, приводит к снижению либидо, ухудшению эрекции.
Гормональное бесплодие наблюдается при нарушении функции щитовидной железы. Гипотиреоз приводит к эректильной дисфункции.
Рассеянный склероз
Рассеянный склероз в два раза чаще поражает женщин, но развивается и у мужчин. На определенной стадии болезни развивается бесплодие. Его причины могут быть в снижении активности, повышенной утомляемости потере либидо. Также присоединяются физиологические проблемы – недержание мочи, нарушение иннервации и чувствительности. К этому добавляется неустойчивость настроения и снижение самооценки, появление неуверенности в себе.
Патологии пищеварительного тракта
Влияют на способность к зачатию в меньшей степени. Болезни печени с нарушением ее функции приводят к изменениям в гормональном фоне, снижению тестостерона, увеличению доли женских половых гормонов.
Эпидемический паротит
Это инфекционная болезнь, от которой предусмотрена прививка в детском возрасте. Если непривитый мальчик заболевает, то это грозит стремительным воспалением тканей яичка и повреждению половых клеток.
Иммунная форма бесплодия
Развивается после перенесенных воспалительных заболеваний яичек, травм, варикоцеле. При этом к собственным сперматозоидам вырабатываются антитела. При их прикреплении к хвосту сперматозоида, снижается его подвижность, к головке – способность к оплодотворению. Часто в шеечном секрете жен таких мужчин также содержатся антитела к сперме. Это делает оплодотворение маловероятным.
На наличие генетических аномалий нельзя повлиять извне. Если случилась поломка, то только внутриутробно, в момент зачатия. Многие хромосомные аномалии сопровождаются стерильностью человека-носителя.
Синдром Клайнфельтера – это наличие дополнительной половой хромосомы. В норме генотип женщины записывается ХХ, у мужчины XY. При данной патологии у мужчины полный набор хромосом равен 47, ХХY или просто XXY. Больные синдромом Клайнфельтера практически всегда стерильны. Яички при этом значительно уменьшены в размерах сперматозоиды отсутствуют.
Синдром Кальмана проявляется отсутствием вторичных половых признаков. Патология основывается на недостаточном синтезе гонадотропных гормонов. Их уменьшенная концентрация приводит к нарушению выработки тестостерона. Образование сперматозоидов становится невозможным.
Существуют и другие хромосомные патологии, сопровождающиеся бесплодием. Это природная защита от распространения дефектных генов.
Иногда мужчина считает себя бесплодным при невозможности эрекции или завершения полового акта. Причины у такого состояния могут быть исключительно психологическими. Для некоторых неудача в постели переносится очень тяжело. В этой ситуации имеет значение поведение партнерши. Если женщина начинает заострять внимание на неудачном половом акте, всячески указывает на несостоятельность супруга, то у него закрепиться негативная эмоциональная окраска полового акта.
В последующем мужчина будет изначально настроен на неудачу. Даже при наличии либидо, эрекция может не наступить или быть недостаточной.
В некоторых случаях психологическое бесплодие обусловлено различными страхами и фобиями. Мужчина, как и женщина, может испытывать страх, например, иметь детей. В таких случаях половой акт может быть незавершенным.
Чтобы избежать развития стерильности, особенно в молодом возрасте, важно соблюдать основы здорового образа жизни и личной гигиены, заниматься профилактикой, а не лечением:
p, blockquote 52,0,0,0,0 —>
- Правильное питание полезно не только для общего укрепления организма. Достаточное количество витаминов, микроэлементов, а также нутриентный состав влияет на качество спермы. Сперматозоиды находятся в семенной жидкости, которая является питательной средой для половых клеток. Ограничение жиров животного происхождения приводит к улучшению липидного состава крови. Углеводы из группы сложных, которые требуют длительного переваривания, не приводят к набору лишнего веса. Это также является профилактикой атеросклероза, сахарного диабета.
- Личная гигиена заключается в ежедневном посещении душа и использовании подходящего нижнего белья. Нужно следить, чтобы оно было из натуральных тканей. Для мужского здоровья в большей степени полезны трусы в форме шорт. Плавки сдавливают яички, прижимают их к телу, что приводит к перегреву и нарушению сперматогенеза.
- Для здоровья полезно иметь одного постоянного полового партнера. Распущенность в отношениях, частая смена девушек, а также незащищенные половые акты увеличивают шансы заразиться инфекцией. Если все же был незащищенный секс, то нужно сразу обмыть половой член проточной водой, обработать раствором хлоргексидина. При появлении первых неприятных симптомов в виде жжения, зуда, выделений из уретры, нужно срочно обратиться к урологу.
- Все имеющиеся хронические заболевания нужно своевременно лечить.
- Курение, алкоголь ухудшают работу сосудов, а значит кровоснабжение полового члена и яичек. При злоупотреблении алкоголем может развиться хронический гепатит и цирроз печени. При этом нарушается метаболизм половых гормонов, и мужчина становится бесплодным.
- Избегать стрессов и переутомления.
- Ограничить физические нагрузки до умеренных, не перенапрягаться.
- Избегать как переохлаждения, так и перегревания. Давно доказано, что посещение бани с целью попариться опасно для мужского здоровья: нагревание яичек до 40 градусов полностью останавливает образование сперматозоидов. Более высокие температуры делают этот процесс необратимым.
- Малоподвижный образ жизни так же негативно сказывается на мужском здоровье. Работа в длительном сидячем положении, например у водителей транспорта, дальнобойщиков, офисных работников, приводит к застою крови в малом тазу. Питание половых органов нарушается, что может привести к бесплодию. Поэтому нужно несколько раз в неделю заниматься активными видами спорта, посещать тренажерный зал, просто идти домой пешком в умеренном темпе.
- Работа во вредных условиях негативно влияет на качество спермы. Химическая промышленность, работа в горячем цеху, вибрация приводят к бесплодию. Поэтому нужно избегать вредной работы или регулярно проходить диспансерное обследование. При появлении первых отклонений в состоянии здоровья врач может рекомендовать переход на менее вредный труд.
Заболевания, вызывающие бесплодие у мужчин, поддаются профилактике. Если выполнять элементарные рекомендации врача, то такая проблема обойдет стороной.
p, blockquote 53,0,0,0,0 —> p, blockquote 54,0,0,0,1 —>
источник
В статье описаны основные причины бесплодия у мужчин, рассматриваются методы лечения бесплодия.
Проблема «хочу завести ребенка, но не могу», к сожалению, масштабная и острая. В России бесплодно более 2,5 миллиона семейных пар. При этом в 50% случаев причина бесплодия кроется в сбоях репродуктивной системы мужчины. То есть более миллиона российских мужчин не могут обзавестись потомством, даже если им очень этого хочется.

Типичная ситуация: семейная пара пытается зачать ребенка, но ничего не выходит. Супруги отправляются на обследование, и вот тут-то выясняется, что с женщиной все в порядке, но у мужчины есть некоторые проблемы: сперматозоидов в эякуляте мало, они малоподвижные и/или дефективные (например, «бесхвостые»).
Ситуация печальная, но не тупиковая. Давайте разбираться, почему не всегда и далеко не у всех мужчин получается стать отцом, а главное – что с этим делать?
Существуют две основные формы мужского бесплодия – секреторная и обтурационная. При секреторной форме нарушено образование сперматозоидов в извитых канальцах яичек, при обтурационной имеется препятствие на их пути к мочеиспускательному каналу.
В 10% всех случаев бесплодных браков ни у одного из супругов не обнаруживается никаких заболеваний, которые могли бы привести к бесплодию. Причиной бесплодия в таких случаях чаще всего становится иммунологическая несовместимость партнеров.
Причины бесплодия у мужчин, которые медицина в состоянии диагностировать, условно делятся на четыре категории.
Гормональный фон предопределяет очень многое – от самочувствия (и даже иногда поведения), до той самой пресловутой фертильности. Если гипофиз или гипоталамус работают не так, как надо, гормональный фон нарушается. Особенно важно проверить содержание гормонов, если у мужчины была задержка полового созревания или другие признаки неправильного роста и развития в детстве. Если в крови повышен уровень ФСГ (фолликулостимулирующего гормона), это может указывать на то, что сперматозоиды в яичках не вырабатываются вообще или их вырабатывается очень мало.
Нарушение проходимости (обструкция) семявыносящих путей может блокировать выход сперматозоидов в уретру. При одностороннем нарушении проходимости наблюдается снижение количества сперматозоидов в сперме, при двухстороннем – их полное отсутствие. Такой дефект бывает врожденным, но очень часто он появляется вследствие инфекционных заболеваний, причем происходит это не из-за самих возбудителей инфекции, а из-за изменений, вызванных воспалительным процессом в органах половой системы. Любая «болезнь любви» — такая как гонорея или сифилис — может привести к непроходимости семявыводящих путей. Даже трихомониаз и хламидиоз, которые нынче «цепляют» как насморк (и иногда так же несерьезно воспринимают) оставляет рубцы, которые препятствуют движению сперматозоидов. Нередко воспалительный процесс протекает практически бессимптомно, особенно часто это встречается при заболевании хламидиозом, микоплазмозом и уреаплазмозом.
Иногда малая подвижность сперматозоидов является следствием различных заболеваний придаточных половых желез. Нарушения секреции уретральных, куперовых желез или предстательной железы приводят к тому, что мужские половые клетки теряют «боеспособность».
Ретроградная эякуляция – это нарушение, приводящее к забросу спермы в мочевой пузырь при эякуляции. Иногда из уретры во время эякуляции сперма вообще не выходит или ее выходит очень мало. Эта патология может быть врожденной, и может присутствовать у мужчин с диабетом, рассеянным склерозом, с травмой шейки мочевого пузыря, и у мужчин, перенесших операцию на предстательной железе. Это также может являться побочным эффектом от приема определенных медикаментов, таких как антидепрессанты и препараты для снижения высокого артериального давления.
Мужские тестикулы – и «фабрика» по производству сперматозоидов, и «банк», где они хранятся. Поэтому любое нарушение их работы, любая инфекция или травма может привести к печальным последствиям.
Заболевания яичек могут привести к полному отсутствию сперматозоидов в сперме (азооспермия). В большинстве случаев причина азооспермии неизвестна, хотя иногда она является следствием инфекции извитых семенных канальцев, в которых осуществляется процесс сперматогенеза. Например, паротит (свинка), перенесенный после окончания полового созревания, может повредить оба яичка и разрушить клетки семенных канальцев, которые производят сперматозоиды. Если эти клетки разрушены, яички не смогут больше вырабатывать сперматозоиды.
Такой врожденный дефект, как неопущение яичек в мошонку (крипторхизм) – практически гарант отсутствия потомства у мужчины. В принципе, это заболевание лечится, но хирургическое вмешательство потребуется однозначно.
Привести к бесплодию может «варикоцеле» — варикоз вен мошонки. Заболевание сопровождается очень болезненными ощущениями и повышенной температурой внутри тестикул. В результате нарушается сперматогенез, сперматозоиды «болеют» и теряют активность.
На сперматогенез влияют многие лекарственные препараты. Некоторые лекарства от язвы (блокаторы Н2-гистаминовых рецепторов) снижают выработку тестостерона, противогрибковые средства отрицательно влияют на потенцию, а популярный противомикробный препарат метронидазол может подавлять выработку сперматозоидов. На спермограмме могут отразиться даже противопростудные препараты.
О вреде радиоактивного излучения и токсических веществ знают все. Но многие мужчины почему-то считают, что для того, чтобы подвергнуться подобному вредному воздействию, нужно изображать сталкера в Чернобыле или бегать с автоматом наперевес в зоне поражения отравляющими газами. На самом деле постоянный контакт с некоторыми химическими веществами, такими как свинец и мышьяк, а также многими видами лаков и красок, также отрицательно сказывается на мужской фертильности.
Снижение количества сперматозоидов могут вызвать такие факторы, как хроническое недосыпание, затянувшийся стресс, недостаток содержания белков и витаминов в пище, неблагоприятные экологические факторы, не говоря уже о курении и злоупотреблении спиртными напитками. У мужчин, ведущих малоподвижный образ жизни и имеющих сидячую работу, а также у тех, кто часто принимает горячие ванны или ходит в баню, может снижаться выработка сперматозоидов из-за повышенной температуры в области мошонки.
Как восстановить фертильность и чем лечить бесплодие?
Лечение бесплодия у мужчин, впрочем, как и у женщин, следует начинать только после постановки правильного диагноза, причем сделать это должен специалист после осмотра и ряда анализов.
Методы лечения бесплодия зависят от диагноза. При нарушенном сперматогенезе, проводят лечение мочеполовых инфекций, коррекцию эндокринных нарушений. Гормональная терапия мужского бесплодия показана при различных нарушениях сперматогенеза в основном при нарушении подвижности сперматозоидов, в качестве стимуляции после коррекции основных заболеваний и реже в качестве основного лечения.
При мужском бесплодии, вызванном варикоцеле, хирургическим путем улучшают отток венозной крови от яичек. В результате исчезают застойные явления, нормализуется обмен веществ и восстанавливается сперматогенез. Хирургическое лечение показано и в некоторых других случаях, например, при пахово-мошоночных грыжах, врожденных аномалиях мочеиспускательного канала.
Еще несколько общих рекомендаций для будущих пап:
В первую очередь, необходимо нормализовать режим работы и отдыха, устранить профессиональные и бытовые вредности. Лечение заболеваний урогенитальной сферы, витаминотерапия, нормализация питания и назначение седативных препаратов в случае необходимости проводят у всех мужчин, которые проходят лечение мужского бесплодия.
Грамотно подобранный специалистом курс витаминов повышает шансы зачать ребенка, да и общее самочувствие и состояние здоровья позволяет улучшить.
Безусловно, следует отказаться от вредных привычек. Иногда нелегко отказаться от бутылочки-другой пивка под футбол, пары рюмок хорошего коньяка и до дрожи желанной утренней сигареты. Но это уже вопрос приоритетов. Если мужчина хочет взять на руки наследника – придётся жертвовать!
источник
Репродуктивная функция современного мужчины постоянно находится под ударом из-за многих внешних факторов (плохая экология, чрезмерные физические нагрузки в тренажерном зале, работа на вредном производстве, сидячая работа) и различного рода болезней, которые заглушают или тормозят выработку сперматозоидов. В данной статье мы рассмотрим, от чего бывает мужское бесплодие, как его определить и как лечить данную проблему.
Начнем с того, что медики выделяют 2 основные формы мужского бесплодия: секреторную и обтурационную. А также 2 типа — первичное (если детей у мужчины вообще нет) и вторичное — если дети есть, но качество выработки спермы снизилось.
В случае секреторной формы нарушается образование сперматозоидов в извитых канальцах яичек, а при обтурационной имеется препятствие на их пути к мочеиспускательному каналу. Примерно в 10% случаев врачи не могут объяснить причину бесплодия иначе, чем иммунологической несовместимостью партнеров, но это, скорее, не бесплодие по факту, а просто невозможность зачатия именно конкретными двумя людьми, связанная с тем, что женский организм воспринимает сперматозоиды как инородные тела и уничтожает их до попадания в маточную трубу.
Специалисты называют следующие наиболее распространенные причины мужского бесплодия:
- Гормональные нарушения — имеют место при нарушении работы гипофиза или гипоталамуса. Особого внимания заслуживают мужчины, у которых была задержка полового созревания или другие признаки неправильного роста и развития в детстве. С помощью лабораторных исследований проверяют, повышен ли уровень ФСГ (фолликулостимулирующего гормона) в крови, что может указывать на объем выработки сперматозоидов.
Гормональное или эндокринное бесплодие лечится с помощью целевой терапии. Оно имеет несколько форм:
- снижение уровня мужских половых гормонов (гипогонадизм);
- повышение уровня гормона пролактина (гиперпролактинемия);
- повышение уровня женских половых гормонов у мужчины (гиперэстрогения);
- снижение выработки мужских половых гормонов с возрастом;
- нарушения функции щитовидной железы;
Соответственно, каждая форма лечится индивидуально.
- Нарушение проходимости (обструкция) семявыносящих путей: мальчик может родиться с этим дефектом, но часто он появляется в результате перенесенного инфекционного заболевания, сопровождающегося воспалительным процессом в органах половой системы. Венерические заболевания (гонорея или сифилис) могут привести к непроходимости семявыводящих путей. Менее остро протекающие болезни трихомониаз и хламидиоз, к которым часто относятся легкомысленно, оставляют рубцы, влияющие на движение сперматозоидов.
- Ретроградная эякуляция — заброс спермы в мочевой пузырь при эякуляции. Бывает и так, что сперма вообще не выходит из уретры. Эта патология бывает врожденной, но может встречаться у больных диабетом, рассеянным склерозом, имеющих травму шейки мочевого пузыря, перенесших операцию на предстательной железе. Даже прием определенных медикаментов может дать такой побочный эффект.
- Заболевания, травмы и дефекты тестикул: заболевания яичек могут повлиять на количество сперматозоидов и свести его к нулю — развивается азооспермия. Иногда она является последствием инфекции извитых семенных канальцев, в которых вырабатывается сперма. Паротит (свинка) после пубертатного периода может повредить оба яичка и привести клетки семенных канальцев к разрушению, и в результате сперма перестанет вырабатываться (развивается бесплодие у мужчин после свинки). Однако не стоит бояться того, что у ребенка обязательно наступит бесплодие после свинки. Это случается довольно редко, если болезнь характеризуется обширным поражением тканей яичек, а также, если она возникает у уже взрослых мужчин.
Неопущение яичек в мошонку (крипторхизм) встречается довольно редко, но, к сожалению, ведет к отсутствию потомства у мужчины. Для излечения нужно оперативное вмешательство.
Также к бесплодию может привести «варикоцеле» — варикоз вен мошонки. Пораженное яичко воспаляется и болит, а сперматозоиды становятся неактивными.
Бывает, что непроходимость семявыносящих путей развивается после случайного повреждения их во время операции на органах малого таза: мочеточниках, мочевом пузыре, прямой кишке и др. При гипоспадии 1 степени, когда наружное отверстие мочеиспускательного канала у мужчины находится ниже вершины головки полового члена, и сперма не может попасть на шейку матки, существенно уменьшая вероятность зачатия.
При паховой грыже бесплодие наступает из-за сдавливания грыжей яичек, поэтому достаточно просто сделать операцию по удалению этого нароста — и все будет в порядке.
Эректильная дисфункция, то есть отсутствие или кратковременность эрекции, снижает возможность возникновения беременности. Она часто бывает у тех, кто страдает от специфического уретрита и хронического простатита.
- Осложнение после гонореи (и прочих инфекций половых путей). Неприятное последствие данного заболевания у мужчин может проявиться в виде воспаления яичка (орхит), его придатка (орхиэпидидимит) и воспаления предстательной железы (простатит). Болезнь развивается остро, повышается температура, краснеет и опухает мошонка. Но что самое плохое — резко идет на спад сперматогенез. Если вовремя провести антибактериальную терапию, то репродуктивную функцию можно спасти.
- Лекарства и образ жизни: лекарства от язвы (блокаторы Н2-гистаминовых рецепторов) влияют на выработку тестостерона, противогрибковые средства снижают потенцию, качество и количество сперматозоидов изменяется даже при приеме противопростудных препаратов. Иногда бесплодие у мужчин развивается после химиотерапии. Также на спермограмму влияет постоянный контакт с некоторыми химическими веществами (свинцом, мышьяком) и многими видами лаков и красок, бензина.
- И, наконец, аутоиммунное бесплодие у мужчин считается следствием травмы мошонки, операций или воспалительных процессов. В организме мужчин появляются антитела на собственную сперму (иммунный ответ). Они прикрепляются к оболочке сперматозоидов, что ухудшает прогноз на беременность, так как нарушается подвижность сперматозоидов и их способности проникать в цервикальную слизь и достигать яйцеклетки. К сожалению, эта форма бесплодия пока неизлечима.
Также важно то, в каком темпе мужчина живет, нормально ли спит, испытывает ли стресс, насколько правильно он питается, как много курит и сколько употребляет алкоголя. Увлечение банями и саунами тоже сказывается на фертильности.
Чтобы выяснить причину и поставить окончательный диагноз, доктор расспросит мужчину об особенностях половой жизни, наличии перенесенных операций, заболеваний, плохих привычек и о способе жизни в целом. Потом назначит тщательное физикальное обследование (осмотр вен, яичек и т.д.). Назначаются также следующие виды обследования, чтобы проверить — есть бесплодие у мужчины или нет:
- УЗИ малого таза.
- MAR-тест (определяет наличие антител на сперму).
- Допплерометрия.
- ТРУЗИ (более детальная диагностика всех органов мужской репродуктивной системы).
- Двусторонняя генитография (помогает определить непроходимость семявыносящих протоков).
- Тест на гормоны.
- Анализ крови на инфекции, передающиеся половым путем.
- Акросомальная реакция (помогает выявить химические нарушения на головке сперматозоида, которые затрудняют его проникновение в яйцеклетку).
- Тест Шуварского.
- Развернутая спермограмма (анализ эякулята, подсчет количества и определение свойств клеток сперматогенеза). Для большей точности результата анализ делают 2-3 раза. Пациенту следует воздерживаться от половой жизни (в том числе и мастурбации) не меньше суток.
- Биопсия яичек.
- Онкомаркеры.
Каких-либо симптомов именно у бесплодия нет, то есть мужчина прекрасно себя чувствует и выглядит абсолютно здоровым. Бесплодные мужчины ведут активную половую жизнь и получают от этого удовольствие.
Горькая правда открывается только тогда, когда пара решает завести ребенка и перестает предохраняться. Обычно если беременность не наступает в течение года, то есть смысл обратиться к врачу. Если женщина здорова, то обследуют мужчину. Ему назначают различные анализы, в результате которых выявляются признаки бесплодия у мужчин. Бывает, конечно, что бесплодие выявляют в процессе обследования тех, у кого есть заболевания мочеполовой системы. Например, спермограмму делают и при простатите. Реже мужчина сам обращается к специалисту по причине эректильной дисфункции, а потом узнает устрашающий диагноз.
Лечение болезни зависит от причины, которая ее вызвала. Для излечения венерического заболевания или воспалительного процесса применяют антибактериальные препараты. При гормональном сбое назначают заместительную гормональную терапию. При ухудшении качества спермы помогает прием витаминных комплексов, иммуностимуляторов, гомеопатических препаратов. Проводят коррекцию рациона. Помощником при данном недуге является витамин D. Его много в морской рыбе, рыбьем жире.
Если бесплодие обтурационное, то есть вызвано препятствием для выхода спермы, то делают операцию. Хотя эффект от нее зависит от возраста: чем раньше, тем лучше.
Мужчинам, у которых невозможно распознать причину бесплодия, современная медицина предлагает альтернативные варианты стать отцом. Это метод ИКСИ, являющийся разновидностью ЭКО. Если сперматозоиды мужчины в норме, но по разным причинам не достигают яйцеклетки, то специалист вводит один из них в яйцеклетку, которую потом подсаживают в матку).
Очень многим подарил радость стать родителями метод ЭКО (экстракорпорального оплодотворения), когда из спермы вылавливают самых активных сперматозоидов, оплодотворяют яйцеклетку в чашке Петри, а потом внедряют в организм женщины. Правда, стоимость этой методики очень высокая.
Также используют искусственную инсеминацию — сперму мужа или донора вводят во влагалище механически, все сперматозоиды попадают в область зева шейки матки, что в несколько раз увеличивает шансы для оплодотворения. В случаях предстоящей химиотерапии (которая уничтожает сперматозоиды или делает их слабыми) практикуют забор спермы для хранения, а потом вживляют ранее собранные клетки, и со временем репродуктивная функция возобновляется.
В слишком тяжелых случаях (когда женщина неспособна выносить ребенка) мамину яйцеклетку, оплодотворенную взятым от отца сперматозоидом, вводят в организм суррогатной матери, которая и вынашивает ребенка. Лучше, чтобы это был кто-то из родственников, чтобы потом не было судебной волокиты.
Мужчина с подозрением на бесплодие должен встать на учет к андрологу, а в процессе обследования нужны будут консультации других узких специалистов. Среди них могут быть эндокринолог, уролог, диетолог, а также инфекционист, генетик и прочие.
Существует множество полезных даров природы, которые помогают улучшить работу мочеполовой системы мужчин. Мы перечислим самые эффективные из них:
- Настой из спорыша. Залить 0,5 литра кипятка 3-4 столовыми ложками сухой или свежей травы и настаивать в термосе не менее 4-х часов. Пить по полстакана 4 раза в день за 20-30 минут до еды.
- Мумиё. Принимать внутрь по 0,2-0,3 г с соком моркови, облепихи или черники 1-2 раза в день натощак утром и вечером перед сном (в соотношении 1:20). Курс лечения 25-28 дней. Усиление половой функции обычно заметно уже на 6-7 день.
- Мед. Принимать в течение 2 месяцев. За день в несколько приемов нужно съедать 250 граммов меда, можно растворить его в стакане теплой воды и пить через три-четыре часа после еды.
- Маточное молочко пчел. 100 мл меда смешать с 20 граммами личиночного или маточного молочка и разложить средство в эмалированную посуду. Сверху смесь нужно залить расплавленным воском (он убережет лекарство от брожения). Хранить в холодильнике. Принимать каждый день по одной чайной ложке после еды, рассасывая мед с молочком на протяжении получаса, не запивая его водой.
- Настой боярышника. 100 граммов сухих цветков залить литром водки, закрыть банку и настаивать в темном месте 10 дней. Каждый день необходимо встряхивать емкость. 10 дней спустя настой необходимо процедить. Принимать каждый день по 1 чайной ложке средства за полчаса до еды. Можно запить его водой.
Также не помешает ввести в рацион больше грецких орехов, белого лука, чеснока, гранатового сока.
Ответ однозначный: зависит от причины и от возраста пациента.
Успех лечения зависит от общего состояния организма мужчины, его иммунитета, способа жизни, правильно установленной причины бесплодия. Соответственно, каждая форма лечится индивидуально.
Есть, конечно, случаи безнадежные, но все равно это не повод для отчаяния. Чем раньше будет поставлен диагноз и предприняты меры, тем больше шансов на то, чтобы стать отцом. И самое главное: если уж вы решили заняться лечением, вы должны полностью изменить свой образ жизни и отношение к своему здоровью.
источник
Рассеянный склероз является тяжелым заболеванием с непредсказуемым течением. Ранняя диагностика имеет большое значение, особенно у мужчин. У них патология нередко протекает тяжелее, чем у женщин.
Рассеянный склероз – аутоиммунная патология, имеющая хроническое течение и приводящая к разрушению миелина нервных волокон, что проявляется неврологическим дефицитом различной степени.
По состоянию на 2015 год в России насчитывалось более 150 тысяч человек с данным диагнозом. Мужчины среди них составляют треть. Заболеваемость выше в северной и центральной России. По миру же насчитывается 2-2,5 млн человек с этим диагнозом.
Патология более характерна для женщин, у них всегда отмечается ремиссия в период беременности, что указывает на важность гормонального фона. У мужчин рассеянный склероз диагностируется реже, но обычно прогрессирование происходит в разы быстрее, чем у женщин.
Рассеянный склероз — аутоиммунное заболевание. Факторы, которые запускают патогенез, до сих пор считаются невыясненными. Значение имеют генетические изменения, стрессовые факторы (как эмоциональное, так и физическое перенапряжение), перенесенные накануне инфекции, травмы, гормональные нарушения, интоксикации. Установлено, что риск заболеваемости высок среди представителей европеоидной расы, проживающих в холодном или умеренном климате.
В процессе развития склероза происходит формирование иммунных комплексов, действие которых направлено против собственных тканей организма – в данном случае против нервных волокон. У пациентов происходит разрушение миелиновой оболочки, в результате формируются склеротические бляшки. Они располагаются в головном мозге, но могут встречаться и в спинном.
Разрушение миелиновой оболочки — причина рассеянного склероза
Бляшки бывают острыми и хроническими, а также хроническими с симптомами активации. Расположение бляшек определяет клиническую картину рассеянного склероза, происходит нарушение проводимости нервного импульса. Изменения обратимы, но постепенно происходит прогрессирование заболевания и процесс восстановления замедляется. Происходит гибель нейронов, что ведет к стойким изменениям в организме пациента.
Клиническая картина вначале заболевания неяркая, но по мере развития патологии она приобретает характерные для демиелинизирующего процесса черты.
Начальная стадия рассеянного склероза может протекать незаметно, симптомы нагнетаются постепенно, мужчина может предъявлять жалобы на эмоциональную лабильность, повышенную утомляемость.
Начальные признаки рассеянного склероза у мужчин проявляются онемением верхних и нижних конечностей, неловкостью в движениях (становится трудно выполнять повседневную работу), неуверенной походкой (периодически возникает шаткость), головными болями напряжения.
Реже заболевание может начинаться с недержания мочи или кала, а также с резкого снижения зрения на один глаз (вплоть до слепоты). Усиление симптомов нередко отмечается после принятия горячей ванны или душа.
Развитие невозможно предсказать, у одних пациентов наблюдается стойкая ремиссия, у других происходит прогресс в очень короткие сроки и они быстро утрачивают возможность к самообслуживанию. Как правило, рассеянный склероз у молодых мужчин (младше 40 лет) протекает наиболее злокачественно.
У пациентов периоды ремиссии чередуются с периодами обострений. Гораздо реже наблюдается первичное прогрессирующее течение, в ходе которого симптоматика неуклонно нарастает в короткие сроки.
Постепенно происходит развитие пареза (вплоть до паралича), усугубляются нарушения функций тазовых органов, усиливается шаткость походки, ухудшается координация. Пациенты теряют возможность выполнять сложные действия, для передвижения используется трость или коляска. Тонус мышц также повышается, происходит усиление обычных рефлексов и возникновение патологических.
Отмечается снижение интеллекта, возникают психические нарушения, характерный симптом для рассеянного склероза – скандированная речь. У пациентов чередуются периоды эйфории и депрессии, возникает ангедония – неспособность получать удовольствие от жизни.
Самостоятельная диагностика симптомов рассеянного склероза не так проста, но при наличии у мужчины признаков, указанных выше, следует обратиться к врачу. Особенно это стоит сделать при нарастании симптоматики и возникающем из-за этого беспокойстве.
Не так часто удается выявить заболевание на ранней стадии. Обычно проводится МРТ при ярко выраженном дебюте патологии.
Выставление диагноза начинается с анализа жалоб и сбора анамнеза. Также проводится общий и неврологический осмотр пациента. Другие методы диагностики:
- Золотым стандартом считается проведение МРТ с контрастированием, которое позволяет выявить бляшки и оценить динамику состояния больного.
- Вызванные потенциалы применяются как дополнительный метод, который позволяет определить сохранность проводящих путей.
- Офтальмологический осмотр с обязательным исследованием глазного дна.
В качестве дополнительных методов может применяться электронейромиография верхних и нижних конечностей, также назначаются общие анализы (крови и мочи), биохимия крови, иммунологические реакции.
Дифференциальная диагностика рассеянного склероза у мужчин проводится со следующими патологиями:
Тактика терапии зависит от стадии патологии, выраженности изменений. В целом же, лечение рассеянного склероза у мужчин такое же, как у женщин.
При дебюте заболевания или обострении пациентам назначают внутривенное введение Преднизолона. За рубежом применяют только 5 капельниц, после чего переходят к другим методам. В странах постсоветского пространства принято вводить Преднизолон до устранения симптоматики (вплоть до приема таблетированных форм в период терапии).
В качестве дополнительных средств используются нейропротекторы и антиоксиданты (Сермион, Цераксон, Мельдоний, Кавинтон), антидепрессанты и противотревожные средства (Стимулотон, Алевал, Грандаксин), витамины группы В (Келтикан, Мильгамма), физиолечение (магнито- лазеротерапия, грязевое обертывание, водное лечение, электрофорез), иглоукалывание, массаж, плазмаферез.
Среди современных методов можно отметить препараты ПИТРС и средства модифицирующей терапии. Представители этих линеек – это цитостатики (Тизабри, Митоксантрон, Окревус, Даклизумаб) и интерфероны (Авонекс, Ребиф, Бетаферон). Также среди современных препаратов имеется Копаксон, обладающий иммуномодулирующим эффектом.
Схема назначения разная для каждого средства. Тактика определяется только врачом, поскольку у каждого препарата имеется риск развития серьезных побочных реакций.
Специфической профилактики не существует. Рекомендовано ведение здорового образа жизни с правильным питанием, регулярными физическими нагрузками, проживание в условиях благоприятного климата. При возникновении тревожных признаков следует как можно раньше обратиться к врачу.
Рассеянный склероз – не приговор в вопросе рождения детей. Каждый сам определяет для себя, иметь или не иметь ему потомство. Мужчинам с диагнозом рассеянный склероз нужно уяснить, что заболевание не наследственное и что риск им заболеть у их детей такой же, как и у здоровых родителей.
Рассеянный склероз ведет к необратимым изменениям в организме больного. Группу инвалидности определяют следующие – выраженность парезов, атаксии, психических нарушений. При имеющихся нарушениях легкой степени (соответствующих 3 группе) пациент уже может быть представлен для проведения соответствующей комиссии. По мере прогресса заболевания и невозможности самостоятельного обслуживания, становится вопрос о повышении группы инвалидности (присвоении 1 или 2 группы).
Прогноз жизни у мужчин с рассеянным склерозом чаще неблагоприятный. Даже с имеющимися современными препаратами никто не может предсказать, как поведет себя заболевание в будущем. Также нельзя дать четкого ответа на вопрос, сколько живут мужчины с рассеянным склерозом. В среднем продолжительность жизни с таким диагнозом составляет от 60 до 70 лет. При установлении диагноза в возрасте до 40 лет пациент может не дожить и до указанных выше цифр.
источник
Рассеянный склероз – это хроническое демиелинизирующее заболевание центральной нервной системы, поражающее женщин и мужчин в совсем еще молодом возрасте.
Оно тяжело переносится как физически, так и морально, и с большой долей вероятности приводит к инвалидности. В большинстве случаев при рассеянном склерозе встречаются различные поражения тазовых органов, в том числе появляется такой признак, как недержание мочи.
Об этой проблеме рассказывает Елена Юрьевна Станкович – кандидат медицинских наук, врач-уролог сети медицинских клиник «Семейная».
Состояние, при котором человек не в состоянии контролировать свое мочеиспускание, серьезно препятствует нормальной жизни и трудоспособности, и при этом является симптомом, который, будучи обнаруженным у молодых людей (особенно у не рожавших женщин) может навести врача на мысль о развитии рассеянного склероза. При недержании мочи всегда показана консультация нейроуролога, или и уролога, и невролога. Пациенты с рассеянным склерозом и недержанием мочи должны постоянно находиться под наблюдением врачей этих специальностей, проходить специализированное обследование и довольно непростое лечение.
Недержание мочи – весьма частое явление у пациентов с рассеянным склерозом, что вызвано нарушениями работы нижних мочевыводящих путей, которыми страдает большинство таких больных. Существует тройной показатель, предложенный известным неврологом Шенбергом, по которому можно заподозрить рассеянный склероз у молодых мужчин: если присутствует и недержание мочи, и запор, и импотенция, то, по мнению Шенберга, речь идет именно о тяжелом поражении нервной системы под названием рассеянный склероз. Для облегчения состояния пациентов чрезвычайно важно грамотное и своевременное лечение, которое должно затрагивать в том числе возникающие проблемы с мочеиспусканием.
Под недержанием мочи подразумевается ее непроизвольное подтекание, отсутствие контроля за мочеиспусканием, учащенное мочеиспускание, неудержание мочи. Так как работа мочевых путей напрямую связана с функционированием нервной системы, то при расстройствах последней страдают и функции мочевого пузыря, и других тазовых органов. Это существенно ухудшает качество жизни пациентов.
При поражении центра мочеиспускания, который расположен выше моста мозга, происходит понижение или полная потеря возможности управления мочеиспусканием, адаптационные функции детрузора (гладкой мышцы, находящейся в стенке мочевого пузыря) ухудшаются. Это выражается в учащении мочеиспускания (8 и более раз в сутки), бесконтрольных позывах к нему, невозможности удержать ток мочи. При этом, когда заболевание развивается, количество очагов поражения центральной нервной системы увеличивается, и характер уродинамических нарушений может меняться. Могут появляться новые симптомы, а старые могут исчезать частично или полностью. Это затрудняет лечение.
При лечении недержания мочи у пациентов с рассеянным склерозом вынужденным методом коррекции этого состояния является консервативная медикаментозная симптоматическая терапия. Выбор только лишь консервативной методики связан с тем, что очаги демиелинизации у больных рассеянным склерозом меняют свое число, локализацию, и поэтому оперативное лечение не показано, ведь в любой момент может появиться новый очаг и новые симптомы, что сводит на нет результат операции. Цель консервативного лечения – восстановление нормальной связи детрузора и определенных отделов нервной системы. Лекарства понижают давление в мочевом пузыре, контролируют сокращения детрузора, координируя их, увеличивают емкость пузыря и восстанавливают адаптационные способности детрузора. К применяемым средствам относятся различные М-холиноблокаторы, а в последнее время еще и β3-адреномиметики Мирабегрон.
В зависимости от показаний дополнительно могут использоваться такие методы, как стимуляция сакрального нерва, нейромодуляции заднего тибиального нерва, лечебная гимнастика, введение препаратов ботулотоксина типа А.
В клинике «Семейная» имеются все возможности для тщательного специализированного обследования пациентов с рассеянным склерозом и недержанием мочи, а также для индивидуального и эффективного лечения этого состояния.
Обязательно пройдите консультацию квалифицированного специалиста в области урологии в клинике «Семейная», если Вас беспокоят симптомы недержания мочи.
источник